Возбудители оспы и желтой лихорадки
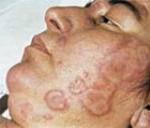
Жёлтая лихорадка (амариллез) — острое геморрагическое трансмиссивное заболевание вирусной этиологии, тропический зооантропоноз Африки и Южной Америки. Передаётся с укусом комаров[3]. Желтая лихорадка относится к группе забытых тропических болезней.
История[править | править код]
Историки медицины расходятся в определении самого старого источника, в котором идёт речь именно о жёлтой лихорадке[4]. Некоторые склонны считать таковым запись 1598 г. о гибели воинов Георга Клиффорда, графа Камберленда, на острове Пуэрто-Рико, от «тропической лихорадки»[5]. Однако в этой записи речь могла идти и о малярии, которая в те времена также называлась «тропической лихорадкой» и эпидемии которой тоже вспыхивали в «сезон дождей». Поэтому обычно отсчёт ведут от описания эпидемии на полуострове Юкатан в 1648 г.
В то время население Центральной Америки и островов Карибской области страдало от тяжёлых, повторяющихся эпидемий, и именно тогда на острове Барбадос английскими врачами было предложено название болезни — жёлтая лихорадка (англ. yellow fever). Испанцы употребляли название «чёрная рвота» (исп. vomito negro). Среди английских моряков и солдат, больше всего болевших ею, в обращении было название «Жёлтый Джек» [4].
Решение проблемы[править | править код]
14 августа 1881 года на открытом заседании Гаванской Академии наук кубинский врач Карлос Х. Финлай изложил свою гипотезу о том, что жёлтая лихорадка передаётся определенным видом комаров.
Два десятилетия спустя, борясь с эпидемией жёлтой лихорадки в Гаване в 1900 году, Вальтер Рид и Джеймс Кэрролл подтвердили, что жёлтая лихорадка передается укусом комара Aedes aegypti, а возглавляемый Вильямом Кроуфордом Горгасом отряд методично уничтожил все очаги размножения комаров — и через девяносто дней в Гаване не было ни одного случая желтой лихорадки — впервые за двести лет[6].
В 1915 году, после успеха Вильяма Кроуфорда Горгаса в Гаване и Панаме, Фондом Рокфеллера была начата акция по искоренению желтой лихорадки в Западном полушарии[7] и, действительно, городские очаги желтой лихорадки были практически ликвидированы и в Северной, и в Южной Америке. Но в 1928 г. в Рио-де-Жанейро снова вспыхнула тяжелая эпидемия, за нею последовали эпидемии в других городах центральной части Южной Америки. Расследование истоков этих эпидемий привело к открытию лесных очагов и пониманию того, что желтая лихорадка существовала в Америке еще и до Колумба [4].
В 1937 году американский вирусолог Макс Тейлер создал вакцину против жёлтой лихорадки, за которую был награждён Нобелевской премией по физиологии и медицине в 1951 году.
Эпидемиология[править | править код]
Самка комара, насосавшаяся крови больного желтой лихорадкой, становится заразной через 4 дня при температуре 30 °C и 20 дней — при температуре 23 °C[8].
Жёлтая лихорадка существует в двух эпидемиологических формах: лихорадки джунглей (передаётся комарами от заражённых обезьян) и лихорадки населённых пунктов (передается комаром Aedes aegypti от больного человека здоровому). Последняя вызывает большинство вспышек и эпидемий[9].
Ежегодно жёлтая лихорадка поражает около 200 тыс. человек, из которых 30 тыс. погибает[10]. Около 90 % всех случаев заболевания диагностируются в Африке[11].
Этиология[править | править код]
Возбудитель — арбовирус Viscerophilus tropicus из семейства флавивирусов. Диаметр вирусных частиц — 17—25 нм. Способен длительно (более года) сохраняться в замороженном состоянии и при высушивании. Вирус быстро гибнет при нагревании до 60 °C, под воздействием ультрафиолетовых лучей, эфира, хлорсодержащих препаратов и при воздействии обычных дезинфекционных средств.
Симптомы[править | править код]
Инкубационный период колеблется от 3 до 6 суток, изредка до 10 дней.
Клиническая картина заболевания характеризуется двухфазным течением.
Течение заболевания варьирует по тяжести от умеренного лихорадочного состояния до тяжёлого гепатита с геморрагической лихорадкой. Тяжёлое течение характеризуется внезапным началом, сопровождающимся лихорадкой до 39—41 °С, ознобом, сильной головной болью, болью в мышцах спины и конечностей, тошнотой, рвотой. Характерен внешний вид больного: желтушное прокрашивание кожи вследствие поражения печени (отсюда название заболевания); лицо красное, одутловатое, веки отечны. После короткого светлого промежутка может наступить шок, геморрагический синдром с развитием острой почечной недостаточности, развивается острая печеночная недостаточность. При молниеносно протекающем развитии болезни больной умирает через 3—4 дня.
Летальность заболевания составляет от 5—10 % до 15—20 %, а во время эпидемических вспышек — до 50—60 %.
Лечение[править | править код]
Специфических препаратов для лечения жёлтой лихорадки не существует. Оказание помощи сводится к симптоматическому лечению, включающему покой, инфузионные растворы, обезболивающие лекарства. Следует избегать нестероидных противовоспалительных препаратов (ацетилсалициловая кислота, напроксен, ибупрофен и т. п.), которые могут повысить риск кровотечения[3].
Профилактика[править | править код]
Вакцинация людей, выезжающих в эндемичные районы. Вакцина содержит ослабленный (аттенуированный) вирус штамма 17D[12]. Желтолихорадочная вакцина считается одной из самых безопасных и высокоэффективных вакцин в истории вакцинологии[13][14]. Надёжный иммунитет развивается в течение одной недели у 95 % привитых и сохраняется в течение 30—35 лет (возможно пожизненно)[15]. В настоящее время во многих странах ревакцинация производится каждые 10 лет.
Вакцина противопоказана:
- детям в возрасте до 9 месяцев при регулярной иммунизации (или до 6 месяцев во время эпидемии);
- беременным женщинам — за исключением времени вспышек жёлтой лихорадки, когда высок риск инфицирования;
- лицам с тяжёлой аллергией на яичный белок;
- лицам с тяжёлым иммунодефицитом в результате симптоматических ВИЧ/СПИДа или других причин, или при наличии заболеваний вилочковой железы.
Больной является источником заражения даже при лёгких формах заболевания и должен быть абсолютно защищен от укусов комаров. С этой целью вокруг постели устанавливают сетки, металлические или марлевые. Такая изоляция больного необходима на протяжении первых 4 дней, так как позже этого срока он уже не является источником заражения комаров.
Неспецифическая профилактика включает предотвращение укусов комаров и дезинсекцию близлежащих водоёмов.
Перечень стран, эндемичных по жёлтой лихорадке приводится на сайте CDC.
Перечень стран, требующих международное свидетельство о вакцинации против жёлтой лихорадки.
- 1. Бенин
- 2. Буркина-Фасо
- 3. Габон
- 4. Гана
- 5. Демократическая Республика Конго
- 6. Камерун
- 7. Конго
- 8. Коста-Рика
- 9. Кот-д’Ивуар
- 10. Либерия
- 11. Мавритания
- 12. Мали
- 13. Нигер
- 14. Перу (только при посещении районов джунглей)
- 15. Руанда
- 16. Сан-Томе и Принсипи
- 17. Того
- 18. Французская Гвиана
- 19. Центральноафриканская Республика
- 20. Боливия
Перечень стран, имеющих эндемичные по этой инфекции зоны, при въезде в которые рекомендуется иметь международное свидетельство о вакцинации против жёлтой лихорадки:
Страны Южной Америки
- 1. Венесуэла
- 2. Боливия
- 3. Бразилия
- 4. Гайана
- 5. Колумбия
- 6. Панама
- 7. Суринам
- 8. Эквадор
Страны Африки
- 1. Ангола
- 2. Бурунди
- 3. Гамбия
- 4. Гвинея
- 5. Гвинея-Бисау
- 6. Замбия
- 7. Кения
- 8. Нигерия
- 9. Сенегал
- 10. Сомали
- 11. Судан
- 12. Сьерра-Леоне
- 13. Танзания
- 14. Уганда
- 15. Чад
- 16. Экваториальная Гвинея
- 17. Эфиопия
Международные инициативы
По инициативе Всемирной организации здравоохранения (ВОЗ) проводится профилактическая вакцинация против жёлтой лихорадки. Инициатива проводится при поддержке ЮНИСЕФ и включает регулярную иммунизацию детей начиная с 9-месячного возраста, а также кампании массовой вакцинации в районах высокого риска для всех возрастных групп от 9 месяцев и старше, эпидемиологический надзор и ответные меры на вспышки болезни[15].
Деятельность по вакцинации, хранению и распределению вакцин осуществляет Международная координационная группа (МКГ) по обеспечению вакцинами против жёлтой лихорадки. Группа создана по инициативе ВОЗ, в неё также входят «Врачи без границ»,
Международная федерация обществ Красного Креста и Красного Полумесяца[en], и Детский фонд ООН (ЮНИСЕФ). МКГ поддерживает чрезвычайный резервный запас вакцин против жёлтой лихорадки для обеспечения быстрых ответных мер на вспышки болезни в странах высокого риска[16][17].
Экспертный Совет ВОЗ на регулярных совещаниях утверждает список производителей, чьи вакцины официально используются для борьбы с жёлтой лихорадкой. В этот список входят[18]:
- Institut Pasteur de Dakar (Сенегал) (статус: активная)
- Sanofi Pasteur (Франция) (статус: активная)
- Bio-Manguinhos/Fiocruz (Бразилия) (статус: приостановлено)
- ФГБНУ «ФНЦИРИП им. М. П. Чумакова РАН» (Россия)[19] (статус: временно приостановлена)
См. также[править | править код]
- Эпидемии жёлтой лихорадки в Буэнос-Айресе
Примечания[править | править код]
- ↑ 1 2 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 Yellow Fever (неопр.). www.cdc.gov (16 января 2019). Дата обращения 22 октября 2019.
- ↑ 1 2 3 Даниэл М. — Тайные тропы носителей смерти. — Прогресс, 1990. ISBN 5-01-002041-6
- ↑ Губарев Виктор Кимович 100 великих пиратов, Вече, 2011. ISBN 5-9533-5774-5, ISBN 978-5-9533-5774-6
- ↑ Поль де Крайф (де Крюи). Охотники за микробами. Издательство: Астрель, Полиграфиздат, 2012. ISBN 978-5-271-35518-9, ISBN 978-5-4215-3274-3
- ↑ Yellow Fever https://rockefeller100.org/exhibits/show/health/yellow-fever
- ↑ Трансмиссивные болезни Большая Медицинская Энциклопедия
- ↑ Сайт CDC Архивная копия от 8 марта 2010 на Wayback Machine
- ↑ WHO | Yellow fever
- ↑ Tolle MA (April 2009). «Mosquito-borne diseases». Curr Probl Pediatr Adolesc Health Care 39 (4): 97—140.
- ↑ Smithburn KC, Durieux C, Koerber R, et al. Yellow fever vaccination. Geneva, Switzerland: World Health Organization, 1956. WHO monograph series no. 30
- ↑ Monath TP. Yellow fever [Chapter 34]. In: Plotkin SA, Orenstein WA, eds. Vaccines. 3rd ed. Philadelphia, PA: W.B. Saunders, 1999;815—79.
- ↑ Barrett AD. Yellow fever vaccines. Biologicals 1997;25:17—25.
- ↑ 1 2 официальный сайт ВОЗ на русском языке
- ↑ Remedium — МКГ призывает пополнить запас вакцин против желтой лихорадки Архивная копия от 17 февраля 2015 на Wayback Machine, 28.05.2009
- ↑ Информация о борьбе с желтой лихорадкой в Судане на официальном сайте ВОЗ
- ↑ Список поставщиков вакцин от желтой лихорадке на сайте UNICEF
- ↑ Информация о российской вакцине против желтой лихорадки
Ссылки[править | править код]
- на сайте CDC
- на русскоязычном сайте ВОЗ
- Жёлтая лихорадка (Febris flava) Вестник Инфектологии и паразитологии
- Желтая горячка // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Источник

Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций. Желтая лихорадка распространяется трансмиссивным путем, ее переносчиками являются комары. Инкубационный период желтой лихорадки составляет около недели. ее клиника включает тяжелую интоксикацию вплоть до нарушений сознания и сердечной деятельности, геморрагический синдром, гепатоспленомегалию, желтушность склер. Лечение больного желтой лихорадкой проводится исключительно стационарно в отделении для особо опасных инфекций.
Общие сведения
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций.
Характеристика возбудителя
Вирус желтой лихорадки – РНК-содержащий, относится к роду Flavivirus, устойчив во внешней среде. Хорошо переносит замораживания и высушивание погибает в течение 10 минут при нагревании до 60 °С, а также легко инактивируется ультрафиолетовым излучением и дезинфицирующими растворами. Плохо переносит кислую среду. Резервуаром и источником инфекции являются животные – обезьяны, сумчатые, грызуны и насекомоядные. Человек может стать источником инфекции только при наличии переносчика.
Заболевание распространяется по трансмиссивному механизму, переносчиками вируса являются комары. В странах Америки желтая лихорадка распространяется комарами рода Наетаgogus, в Африке – Aedes (преимущественно вида A. Aegypti). Комары размножаются вблизи человеческих жилищ, в бочках с водой, искусственных застойных водоемах, затопленных подвалах и т. п. Насекомые заразны с 9-12 дня после укуса больного животного или человека при температуре 25 °С и уже через 4 дня при 37 °С. Передача вируса при температуре окружающей среды менее 18 °С не осуществляется.
В случае попадания крови, содержащей возбудителя, на участки поврежденной кожи или слизистой возможна реализация контактного пути заражения (при обработке туш больных животных). Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения формируется длительный иммунитет. Заболевание относится к карантинным (ввиду особой опасности), случаи возникновения эпидемий желтой лихорадки подлежат международной регистрации.
Вспышки заболевания могут отмечаться в любых зонах ареала распространения переносчика, преимущественно возникают в тропических странах. Распространение лихорадки из очага эпидемии осуществляется при переездах больных и перемещении комаров при перевозке грузов. Эпидемии желтой лихорадки развиваются при наличии трех необходимых условий: носители вируса, переносчики и благоприятные погодные условия.
Патогенез желтой лихорадки
Вирус проникает в кровь во время кровососания из пищеварительной системы переносчика и в течение инкубационного периода репродуцируется и накапливается в лимфатических узлах. Первые дни заболевания вирус распространяется по организму с током крови, оседая в тканях различных органов (печень и селезенка, почки, костный мозг, сердечная мышца и головной мозг) и поражая их сосудистую систему и вызывая воспаление. В результате нарушения трофики и прямого токсического действия вируса происходит некротическая деструкция паренхимы, повышение проницаемости сосудистой стенки способствует геморрагии.
Симптомы желтой лихорадки
Инкубационный период желтой лихорадки составляет неделю (иногда 10 дней). Заболевание протекает со сменой последовательных фаз: гиперемии, кратковременной ремиссии, венозного стаза и реконвалесценции. Фаза гиперемии начинается с резкого подъема температуры, нарастающей интоксикации (головная боль, ломота в теле, тошнота и рвота центрального генеза). С прогрессированием интоксикационного синдрома могут отмечаться расстройства центральной нервной деятельности: бред, галлюцинации, нарушения сознания. Лицо больного, шея и плечевой пояс одутловаты, гиперемированы, имеют место многочисленные инъекции склер, слизистые оболочки рта, язык, конъюнктива ярко красные. Пациенты жалуются на светобоязнь и слезотечение.
Отмечаются токсические нарушения сердечной деятельности: тахикардия, сменяющаяся брадикардией, гипотензия. Снижается количество суточной мочи (олигурия), отмечают умеренное увеличение размеров селезенки и печени. В последующем возникают первые признаки развивающегося геморрагического синдрома (кровоизлияния, кровоточивость), склеры приобретают желтушный оттенок.
Фаза гиперемии продолжается около 3-4 дней, после чего наступает кратковременная ремиссия (продолжительностью от нескольких часов до пары дней). Температура нормализуется, улучшается общее самочувствие и объективное состояние больных. При абортивных формах желтой лихорадки в последующем наступает выздоровление, но чаще всего после кратковременной ремиссии температура тела поднимается снова. В целом, лихорадочный период обычно составляет 8-10 дней от начала заболевания. При тяжелом течении после кратковременной ремиссии наступает фаза венозного стаза, проявляющаяся выраженной бледностью и цианотичностью кожных покровов, быстро развивающейся желтухой, распространены петехии, экхиматозы, пурпура. Имеет место гепатоспленомегалия.
Состояние больных значительно ухудшается, выражена геморрагическая симптоматика, больные отмечают рвоту с кровью, мелену (дегтеобразный кал – признак интенсивного кишечного кровотечения), кровотечения из носа, могут отмечаться внутренние кровоизлияния. Обычно прогрессирует олигурия (вплоть до анурии), в моче также отмечают кровянистые примеси. В половине случаев заболевание прогрессирует с развитием тяжелых летальных осложнений. При благоприятном течении наступает продолжительный период реконвалесценции, клиническая симптоматика постепенно регрессирует. Возможно сохранение разнообразных функциональных нарушений при значительной деструкции тканей. После перенесения заболевания сохраняется пожизненный иммунитет, повторных эпизодов не отмечается.
Тяжело протекающая желтая лихорадка может осложниться инфекционно-токсическим шоком, почечной и печеночной недостаточностью. Эти осложнения требуют мероприятий интенсивной терапии, во многих случаях приводят к летальному исходу на 7-9 день заболевания. Кроме того, возможно развитие энцефалита.
Диагностика желтой лихорадки
В первые дни общий анализ крови показывает лейкопению со сдвигом лейкоцитарной формулы влево, пониженная концентрация нейтрофилов, тромбоцитов. В последующем развивается лейкоцитоз. Тромбоцитопения прогрессирует. Растет гематокрит, повышается содержание азота и калия в крови. Общий анализ мочи отмечает повышение белка, отмечаются эритроциты и клетки цилиндрического эпителия.
Биохимический анализ крови показывает повышение количества билирубина, активности печеночных ферментов (преимущественно АСТ). Выделение возбудителя производят в условиях специализированных лабораторий с учетом особой опасности инфекции. Диагностику производят с помощью биопробы на лабораторных животных. Серологическая диагностика производится следующими методиками: РНГА, РСК. ИФА. РНИФ и РТНГ.
Лечение желтой лихорадки
Желтую лихорадку лечат стационарно в инфекционном отделении, специализированном для лечения особо опасных инфекций. Этиотропной терапии данного заболевания в настоящее время не разработано, лечение направлено на поддержание иммунных функций, патогенетические механизмы и облегчение симптомов. Больным показан постельный режим, полужидкая легкоусвояемая пища, богатая калориями, витаминотерапия (витамины С, Р, К). В первые дни можно производит переливание плазмы реконвалесцентных доноров (лечебный эффект незначительный).
В период лихорадки больным переливают кровь в количестве 125-150 мл каждые 2 дня, назначают препараты на основе экстракта печени крупного рогатого скота, железо внутримышечно с целью компенсации потерь крови. В комплексной терапии могут назначаться противовоспалительные (при необходимости – кортикостероидные), антигистаминные средства, гемостатики, сердечно-сосудистые препараты. При необходимости осуществляются реанематологические мероприятия.
Прогноз и профилактика желтой лихорадки
Прогноза при желтой лихорадке в случае легкого или абортивного течения благоприятный, при развитии тяжелой клиники – усугубляется. Осложнения инфекции в половине случаев приводят к смерти.
Профилактика заболевания предусматривает контроль за миграцией населения и перевозками грузов с целью исключения возможности завоза желтой лихорадки из эпидемического очага. Кроме того, проводится уничтожение переносчиков желтой лихорадки в населенных пунктах. Индивидуальная профилактика подразумевает использование средств защиты от укусов насекомых. Специфическая профилактика (вакцинация) заключается в ведении живой ослабленной вакцины. Иммунопрофилактика показана лицам любого возраста, планирующим путешествие в эндемичные регионы за 7 -10 дней перед отбытием.
Источник


