Вирусы эбола оспа марбург
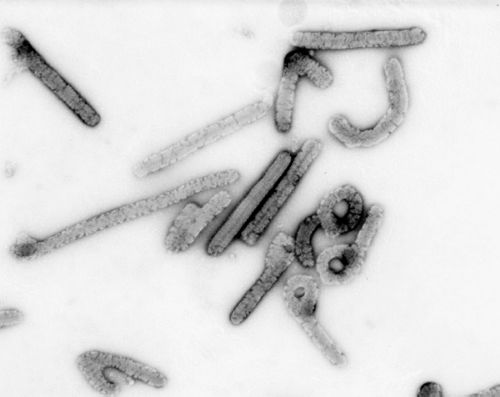
Вирус Марбург — вид семейства филовирусов, относящийся к монотипному роду Marburgvirus. Вызывает геморрагическую лихорадку Марбург. Первоначально этот вирус был обнаружен в Центральной и Восточной Африке в виде инфекции у человекообразных и нечеловекообразных приматов.
Таксономия[править | править код]
Роды Marburgvirus и Ebolavirus первоначально классифицировались как виды ныне несуществующего рода Filovirus. В 1998 году Подкомитет по вирусам позвоночных предложил Международному комитету по таксономии вирусов разделить род Filovirus на два: Ebola-like virus и Marburg-like virus. В 2002 году была предложена современная номенклатура (Ebolavirus, Marburgvirus) в дополнение к переименованию единственного вида рода Marburgvirus в Lake Victoria marburgvirus. В 2011 году вид был снова переименован в Marburg marburgvirus[2].
Часть названия «Марбург» в названии взята по названию места первой вспышки в 1967 году в Марбурге, Германия.
Вирусология[править | править код]
Структура[править | править код]
Структура вириона характерна для филовирусов с длинными нитевидными частицами, соразмерными диаметру, но сильно различающимися по длине в среднем от 800 до 14 000 нм с пиком инфекционной активности около 790 нм. Вирионы (вирусные частицы) содержат семь известных структурных белков. Хотя он практически идентичен по структуре вирусу Эбола, вирус Марбург имеет антигенные отличия от него, другими словами, они вызывают выработку разных антител в инфицированных организмах. Он был идентифицирован как первый филовирус.
Геном[править | править код]
Геном вируса Марбург содержит единственную молекулу одноцепочечной (-)РНК размером 19,1 Кб[3].
Естественные носители[править | править код]
Вирус Марбург был обнаружен в 2007 году у экземпляров египетских летучих собак, подтвердив подозрение, что этот вид может быть естественным резервуаром вируса[4][5].
Эпидемиология[править | править код]
Распространённость[править | править код]
Вспышки геморрагической лихорадки Марбург были в Центральной Африке, где, как считается, был обнаружен естественный резервуар инфекции.
Заболевание[править | править код]
Болезнь передаётся через жидкости организма, в том числе через кровь, кал, слюну и рвотные массы. Ранние симптомы часто неопределённы и обычно включают в себя лихорадку, головную боль и боль в мышцах по истечении инкубационного периода от трёх до девяти дней. По истечении пяти дней на туловище часто появляется мелкопапулезная сыпь. На поздних стадиях инфекция утяжеляется, симптомы могут включать желтуху, панкреатит, потерю веса, делирий и другие нейропсихиатрические симптомы, кровотечение, гиповолемический шок и полиорганную недостаточность чаще всего с вовлечением печени. Сообщения о наружных кровотечениях из отверстий тела широко распространены в популярной литературе, но фактически это происходит редко. Со временем, конечно, симптомы меняются, но обычно они длятся от одной до трёх недель, пока болезнь либо разрешается, либо убивает заражённого носителя инфекции. Летальность составляет 23—50 %, в некоторых вспышках достигая 70 %[6][7].
Примечания[править | править код]
- ↑ Таксономия вирусов (англ.) на сайте Международного комитета по таксономии вирусов (ICTV).
- ↑ 1 2 ICTV Taxonomy History for Marburg marburgvirus на сайте ICTV (англ.) (Проверено 3 июля 2016).
- ↑ Büchen-Osmond, Cornelia ICTVdB Virus Description — 01.025.0.01. Marburgvirus. International Committee on Taxonomy of Viruses (25 апреля 2006). Дата обращения 9 февраля 2009.
- ↑ Hevey, M.; Negley, D.; Pushko, P.; Smith, J.; Schmaljohn, A. (Nov 1998). «Marburg virus vaccines based upon alphavirus replicons protect guinea pigs and nonhuman primates». Virology 251(1): 28—37. doi:10.1006/viro.1998.9367. ISSN 0042-6822. PMID 9813200.
- ↑ Towner, J., Amman, B., Sealy, T., Carroll, S., Comer, J., Kemp, A., Swanepoel, R., Paddock, C., Balinandi, S., Khristova, M., Formenty, P., Albarino, C., Miller, D., Reed, Z., Kayiwa, J., Mills, J., Cannon, D., Greer, P., Byaruhanga, E., Farnon, E., Atimnedi, P., Okware, S., Katongole-Mbidde, E., Downing, R., Tappero, J., Zaki, S., Ksiazek, T., Nichol, S., & Rollin, P. (2009). Isolation of Genetically Diverse Marburg Viruses from Egyptian Fruit Bats PLoS Pathogens 5(7): e1000536. doi:10.1371/journal.ppat.1000536 Retrieved 2010-06-10.
- ↑ Marburg. CDC special pathogens branch. Дата обращения 3 мая 2007. Архивировано 29 апреля 2012 года.
- ↑
World Health Organization — Report after final death 2004–2005 outbreak. Дата обращения 3 мая 2007. Архивировано 29 апреля 2012 года.
Литература[править | править код]
- Kuhn, Jens H. Filoviruses — A Compendium of 40 Years of Epidemiological, Clinical, and Laboratory Studies. Archives of Virology Supplement, vol. 20 (англ.). — Vienna, Austria: SpringerWienNewYork, 2008. — ISBN 978-3211206706.
- Ryabchikova, Elena I.; Price, Barbara B. Ebola and Marburg Viruses — A View of Infection Using Electron Microscopy (англ.). — Columbus, Ohio, USA: Battelle Press, 2004. — ISBN 978-1574771312.
- Klenk, Hans-Dieter; Feldmann, Heinz. EBOLA and MARBURG VIRUSES — Molecular and Cellular Biology (англ.). — Wymondham, Norfolk, UK: Horizon Bioscience, 2004. — ISBN 978-0954523237.
- Klenk, Hans-Dieter. Marburg and Ebola Viruses. Current Topics in Microbiology and Immunology — Ergebnisse der Mikrobiologie und Immunitätsforschung, vol. 235 (неопр.). — Berlin, Germany: Springer-Verlag, 1999. — ISBN 978-3540647294.
- Martini, G. A.; Siegert, R. Marburg Virus Disease (неопр.). — Berlin, Germany: Springer-Verlag, 1971. — ISBN 978-0387051994.
Дополнительная литература[править | править код]
Ссылки[править | править код]
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 января 2020;
проверки требуют 3 правки.
Геморрагическая лихорадка Марбург (марбургская геморрагическая лихорадка[2], болезнь Марбурга, церкопитековая болезнь, «болезнь зелёных мартышек», геморрагическая лихорадка Мариди; англ. Marburg disease) — острое вирусное высококонтагиозное заболевание, характеризующееся тяжёлым течением, высокой летальностью, геморрагическим синдромом, поражением печени, желудочно-кишечного тракта и центральной нервной системы[3].
Этиология[править | править код]
Вирусы Марбурга и Эбола сходны по своей морфологии, но отличаются по антигенной структуре. Характерен полиморфизм, вирионы могут быть червеобразной, спиралевидной и округлой формы. Длина их колеблется от 665 до 1200 нм, диаметр поперечного сечения — 70-80 нм. По ультраструктуре и антигенному составу отличаются от всех известных вирусов. Вирусные частицы содержат РНК, липопротеин; присутствия гемагглютининов и гемолизинов не выявлено. Антигенная активность связана с вирусными частицами, существование растворимого антигена не доказано. Вирусы выделяются и пассируются на морских свинках и в культуре перевиваемых клеток почки зелёной мартышки (Vero). При пассировании в культурах тканей вирус оказывает неполный цитопатический эффект или вовсе его не вызывает. Относится к семейству Filoviridae, роду Marburgvirus.
Эпидемиология[править | править код]
Хотя природные очаги распространения вируса находятся в Африке, впервые болезнь наблюдалась в 1967 году в Европе: в городах Марбурге и Франкфурте-на-Майне, также один человек наблюдался в Белграде. Источником инфекции в дальнейшем были признаны ввезённые из Уганды в Марбург компанией «Берингверке» (компания была основана первым лауреатом Нобелевской премии в области физиологии и медицины Эмилем фон Берингом) африканские зелёные мартышки Cercopithecus aethiops sabaeus (отсюда одно из названий заболевания), ткани которых использовались для создания полиомиелитной вакцины. Был зарегистрирован 31 случай заболевания и 7 смертельных исходов. В дальнейшем подобные заболевания наблюдались в Судане (район деревни Мариди, болезнь назвали лихорадкой Мариди), в Кении, ЮАР. Источником инфекции в природе во время всех этих вспышек были африканские зелёные мартышки, у которых инфекция может протекать инаппарантно (бессимптомно). Участие других животных в природных очагах инфекции, а также пути передачи инфекции обезьянам пока не изучены.
Летальность, по данным различных источников, варьируется в пределах 50—90 %.
Больной человек представляет опасность для окружающих. Выделение вируса происходит с носоглоточным содержимым, мочой, заразна также кровь больных. Инфицирование людей может происходить воздушно-капельным путём, при попадании вируса на конъюнктивы, а также на кожу (случайные уколы иглой или порезы), не исключается возможность полового пути передачи инфекции (вирус обнаруживался в семенной жидкости). Вирус в организме переболевшего человека может сохраняться до 3 месяцев.
Способы передачи вируса Марбург в природных условиях твердо не установлены. Предполагается участие в передаче обезьян, в частности, африканских зелёных мартышек, но резервуаров возбудителей инфекции среди этого вида животных пока не найдено. Внутрибольничная инфекция существует, хотя стабильной циркуляции вируса в человеческой популяции нет.
Патогенез[править | править код]
Воротами инфекции служат повреждённая кожа, слизистые оболочки (ротовая полость, глаза). Полагают, что среди заразившихся в 90% случаев заболевание имеет манифестную форму течения. Характерна диссеминация вируса. Размножение его может происходить в различных органах и тканях (печень, селезёнка, лёгкие, костный мозг, яички и др.). Вирус длительно обнаруживается в крови, сперме (до 12 недель). Патогистологические изменения отмечаются в печени (ожирение печёночных клеток, некробиоз отдельных клеток, клеточная инфильтрация), почках (поражение эпителия почечных канальцев), селезёнке, миокарде, лёгких. Патофизиологической основой процесса при лихорадке Марбурга является повышенная сосудистая проницаемость практически во всех органах и, как следствие, кровоизлияния в различных органах (головной мозг и другие)[3].
Симптомы[править | править код]
Инкубационный период 2—16 суток. Клинические симптомы, тяжесть течения и исходы при заболеваниях, описанных как лихорадка Марбург и геморрагическая лихорадка Мариди, ничем не различаются. Продромальный период отсутствует. Болезнь начинается остро с быстрым повышением температуры тела до высокого уровня, часто с ознобом. С первых дней болезни отмечаются признаки общей интоксикации (головная боль, разбитость, мышечные и суставные боли), через несколько дней присоединяются поражения желудочно-кишечного тракта, геморрагический синдром; развивается обезвоживание, нарушается сознание.
В начальный период больной жалуется на головную боль разлитого характера или более выраженную в лобной области, боли в груди колющего характера, усиливающиеся при дыхании, загрудинные боли, иногда сухой кашель. Появляется ощущение сухости и боль в горле. Отмечается гиперемия слизистой оболочки глотки, кончик и края языка красные; на твёрдом и мягком нёбе, языке появляются везикулы, при вскрытии которых образуются поверхностные эрозии; в отличие от лихорадки Ласса, выраженного некроза не наблюдается. Тонус мышц, особенно спины, шеи, жевательных мышц повышен, пальпация их болезненна. С 3—4-го дня болезни присоединяются боли в животе схваткообразного характера. Стул жидкий, водянистый, у половины больных отмечается примесь крови в стуле (иногда сгустками) или наблюдаются признаки желудочно-кишечного кровотечения (мелена). У отдельных больных появляется рвота с примесью желчи и крови в рвотных массах. Понос наблюдается почти у всех больных (83 %), длится около недели; рвота бывает реже (68 %), продолжается 4—5 дней.
У половины больных на 4—5-й день болезни на туловище появляется сыпь (иногда кореподобная), у некоторых больных на фоне макулопапулезной сыпи могут отмечаться везикулезные элементы. Сыпь распространяется на верхние конечности, шею, лицо. Иногда беспокоит кожный зуд. При развитии геморрагического синдрома появляются кровоизлияния в кожу (у 62 % больных), в конъюнктиву, слизистую оболочку полости рта. В это время появляются носовые, маточные, желудочно-кишечные кровотечения. В конце 1-й, иногда на 2-й неделе признаки токсикоза достигают максимальной выраженности. Появляются симптомы дегидратации, инфекционно-токсического шока. Иногда наблюдаются судороги, потеря сознания. В этот период больные нередко умирают.
При исследовании крови отмечаются лейкопения, тромбоцитопения, анизоцитоз, пойкилоцитоз, базофильная зернистость эритроцитов. Цереброспинальная жидкость даже у больных с признаками раздражения мозговых оболочек остаётся без изменений. Период выздоровления затягивается на 3—4 недели. В это время отмечается облысение, периодические боли в животе, ухудшение аппетита и длительные психические расстройства. К поздним осложнениям относят поперечный миелит и увеит.
Диагноз и дифференциальный диагноз[править | править код]
При распознавании болезни важное значение имеют эпидемиологические предпосылки (пребывание в местностях с природными очагами лихорадки Марбург, работа с тканями африканских мартышек, контакт с больными). Характерна клиническая картина: острое начало заболевания, тяжёлое течение, наличие везикулезно-эрозивных изменений слизистой оболочки полости рта, геморрагический синдром, экзантема, понос, рвота, обезвоживание, тяжёлое поражение центральной нервной системы (расстройства сознания, менингеальный синдром), характерные изменения периферической крови. Имеют некоторое значение отсутствие эффекта от применения антибиотиков, химиотерапевтических и противомалярийных препаратов, отрицательные результаты обычных бактериологических и паразитологических исследований.
Специфические методы лабораторных исследований позволяют выявить вирус или антитела к нему. Работа с вируссодержащим материалом проводится с соблюдением мер профилактики только в специально оборудованных лабораториях. При взятии материала для лабораторных исследований соблюдают правила упаковки и пересылки, рекомендуемых для особо опасных инфекций (помещать в металлические биксы, направлять в лаборатории нарочным). Антитела в сыворотке больных определяют с помощью флуоресцентного метода.
Лечение[править | править код]
Этиотропная терапия отсутствует, эффективных противовирусных препаратов, на данный момент, не существует. Поэтому основное в лечении — патогенетическая терапия. Проводят комплекс мероприятий, направленных на борьбу с обезвоживанием, инфекционно-токсическим шоком.
Так как заболевание протекает с значительной лейкопенией и снижением иммунологической активности, рекомендуют каждые 10 дней вводить нормальный человеческий иммуноглобулин по 10-15 мл в острый период и по 6 мл в период реконвалесценции.
Прогноз[править | править код]
Весьма неблагоприятный, летальность составляет 25 %. Во время вспышек инфекции летальность может достигать 90 %.
Профилактика[править | править код]
Больные подлежат обязательной госпитализации и строгой изоляции в отдельном боксе. Карантинные мероприятия играют особо важную роль в профилактике лихорадки Марбург.
Примечания[править | править код]
Литература[править | править код]
- Щербак Ю. Ф. Особо опасные инфекции. — 2-е изд., перераб. и доп. — М.: Медицина, 1980. — 64 с.
Ссылки[править | править код]
- Марбургская геморрагическая лихорадка — информационный бюллетень. ВОЗ (31 марта 2005). Дата обращения 17 января 2020.
Источник
Ôèëîâèðóñû: âèðóñû Ìàðáóðã è Ýáîëà
Ýòè âîçáóäèòåëè çàáîëåâàíèé, ïðîòåêàþùèõ ïî òèïó ãåìîððàãè÷åñêèõ ëèõîðàäîê, îïèñàíû ñðàâíèòåëüíî íåäàâíî è ìàëî èçó÷åíû. Îíè îòíåñåíû â îòäåëüíîå ñåìåéñòâî Filoviridae ñ åäèíñòâåííûì ðîäîì Filovirus. Âèðóñû èìåþò íèòåâèäíóþ èëè öèëèíäðè÷åñêóþ ôîðìó è èíîãäà âíåøíå íàïîìèíàþò ðàáäîâèðóñû. Ãåíîì èõ òàêæå ïðåäñòàâëåí ÐÍÊ. Õîòÿ âíåøíèé âèä è öèòîïëàçìàòè÷åñêèå âêëþ÷åíèÿ â çàðàæåííûõ êëåòêàõ ñëåãêà è íàïîìèíàþò òàêîâûå ïðè áåøåíñòâå, ïî ñòðîåíèþ âèðóñû Ìàðáóðã è Ýáîëà îòëè÷àþòñÿ îò ðàáäîâèðóñîâ, ê êîòîðûì èõ îòíîñèëè ðàíåå, è íå èìåþò àíòèãåííîãî ðîäñòâà íè ñ íèìè, íè ñ êàêèì-ëèáî äðóãèì èç èçâåñòíûõ âèðóñîâ.
Ïî ìîðôîëîãè÷åñêèì îñîáåííîñòÿì è ðàçìåðàì âèðóñû Ìàðáóðã è Ýáîëà âî ìíîãîì ñõîäíû. Ýòî ïðÿìûå (âèðóñ Ýáîëà) èëè èçâèòûå ðàçëè÷íûì îáðàçîì íèòè (âèðóñ Ìàðáóðã ñïèðàëüíûå, â âèäå öèôðû 6, V-îáðàçíûå); êîíöû èõ çàêðóãëåíû. Èíîãäà âñòðå÷àþòñÿ ôîðìû ñ íèòåâèäíûìè îòâåòâëåíèÿìè. Íàðóæíûé äèàìåòð âèðèîíîâ 70 100 íì, ñðåäíÿÿ äëèíà 665 íì, íî â ýëåêòðîííî-ìèêðîñêîïè÷åñêèõ ïðåïàðàòàõ âñòðå÷àþòñÿ ÷àñòèöû äëèíîé äî 1400 íì (âèðóñ Ýáîëà).
Ãåíîì âèðóñà Ýáîëà ïðåäñòàâëåí îäíîé ìîëåêóëîé îäíîöåïî÷å÷íîé íåãàòèâíîé ÐÍÊ ñ ìîëåêóëÿðíîé ìàññîé 4,0 4,2 ÌÄ.  öåíòðå âèðèîíà ðàñïîëàãàåòñÿ òÿæ äèàìåòðîì 20 íì, êîòîðûé ñîñòàâëÿåò îñíîâó öèëèíäðè÷åñêîãî ñïèðàëüíîãî ðèáîíóêëåîïðîòåèäà âèðóñà äèàìåòðîì 30 íì. Ìåæäó ðèáîíóêëåîïðîòåèäîì è îáîëî÷êîé âèðèîíà ðàñïîëàãàåòñÿ ïðîìåæóòî÷íûé ñëîé òîëùèíîé 3,3 íì. Âèðèîí èìååò íàðóæíóþ ëèïîïðîòåèíîâóþ ìåìáðàíó òîëùèíîé 20 30 íì, íà ïîâåðõíîñòè êîòîðîé íà ðàññòîÿíèè 10 íì äðóã îò äðóãà ðàñïîëàãàþòñÿ øèïû äëèíîé 7 10 íì.  ñîñòàâå âèðèîíà, òàê æå êàê è ó âèðóñà Ìàðáóðã, 7 ñòðóêòóðíûõ áåëêîâ.
 ìàòåðèàëå îò áîëüíîãî âèðóñû Ìàðáóðã è Ýáîëà äîñòàòî÷íî óñòîé÷èâû ê íàãðåâàíèþ.  êðîâè è ïëàçìå îíè èíàêòèâèðóþòñÿ ïðè òåìïåðàòóðå 60 °C â òå÷åíèå 30 ìèí, â 10 %-íîé ñóñïåíçèè ïå÷åíè áîëüíûõ îáåçüÿí ïðè 56 °C â òå÷åíèå 1 ÷, ïîä äåéñòâèåì ÓÔ-ëó÷åé â òå÷åíèå 1 2 ìèí.  ñóñïåíçèè ïå÷åíè ïîä äåéñòâèåì àöåòîíà, ìåòàíîëà èëè ôîðìàëèíà èíàêòèâèðóþòñÿ â òå÷åíèå 1 ÷. ×óâñòâèòåëüíû ê äåéñòâèþ æèðîðàñòâîðèòåëåé ýòàíîëà, õëîðîôîðìà è äåçîêñèõîëàòà íàòðèÿ. Õîðîøî ñîõðàíÿþòñÿ ïðè 70 °C, â ëèîôèëèçèðîâàííîì âèäå (áîëåå 1 ãîäà ñðîê íàáëþäåíèÿ).
Âèðóñû Ìàðáóðã è Ýáîëà ðàçëè÷àþòñÿ ïî àíòèãåííûì ñâîéñòâàì. Ñûâîðîòêà ðåêîíâàëåñöåíòîâ è èììóííûå ñûâîðîòêè ìîðñêèõ ñâèíîê ïî-ðàçíîìó ðåàãèðóþò ñ ýòèìè âèðóñàìè. Óãëóáëåííûå èññëåäîâàíèÿ àíòèãåííûõ âçàèìîîòíîøåíèé ìåæäó âèðóñàìè Ìàðáóðã è Ýáîëà ïîäòâåðäèëè èõ ðàçëè÷èÿ. Àíòèãåíû èõ ìîãóò áûòü âûÿâëåíû ïðè ïîìîùè ðåàêöèé èììóíîôëóîðåñöåíöèè, ñâÿçûâàíèÿ êîìïëåìåíòà è íåéòðàëèçàöèè íà ìîðñêèõ ñâèíêàõ. Ó âèðóñà Ýáîëà èçâåñòíû 2 ñåðîâàðèàíòà ñóäàíñêèé è çàèðñêèé. Âèðóñû õîðîøî ðàçìíîæàþòñÿ â êóëüòóðàõ êëåòîê îáåçüÿí, ïàòîãåííû äëÿ ìîðñêèõ ñâèíîê è â ýêñïåðèìåíòå âûçûâàþò ó ðàçëè÷íûõ âèäîâ îáåçüÿí çàáîëåâàíèå, ïàòîãåíåç è êëèíèêà êîòîðîãî íàïîìèíàþò çàáîëåâàíèå ó ÷åëîâåêà.
Ìàðáóðãñêàÿ ëèõîðàäêà. Ìàðáóðãñêèé âèðóñ âïåðâûå îáíàðóæåí â 1967 ã. âî âðåìÿ âñïûøêè ãåìîððàãè÷åñêîé ëèõîðàäêè â Þãîñëàâèè è Ãåðìàíèè ñðåäè ëþäåé, êîíòàêòèðîâàâøèõ ñ ìàðòûøêàìè èç Óãàíäû (31 ñëó÷àé). Âèðóñ ïåðåäàåòñÿ è ïðè ïðÿìîì êîíòàêòå îò áîëüíûõ ê çäîðîâûì ëþäÿì. Áîëåçíü ýíäåìè÷íà äëÿ ñòðàí Âîñòî÷íîé è Þæíîé Àôðèêè (ÞÀÐ, Êåíèÿ, Çèìáàáâå). Âîçìîæíû òàêæå ñëó÷àè çàáîëåâàíèÿ â äðóãèõ ñòðàíàõ ïðè âúåçäå ëèö, íàõîäÿùèõñÿ â èíêóáàöèîííîì ïåðèîäå, êîòîðûé ñîñòàâëÿåò 3 9 äíåé. Íà÷àëî áîëåçíè îñòðîå: áûñòðî íàñòóïàåò ïðîñòðàöèÿ, âûðàæåííàÿ ëèõîðàäêà (èíîãäà äâóõâîëíîâîãî òèïà).  ïåðâûå äíè âèðóñ îáíàðóæèâàåòñÿ â êðîâè, ìî÷å è îòäåëÿåìîì íîñîãëîòêè. Ïîçæå ïîÿâëÿåòñÿ ñûïü, íà ìÿãêîì í¸áå âåçèêóëû, ïåðåõîäÿùèå â ÿçâî÷êè. Ïîâðåæäàåòñÿ ïå÷åíü, ðàçâèâàþòñÿ ïî÷å÷íàÿ íåäîñòàòî÷íîñòü, èíîãäà ïñèõè÷åñêèå è íåðâíûå íàðóøåíèÿ. Ïðîäîëæèòåëüíîñòü çàáîëåâàíèÿ äî 2 íåä., âûçäîðîâëåíèÿ äî 3 4 íåä.; â ýòîò ïåðèîä îòìå÷àåòñÿ ñîíëèâîñòü, àäèíàìèÿ, âûïàäåíèå âîëîñ. Ëåòàëüíîñòü 30 50 %. Ó ïåðåáîëåâøèõ ìóæ÷èí âèðóñ ñîõðàíÿåòñÿ â ñïåðìå äî 3 ìåñ.
Ëèõîðàäêà Ýáîëà. Âèðóñ Ýáîëà (ïî íàçâàíèþ ðåêè â Çàèðå) áûë âïåðâûå âûäåëåí â 1976 ã. â Ñóäàíå è Çàèðå ïðè âñïûøêå òÿæåëåéøåé ãåìîððàãè÷åñêîé ëèõîðàäêè. Çàáîëåëî ñâûøå 500 ÷åëîâåê, 350 èç íèõ óìåðëè.  ïîñëåäóþùèå ãîäû ñïîðàäè÷åñêèå ñëó÷àè çàáîëåâàíèÿ ðåãèñòðèðîâàëèñü â ýòîì æå ðåãèîíå. Àíòèòåëà ê âèðóñó îáíàðóæåíû ó æèòåëåé ñòðàí Öåíòðàëüíîé Àôðèêè. Ïðèðîäíûå î÷àãè âèðóñà íå âûÿâëåíû. Ïðåäïîëàãàåòñÿ, ÷òî çàáîëåâàíèå ÿâëÿåòñÿ çîîàíòðîïîíîçîì (ðåçåðâóàð âèðóñà äèêèå ãðûçóíû èëè ëåòó÷èå ìûøè). Ïðåäïîëîæåíèå îñíîâàíî íà ïåðèîäè÷åñêîì ïîÿâëåíèè çàáîëåâàíèÿ â ðåçóëüòàòå çàðàæåíèÿ â äæóíãëÿõ, íî çàáîëåâàåìîñòü ïðåêðàùàåòñÿ äî òîãî, êàê äîñòèãíåò ýïèäåìè÷åñêîãî óðîâíÿ. Çàáîëåâàþò â îñíîâíîì âçðîñëûå, îíè ñòàíîâÿòñÿ èñòî÷íèêîì çàðàæåíèÿ îêðóæàþùèõ â ñåìüå è áîëüíèöå. Áîëåçíü ïåðåäàåòñÿ ïðè òåñíîì êîíòàêòå ñ áîëüíûìè, îñîáåííî ñ êðîâüþ èëè âûäåëåíèÿìè, ñîäåðæàùèìè êðîâü, à òàêæå ñ ìîêðîòîé è ñïåðìîé. Ïîýòîìó íå èñêëþ÷åí âîçäóøíî-êàïåëüíûé (îñîáåííî ñðåäè ìåäèöèíñêèõ ðàáîòíèêîâ) èëè ïîëîâîé ïóòü çàðàæåíèÿ. Èíêóáàöèîííûé ïåðèîä 3 16 äíåé. Íà÷àëî áîëåçíè îñòðîå: ñèëüíåéøàÿ ãîëîâíàÿ áîëü, ëèõîðàäêà, ìèàëãèÿ, òîøíîòà, áîëè â ãðóäè. Çàòåì ïîÿâëÿþòñÿ ñûïü, ïðîôóçíûé ïîíîñ ñ êðîâüþ, ïðèâîäÿùèé ê îáåçâîæèâàíèþ; ðàçâèâàþòñÿ êðîâîòå÷åíèÿ. Âûçäîðîâëåíèå ìåäëåííîå. Ëåòàëüíîñòü äî 90 %.
Ðàííÿÿ äèàãíîñòèêà ëèõîðàäîê Ìàðáóðã è Ýáîëà çàêëþ÷àåòñÿ â îáíàðóæåíèè âèðóñà èëè åãî àíòèãåíîâ â êðîâè, ìî÷å, ãåìîððàãè÷åñêîì ýêññóäàòå ïðè çàðàæåíèè êóëüòóðû êëåòîê îáåçüÿí èëè ñ ïîìîùüþ ðåàêöèé íåéòðàëèçàöèè, ñâÿçûâàíèÿ êîìïëåìåíòà, ÈÔÌ, ÐÈÔ è äð.  áîëåå ïîçäíèõ ñòàäèÿõ çàáîëåâàíèÿ è â ïåðèîä ðåêîíâàëåñöåíöèè äèàãíîñòè÷åñêèì ïðèçíàêîì ñëóæèò îáíàðóæåíèå êîìïëåìåíòñâÿçûâàþùèõ (ñî 2 3-é íåäåëè) èëè âèðóñíåéòðàëèçóþùèõ àíòèòåë.
Ëå÷åíèå ñèìïòîìàòè÷åñêîå: ïîääåðæàíèå âîäíî-ñîëåâîãî áàëàíñà, ôóíêöèè ïî÷åê è ïå÷åíè, áîðüáà ñ ãåìîððàãè÷åñêèì ñèíäðîìîì. Î÷åíü õîðîøèé ýôôåêò îêàçûâàåò ïåðåëèâàíèå ïëàçìû ðåêîíâàëåñöåíòîâ, îñîáåííî â ñî÷åòàíèè ñ ââåäåíèåì èíòåðôåðîíà.
Ïðîôèëàêòèêà. Âûÿâëåííûõ áîëüíûõ èçîëèðóþò. Ñëåäóåò ïðèìåíÿòü èñêëþ÷èòåëüíûå ìåðû ïðåäîñòîðîæíîñòè äëÿ ïðåäóïðåæäåíèÿ êîíòàêòîâ ìåäèöèíñêîãî ïåðñîíàëà ñ êðîâüþ, ñëþíîé, ìîêðîòîé, ìî÷îé áîëüíûõ (ðàáîòà ñ èíäèâèäóàëüíûìè ñðåäñòâàìè çàùèòû). Åñëè îäíàæäû âèðóñû Ìàðáóðã è Ýáîëà áûëè ïåðåäàíû ëþäÿì ïðè êîíòàêòå ñ íåèçâåñòíûì ðåçåðâóàðîì, íå èñêëþ÷åíà âîçìîæíîñòü, ÷òî îíè ñìîãóò àäàïòèðîâàòüñÿ ê ïðÿìîé ïåðåäà÷å îò ÷åëîâåêà ê ÷åëîâåêó, â ðåçóëüòàòå ÷åãî ýòè òÿæåëûå èíôåêöèè ñìîãóò âíåäðèòüñÿ èç ïðèðîäíûõ î÷àãîâ â ðåãèîíû, ãäå åñòåñòâåííûõ õîçÿåâ íå ñóùåñòâóåò. Ðàçðàáîòàíû ðåêîìåíäàöèè ÂÎÇ ïî ïðåäóïðåæäåíèþ çàâîçà èíôåêöèè ñ îáåçüÿíàìè è äðóãèìè æèâîòíûìè â íåýíäåìè÷íûå ñòðàíû.
Ñïåöèôè÷åñêàÿ ïðîôèëàêòèêà.  ÑØÀ è â Ðîññèè ñîçäàíû âàêöèíû äëÿ ïðîôèëàêòèêè ëèõîðàäêè Ýáîëà.
Источник

