Оперативное лечение при хронической варикозной болезни
На протяжении многих десятилетий хирургическое лечение варикозного расширения вен ног остается единственным радикальным методом устранения этой болезни и ее осложнений.
Благодаря современным технологиям и усовершенствованию техники операции она действительно эффективна как в лечебном, так и в косметическом отношении, проводится максимально легко и безболезненно, хорошо переносится больными и не вызывает длительной утраты трудоспособности.
Показания и противопоказания
Не при всяком варикозе целесообразно оперировать больных. Существуют как четкие показания для операции, так и противопоказания к ее выполнению.
Хирургическое лечение варикозного расширения вен нижних конечностей показано в следующих случаях.
Медицинские показания – выраженное расширение вен 2–3 степени, сопровождающееся жалобами и признаками хронической венозной недостаточности:
- извитые, напряженные вены под кожей;
- множественные вариксы (узлы) по ходу измененных сосудов;
- отек пораженной ноги;
- тяжесть и боль по ходу расширенной вены;
- судороги в икроножных мышцах голени, когда «сводит ногу»;
- воспалительные изменения вен – тромбофлебит;
- трофические расстройства кожи – темные пятна, покраснение, уплотнение подкожного слоя, длительно незаживающая рана-язва.
Косметические показания – ранняя (первая) стадия варикоза без признаков венозной недостаточности, вызывающая только косметический дефект и эстетический дискомфорт у больного:
- поверхностно расположенные незначительно расширенные и извитые вены;
- сосудистые «звездочки», «паучки» и красновато-синеватые мелкие капилляры в коже ног.
Важно помнить, что даже при наличии показаний от операции приходится отказаться, если риск от нее превышает пользу.
Основные противопоказания для оперативного лечения варикоза:
- Тяжелое общее состояние, обусловленное любыми острыми (инфаркт, инсульт, пневмония и др.), запущенными хроническими заболеваниями (печеночно-почечная, сердечная, легочная недостаточность и др.) или пожилым возрастом больного.
- Любые острые инфекционные заболевания.
- Проводящееся лечение по поводу онкологических заболеваний.
- Выраженная анемия.
- Выраженное повышение или снижение свертываемости крови.
- Воспалительные и нагноительные процессы (гнойнички, высыпания) на коже нижней конечности, где планируется хирургическое вмешательство.
- Беременность и ранний послеродовый период.
Все противопоказания, кроме первого, считаются относительными. Это значит, что при особых обстоятельствах (острые опасные состояния, вызванные варикозом, например, тромбофлебит на бедре) тот или иной объем хирургического лечения обязательно нужно выполнить.
Когда нужна экстренная операция
Неотложное хирургическое лечение варикозной болезни ног может потребоваться лишь в одном случае – при остром восходящем тромбофлебите. Это осложнение представляет собой воспаление внутри просвета большой подкожной вены, сопровождающееся образованием тромбов.
Если такой патологический процесс распространяется на бедро, существует риск проникновения тромбов в глубокую венозную систему. В случае отрыва такого тромба он проникает в сосуды легких и закупоривает их, что становится причиной угрожающего жизни опасного заболевания – тромбоэмболии легочной артерии (ТЭЛА).
Основные проявления восходящего тромбофлебита бедра:
- боль по ходу вены по внутренней поверхности бедра;
- покраснение и повышение температуры кожи;
- уплотнение измененного участка и его резкая болезненность при пальпации.
При восходящем тромбофлебите объем хирургического лечения может быть представлен:
- кроссэктомией – перевязкой и пересечением большой подкожной вены у места впадения в бедренную;
- удалением измененной вены после предварительной перевязки.
Цели хирургического вмешательства
В норме около 30% крови от нижних конечностей оттекает по мелким подкожным венозным притокам, которые сливаются в два центральных венозных ствола – большую и малую подкожные вены. Эти сосуды непосредственно соединены с глубокими венами, по которым оттекает 70% крови. В местах таких соединений имеются клапаны, которые пропускают кровь лишь из поверхностных вен в глубокие.
Существуют также десятки мелких вен, которые называют перфорантными, дополнительно соединяющие поверхностную венозную сеть с глубокой. Они также имеют клапаны, пропускающие кровь лишь в одном направлении.
Главная причина варикоза – несостоятельность венозных клапанов, что приводит к неправильному сбросу крови: с глубоких вен в поверхностные, что повышает давление в них и приводит к расширению как мелких сосудов, так и центральных венозных стволов.
Главные цели, на которые направлено хирургическое лечение при варикозном расширении вен нижних конечностей:
- Устранение застоя крови в измененных поверхностных венах ног, что предотвратит прогрессирование хронической венозной недостаточности и трофических расстройств на коже.
- Удаление деформированных сосудов и вариксов, представляющих косметический дефект.
- Ликвидация сброса крови из глубоких вен в поверхностные – перевязка и пересечение перфорантных (комуникантных) вен, а также большой и малой подкожной вен в местах их соединения с глубокими.
- Предотвращение повторного возникновения варикоза.
Подготовка к операции
Полноценная подготовка к хирургическому лечению при варикозе включает в себя:
- Общее предоперационное обследование, позволяющее оценить состояние здоровья больного – общие анализы крови и мочи, коагулограмма, биохимический анализ, группа крови и резус-фактор, анализы на сифилис, уровень сахара крови, рентгенография легких, ЭКГ.
- Специальная диагностика, позволяющая определить особенности болезни – УЗИ с цветным допплеровским картированием поверхностных, глубоких вен и артерий нижних конечностей и обозначением мест локализации несостоятельных перфорантных вен.
- Операция выполняется натощак, поэтому утром в день операции нельзя есть и пить.
- Утром перед операцией необходимо тщательно сбрить все волосы на больной ноге от паха до стопы.
Лечение женского варикоза
Отдельное место при хирургическом лечении женского варикоза нижних конечностей принадлежит косметическим операциям. После таких вмешательств не остается не только патологически измененных вен, но и послеоперационных рубцов на коже ног, или они малозаметны.

Для достижения максимального косметического эффекта хирургические операции при варикозной болезни ног проводятся по следующим методикам:
- Лазерная или радиочастотная абляция вен – выжигание центральных стволов большой и малой подкожной вены под УЗИ-контролем через прокол кожи на бедре или на стопе.
- Стволовая склерооблитерация и склеротерапия – заполнение большой и малой подкожных вен, а также всех их притоков, даже самых мелких, специальным препаратом-склерозантом (Фибровейн, Склеровейн).
При любом из описанных методов лечения варикозно измененные вены не удаляются, а превращаются из сосудов в мягкую рубцовую ткань. Как физические воздействия (лазерные лучи, радиочастотные волны), так и химические соединения (склерозанты) разрушают внутренний слой вены. Благодаря этому она теряет просвет, склеивается и полностью запустевает от крови, превращаясь в обычную соединительную (рубцовую) ткань.
Таким образом, без непосредственного удаления вен достигаются все цели, которые возлагаются на оперативное лечение варикоза нижних конечностей – ликвидируются измененные сосуды, устраняется застой крови в них и опасные последствия венозной недостаточности.
Единственное ограничение косметических операций при лечении варикоза у женщин – возможно вылечить лишь незначительно или ограниченно расширенные вены до 1–2 степени. При беременности и в раннем послеродовом периоде хирургическое лечение противопоказано за исключением острых ситуаций, требующих неотложного вмешательства, например, при восходящем тромбофлебите. Операция ограничивается перевязкой большой подкожной вены в месте ее соединения с бедренной (кроссэктомия).
Виды хирургических операций
Рассмотрим самые распространенные хирургические вмешательства при лечении варикозной болезни нижних конечностей: лазерную абляцию, эндоскопическую диссекцию вен и флебэктомию.
Последняя подразделяется на следующие типы:
- классическая операция, или полный стриппинг или операция Троянова-Тренделенбурга-Бебкокка-Нарата;
- короткий стриппинг;
- минифлебэктомия.
Флебэктомия
Удаление, извлечение вен из-под кожи называют флебэктомией. Это одна из первых методик хирургического лечения варикозной болезни нижних конечностей. Но и сегодня флебэктомию чаще всего выполняют специалисты по флебологии и сосудистые хирурги. Существует три модификации и способа операции: полный, короткий стриппинг, минифлебэктомия.
Классическую флебэктомию отечественные хирурги называют операцией Троянова-Тренделенбурга-Бебкокка-Нарата, а зарубежные авторы полным стриппингом.
Объем вмешательства представлен:
- Перевязкой ствола большой подкожной вены в месте ее впадения в бедренную через разрез в 2–3 см на бедре под паховой складкой.
- Его удалении на всем протяжении от паха до стопы при помощи специального зонда через два разреза кожи 1–2 см по внутренней поверхности возле колена и голеностопа.
- Удалении всех варикозно измененных притоков и мелких вен через отдельные небольшие разрезы около 1–2 см (их может быть от 5–6 до 10–20) с перевязкой несостоятельных перфорантных сосудов.
- Зашивании всех ран косметическими швами.
Классическая флебэктомия наиболее радикально позволяет удалить варикозно измененные вены, но наиболее травматичная среди всех существующих методик. Подробнее о флебэктомии→
Короткий стриппинг
При коротком стриппинге удаляется не вся большая подкожная вена, а лишь ее фрагменты, пораженные варикозом, например, только на бедре или на голени. Здоровые сегменты не удаляются. Это уменьшает травматичность вмешательства, но сохраняется риск рецидива болезни. В остальном оперативные техники выполнения операции аналогичны классической флебэктомии.
Минифлебэктомия
Инновационную методику удаления мелких варикозно расширенных веток большой подкожной вены называют минифлебэктомией. Для ее выполнения необходимы специальные инструменты (остроконечный скальпель, крючки, зажимы, шпатель), при помощи которых через проколы кожи в несколько миллиметров извлекаются вены. Зашивать такие дефекты кожи не нужно, рубцы незаметны.
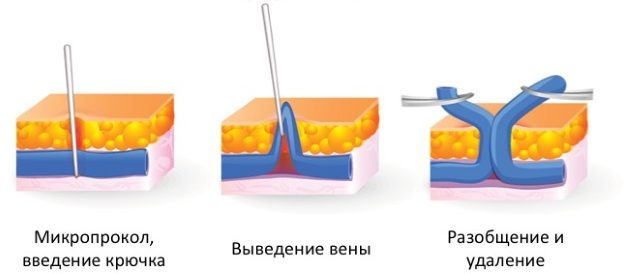
Наиболее часто хирурги объединяют короткий или полный стриппинг большой подкожной вены с минифлебектомией. Такая комбинированная операция сочетает радикализм и минимальную травматизацию с хорошим косметическим эффектом. Подробнее о минифлебэктомии→
Эндоскопическая диссекция вен
Найти все неполноценные перфорантные вены в ходе любой флебэктомии тяжело. Для этих целей используется эндоскопическое оборудование (видеокамера и манипуляторы). Через небольшие разрезы в 1–2 см их вводят под кожу в местах скопления перфорантных вен, которые обнаруживают при УЗИ.
Под контролем камеры находят все неполноценные перфоранты, перевязывают и пересекают их. При этой операции подкожные вены не удаляются. Ее можно выполнять как самостоятельно, так и в сочетании с любыми видами флебэктомии: стриппингом, минифлебэктомией.
Лечение при помощи лазера
Лазерная абляция при варикозе подразумевает выжигание лазерным лучом большой подкожной вены на всем протяжении со стороны ее просвета. Для этого через прокол кожи на бедре или в области голеностопа в просвет вены вводится катетр-световод на всю ее длину. Под контролем УЗИ световод медленно извлекается.
Лазерный луч, воздействуя на венозную стенку, разрушает внутренний слой. В результате вена спадается и перестает функционировать, что хорошо видно на УЗИ-мониторе. Если варикозом поражен не только основной венозный ствол, но и его притоки, их удаляют по методу минифлебэктомии. Подробнее о лазерной коагуляции→
Реабилитация
Независимо от того, какие оперативные методы лечения варикоза использовались, восстановление больных в послеоперационном периоде происходит быстро. Сроки полной реабилитации зависят от методики операции, стадии заболевания и общего состояния больного. При лазерном лечении и минифлебэктомии начального варикоза это 2–3 недели, при классической флебэктомии по поводу запущенных форм болезни – 1–3 месяца.
Ходьба рекомендована как можно раньше при условии стабилизации состояния после наркоза – через 5–6 часов. Если проводилась спинальная анестезия, в течение 12 часов рекомендован постельный режим. При местной анестезии больной может покидать операционную на своих ногах и даже не госпитализируется в стационар. Главное условие перед началом ходьбы – забинтовать ноги эластическим бинтом или надеть индивидуально подобранный компрессионный трикотаж.
Пребывание в больнице от 1–2 до 5–8 дней. Если накладывались швы, их лучше снимать на 7–8 день во время контрольного осмотра у специалиста. В течение месяца после операции на венах рекомендуется носить компрессионный трикотаж. Надевать его необходимо ежедневно перед тем, как вставать с кровати. На ночь компрессионные изделия снимаются. После классической флебэктомии при тяжелом варикозе компрессию лучше продолжать до 3 месяцев.
На протяжении месяца категорически запрещены:
- сауна и горячая ванна;
- тяжелые физические нагрузки на нижние конечности;
- длительное пребывание в неподвижном положении стоя или сидя.
Возможные осложнения
Наиболее распространенные осложнения, связанные с операциями по поводу варикозной болезни:
- Боль в оперированной ноге в результате повреждения крупных нервов.
- Длительно сохраняющийся отек голени и стопы.
- Гематомы и синяки на голени и бедре.
- Кровотечение из ран.
- Флеботромбоз – воспаление глубоких вен.
- Нагноение послеоперационных ран и некроз (омертвение) кожи вокруг них с образованием трофических язв.
- Образование грубых послеоперационных рубцов.
Благодаря современным методикам и технологиям хирургическое лечение варикозной болезни проходит легко, безболезненно и с высокой эффективностью. Соблюдение больными всех рекомендаций послеоперационного периода способствует быстрому восстановлению, минимизирует риск возникновения осложнений и рецидива болезни.
Источник
Хирургическое вмешательство является
единственным радикальным методом
лечения больных с варикозным расширением
вен нижних конечностей. Целью операции
является устранение патогенетических
механизмов (вено-венозных рефлюксов).
Это достигается путем удаления основных
стволов большой и малой подкожных вен
и лигированием несостоятельных
коммуникантных вен.Противопоказаниями
к операции являются тяжелые сопутствующие
заболевания сердечно-сосудистой системы,
легких, печени и почек, исключающие
возможность выполнения любой другой
операции. Хирургическое лечение не
показано в период беременности, у больных
с гнойными заболеваниями различного
происхождения.
Перед операцией производится маркировка
(желательно — под ультразвуковым
контролем) основных венозных стволов,
их притоков и перфорантных вен (с помощью
проб И. Тальмана, Пратта, В. Шейниса).
Операцию Троянова—Тренделенбурга
начинают с пересечения и лигирования
основного ствола большой подкожной
вены у места ее впадения в бедренную
вену и впадения в нее ее добавочных
ветвей (рис. 19.4). Оставление длинной
культи большой подкожной вены с ее
притоками является одной из причин
рецидивов заболевания. Особое внимание
должно быть уделено пересечению
добавочных венозных стволов (vv.saphenaeaccessoria),
несущих кровь от медиальной и латеральной
поверхности бедра. Оставление их также
является частой причиной рецидивов.
Перед операцией для уменьшения кровопотери
ножной конец стола целесообразно
приподнять. Удаление большой подкожной
вены (сафенэкто-мия, стриппинг)
целесообразно проводить по методу
Бебкока. С этой целью в дистальный отдел
пересеченной вены вводят до верхней
трети голени зонд Гризенди, имеющий
конический наконечник с острым режущим
нижним краем. Через небольшой разрез
над наконечником инструмента обнажают
вену, пересекают ее и выводят конец
инструмента в рану. Под наконечником
зонда на вену накладывают прочную
лигатуру. Потягивая зонд в обратном
направлении, удаляют весь участок вены.
При этом все боковые ветви большой
подкожной вены пересекаются на одном
уровне, а удаляемая вена собирается в
виде гармошки под коническим наконечником.
Малая подкожная вена удаляется
аналогичным образом. По ходу извлеченной
вены кладут ватно-марлевый валик, а
конечность туго бинтуют эластичным
бинтом. Сильно извитые и коллатеральные
участки вен, которые нельзя удалить по
Бебкоку, целесообразно удалять через
небольшие разрезы по Нарату. При этом
подкожную жировую клетчатку между двумя
разрезами «туннели-руют» с помощью
зажима или другого инструмента, что
значительно облегчает выделение и
удаление вены.
Обязательным является пересечение
коммуникантных вен с несостоятельными
клапанами, которые чаще всего локализуются
на внутренней поверхности голени в
надлодыжечной области (группа Коккета).
При отсутствии трофических расстройств
оправдана эпифасциальная перевязка
прободающих вен. При выраженных
трофических изменениях кожи и подкожной
жировой клетчатки целесообразна
субфасциальная перевязка прободающих
вен по Линтону (рис. 19.5). Операцию
производят из разреза по внутренней
поверхности голени длиной 12—15 см.
Рассекают кожу, подкожную клетчатку,
собственную фасцию голени; выделяют,
перевязывают и пересекают прободающие
вены. При наличии индурации кожи и
подкожной клетчатки на внутренней
поверхности голени следует выполнить
субфасциальную перевязку прободающих
вен из разреза по задней поверхности
голени (по Фелдеру). Этот доступ позволяет
избежать манипуляций на измененных
тканях и дает возможность перевязать
как внутреннюю, так и наружную группы
прободающих вен голени.
В настоящее время для субфасциального
пересечения и лигирования несостоятельных
перфорантных вен может использоваться
эндоскопическая техника.
Склвротерапия. Операция преследует
следующие цели: 1) разрушить интиму
вены введением 1—2 мл склерозирующего
раствора; 2) добиться слипания стенок
вены срезу после введения препарата
(без образования тромба); 3) повторными
инъекциями в другие сегменты вены
достичь полной облитерации вены. Для
достижения этой цели необходимо тщательно
выполнять все детали техники этого
вмешательства. В качестве склерозирующих
растворов используют тромбовар, натрия
тетрадецилсульфат (фибро-вейн),
этоксисклерол и другие, действие которых
основано на коагуляции эндотелия.
Метод икасклеротерапии. В вертикальном
положении больного производится
маркировка участка вены, подлежащего
склерозированию, и пункция вены. Сразу
после пункции ноге придают возвышенное
положение и вводят склерозирующий
раствор в запустевшую вену по методу
воздушного блока. Для этого в шприц
набирают 1—2 мл склерозирующего раствора
и 1—2 мл воздуха. В вену из шприца сначала
вводят воздух, который вытесняет
кровь на небольшом участке и создает
благоприятные условия для контакта
склерозирующего раствора со стенкой
вены и разрушения эндотелия. Место
инъекции прижимают латексной подушечкой,
на конечность сразу накладывают
эластичный бинт, чтобы добиться слипания
стенок вены и последующей облитерации
ее. Если после введения склерозирующего
раствора не будет произведена
адекватная компрессия конечности
эластичным бинтом, то в вене может
образоваться тромб, который со временем
подвергнется реканализации. При этом
часть склерозирующего раствора может
повредить клапаны коммуникантных
вен, что приведет к рефлюксу крови из
глубоких вен и рецидиву варикозного
расширения. Больному после инъекции
и наложения эластичного бинта предлагают
ходить в течение 2—3 ч, чтобы предотвратить
повреждение интимы прободающих вен.
Существуют также комбинированные методы
лечения, сочетающие удаление крупных
стволов измененных вен со склеротерапией
мелких ветвей. При комбинированных
оперативных вмешательствах без удаления
основных стволов поверхностной вены
сначала пересекают и перевязывают
большую подкожную вену у места впадения
ее в бедренную. Несостоятельные
перфорантные вены лигируют эпифасциально
по Коккету или с помощью эндоскопической
техники, затем поэтапно производится
склерозирование большой подкожной
вены и ее притоков.
После каждого сеанса склерозирования
ногу забинтовывают эластическим
бинтом и придают ей возвышенное положение.
Со 2-го дня больному разрешают ходить.
На 3-й сутки после вмешательства по
поводу неосложненных форм варикозного
расширения вен больные могут быть
выписаны на амбулаторное лечение под
наблюдение врача-хирурга. Швы снимают
на 7—8-е сутки. Эластичный бинт рекомендуется
носить в послеоперационном периоде в
течение 8 — 1 2 нед. У большинства больных
(92% . ) наступает излечение; рецидивы —
8%, летальность — 0,02%. Осложнения
встречаются редко.
Склеротерапия должна применяться по
строгим показаниям: а) для облитерации
отдельных узлов или участков расширенных
вен в начальной стадии заболевания
при отрицательной пробе Троянова—Тренделенбурга;
б) для облитерации отдельных узлов и
мелких вен, оставшихся после удаления
основных, наиболее крупных вен на
бедре и голени; в) в виде комбинированного
лечения (операция в сочетании со
склерозированием боковых ветвей
поверхностных вен на голени).
Не рекомендуется применять лечение
склерозирующими растворами у больных
с резко выраженным (более 1 см) расширением
вен, при наличии тромбофлебита,
облитерируюших и гнойничковых заболеваний.
Рецидив причины:
Различают рецидивы «истинные»
и «ложные». В первом случае рецидивы
являются результатом погрешностей
тактики и техники выполнения оперативных
вмешательств, а во втором — следствием
дальнейшего развития заболевания.
Выделяют также ранние (в течение б
месяцев после операции) и поздние (позже
6 месяцев) рецидивы.
Неверной оценкой анатомии
и гемодинамики венозной системы при
варикозной болезни у каждого конкретного
больного, в т.ч. вследствие неадекватного
предоперационного обследования
пациентов вследствие чего наблюдается
отождествление различных нозологических
форм, клинически проявляющихся варикозом.Некорректным выполнением
хирургических вмешательств:
оставление магистрального
ствола большой подкожной вены на
бедре/голени;оставление длинной культи
большой подкожной вены;оставление притоков устья
большой подкожной вены;оставление «латеральной»
вены (в т.ч. отходящей непосредственно
от бедренной вены);неразобщение системы
большой подкожной вены и малой подкожной
вены на голени;оставление длинной культи
малой подкожной вены;реканализация ствола
большой подкожной вены (малой подкожной
вены) после склерохирургии;оставление несостоятельных
перфорантных вен при типичной и
перфорантной форме варикозной болезни.
Отсутствием руководства
по лечению начальных проявлений
варикозной болезни, отказом от применения
или необоснованным применением методик
склерозирования.
Естественным прогрессированием
заболевания, а также неоангиогенезом.
Невыполнением рекомендаций
в послеоперационном периоде, в частности,
отказом от компрессионной терапии.
Отсутствием диспансерного
наблюдения за пациентами с варикозной
болезнью.
При определении рецидива
варикозной болезни используют
классификацию CEAP, вместе с тем, для
определения пункта A (анатомия) необходимы
уточнения [20, 21]:
T
– локализация
рецидивного варикоза: пах (Tg), бедро
(Tt), подколенная ямка (Tp), голень (T1), иная
(To);
S – источник
рецидива: S0 – нет источника рефлюкса,
S1 – тазовые вены и вены живота, S2 –
сафено-феморальное соустье, S3 –
перфорантные вены бедра, S4 –
сафено-подколенное соустье, S5 –
перфорантны в подколенной ямке, S6 – из
икроножных мышц, S7 – перфорантные вены
дистальной части голени;
R
– степень
рефлюкса: R+ – клинически значимый
рефлюкс, R- – клиническое значение
рефлюкса маловероятно, R? – клиническое
значение рефлюкса неизвестно;
N
– природа
источника рецидива, т.е. связь с
предшествовавшей операцией: в зоне
операции:
NSs –
рецидив вне зоны первичной операции (1
– персистирующая патология, 2 – новая
патология, 3 – время возникновения
варикозного расширения неизвестно),
NDs – рецидив в зоне первой операции(1 –
техническая ошибка, 2 – тактическая
ошибка, 3 – образование новых сосудов,
4 – причина неизвестна, 5 – несколько
причин);
C
– заполнение
из персистирующего несостоятельного
ствола большой или малой подкожной
вены; С0 – отсутствует;
F
– возможные
сопутствующие факторы: Fg – общие
(семейный анамнез, избыточная масса
тела, прием гормональных препаратов) ,
Fs – специфические (первичная недостаточность
глубоких вен нижних конечностей).
Клинические проявления
рецидива появляются, как правило, через
6 месяцев после операции [8, 9] и слабо
коррелируют с результатами инструментальных
исследований и интраоперационными
находками.
лассификационные критерии
рецидивов варикозного расширения вен:
1. Форма рецидивного варикоза: • малый
рецидив (внутрикожный рецидивный варикоз
и сегментарный подкожный рецидивный
варикоз); • большой рецидив (распространенный
рецидивный варикоз и рецидивный варикоз
при наличии несостоятельности глубоких
вен). 2. Вид лечебного учреждения, в
котором было проведено оперативное
лечение: • специализированный стационар;
• общехирургический стационар. 3.
Основной вид предыдущего лечения
(оперативное лечение, флебосклерозирование,
лазерное лечение и др.). 4. Причина
возникновения рецидива: • истинный
(тактические и технические ошибки
предыдущего лечения); • ложный
(прогрессирование заболевания); •
смешанный. 5. Время возникновения: •
ранний (до 6 мес. после предыдущего
лечения); • поздний (более 6 мес).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник