Ветряная оспа болезнь классификация

Что такое ветряная оспа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет
Автор статьи: Александров П. А. Инфекционист, стаж 11 лет Дата публикации 2018-02-19 |
Определение болезни. Причины заболевания
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему. Клинически характеризуется умеренно выраженной общей интоксикацией, везикулёзной экзантемой, энантемой и длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно.
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма. До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года. Иммунитет стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А.
Симптомы ветряной оспы
Инкубационный период от 10 до 21 дня. В типичных случаях (в детском и подростковом возрасте) начинается остро. Во взрослом возрасте из-за утраты лабильности иммунной системы возможно подострое и постепенное начало (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания).
Синдромы ветряной оспы:
- общей инфекционной интоксикации (СОИИ);
- везикулёзной экзантемы — ведущий;
- везикулёзной энантемы (афты);
- лимфаденопатия (ЛАП);
- характерна лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания — нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у беременных. Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание). По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина.
Патогенез ветряной оспы
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай).
Классификация и стадии развития ветряной оспы
1. По клинической форме:
а) типичная;
б) атипичная;
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями).
Осложнения ветряной оспы
Специфические:
- стенозирующий ларинготрахеит;
- менингит;
- энцефалит;
- миелит;
- кератит;
- геморрагический нефрит.
Неспецифические:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Диагностика ветряной оспы
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.).
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Критерии выписки:
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения;
- вакцинопрофилактика. Очень частый вопрос: нужна или нет прививка от ветряной оспы? Суммируя мировой опыт, можно однозначно ответить утвердительно — да, нужна. Вакцинация в раннем возрасте предотвращает в 99% развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава).
Список литературы
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 2011
- Лобзин Ю. В. Руководство по инфекционным болезням // Под ред.. — СПб., 2013
- Гершон Э., Уитли Р. Корь. Краснуха. Эпидемический паротит. Ветряная оспа // Внутренние болезни по Тинсли Р. Харрисону. — М.: Практика, 2002
- Учайкин В.Ф. Руководство по инфекционным болезням у детей. — М.: ГЭОТАР-МЕД, 1998
- Varicella//National Center for Immunization and Respiratory Diseases Official Site
Источник
Ветряная оспа – вирусная патология, развивающаяся вследствие активизации вируса герпеса третьего типа. Другое название возбудителя — варицелла-зостер (Varicella Zoster). О ветрянке знает каждый, так как заболевание преимущественно возникает в детском возрасте от 2 до 10 лет. К первичному заражению любой человек восприимчив на 100%. После излечения вирус герпеса «прячется» в организме на долгие годы, в последующем может спровоцировать у взрослых опоясывающий лишай.
Что такое ветряная оспа?
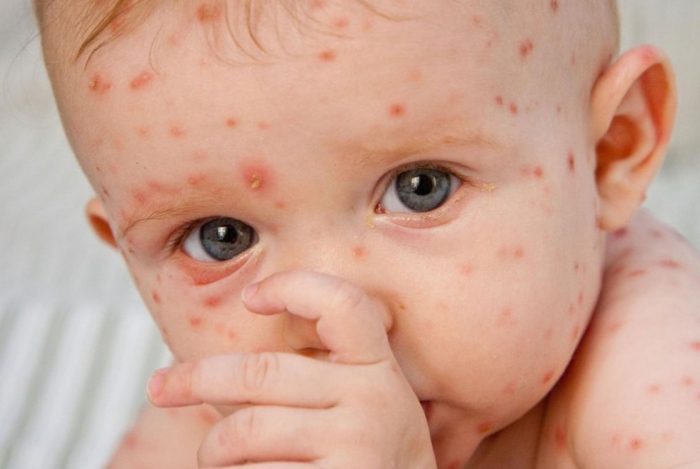
Ветрянка – это что за заболевание? Герпес 3-ого типа относится к семейству герпесвирусов. Его особенность заключается в том, что для него внешняя среда является неблагоприятной – гибнет в течение 10 минут. Соответственно, практически исключается заражение посредством предметов обихода, которые использовались зараженным человеком.
Для здорового ребенка болезнь ветрянка – это не опасное заболевание, течение относительно легкое, осложнения не возникают. Взрослые люди переносят патологию намного тяжелее. В группу риска вероятных осложнений попадают:
- Беременные женщины;
- Новорожденные;
- Лица, имеющие иммунодефицит.
Стоит знать: на фоне иммунодефицита не исключается повторное заражение ветряной оспой.
Высыпания, характерные для ветрянки, распространяются по всему телу, при этом не затрагивают глубокие слои эпидермиса, поэтому не вызывают каких-либо следов на кожном покрове человека. Травмирование сыпи – расчесывание, способно привести к атрофическим изменениям кожи – пигментация, рубцевание и пр.
Основные характеристики ветрянки:
- Источником инфекции является больной человек.
- Основной путь передачи воздушно-капельный.
- Наибольшая заболеваемость отмечается среди детей от 2 до 7-летнего возраста.
- У взрослых наблюдается не часто, вследствие перенесения патологии в детстве.
- Вирус выделяется в окружающую среду посредством содержимого сыпи, которая выявляется на коже заболевшего.
Эпидемиология отмечает максимальную активность в осенний и зимний периоды; возрастает заболеваемость ветрянкой в рамках каждого периода каждые 5-6 лет. У новорожденных диагностируется крайне редко, что обусловлено наличием антител, получаемых во время грудного кормления.
Причины и пути заражения ветрянкой

Многие, отвечая на вопрос, от чего бывает ветрянка, полагают, что виной всему сыпь – именно она является источникам заражения. Это не совсем верно. Предельную опасность представляет слизистый секрет, вырабатываемый носоглоткой больного.
Пути передачи:
- Капельный: заражение происходит посредством разговора, чихания, поцелуев, кашля и пр.;
- Контактный: слюна либо жидкость из сыпи пациента попадает на непораженный участок кожи здорового человека;
- Вертикальный – от мамы к ребенку во время беременности.
Болезнь ветрянка зачастую наблюдается в детском возрасте, когда иммунная система и естественные барьерные функции находятся на стадии формирования. Как правило, заражение происходит в местах большого скопления народа – детский сад, школьное учреждение – идеальная среда для быстрого переноса вируса.
У взрослого человека заболевание проявляется вследствие ухудшения работы иммунной системы, которое вызвано причинами:
- Переохлаждения или перегревы.
- Эмоциональная лабильность, стресс.
- Гормональные нарушения в организме.
- Опухолевые новообразования.
- Прием некоторых медикаментов.
- Вакцинация.
Перечисленные факторы значительно ухудшают состояние иммунитета, приводя к сбоям в его работе. У организма понижаются барьерные функции, он «открыт» не только для вируса герпеса, но и других патологических состояний.
Особенности течения ветряной оспы

Слизистая дыхательных путей – это «входные ворота» для инфекции. Течение заболевания ветрянкой разделяется на этапы.
Инфицирование и период инкубации
Вирус герпеса третьего типа проникает в организм, фиксируется на слизистой верхних дыхательных путей, начинает активизироваться и размножаться. Инкубационный период составляет 10-20 дней, в большинстве картин – 14-17 суток. Клинические проявления отсутствуют, пациент, заболевший ветряной оспой, не заразен.
Первые клинические проявления
Вирус постепенно проникает в кровеносную систему. На фоне скопления в достаточном количестве формируется реакция иммунитета на проникновение чужеродного агента. На данном этапе проявляется симптоматика:
- Увеличение температуры тела;
- Слабость, головная боль;
- Болевые ощущения в области поясницы (иногда).
Что же касается основного симптома в виде пузырей, то на данном этапе отсутствуют. Порядка нескольких дней составляет продолжительность проявления первой симптоматики.
Важно: именно в этот период пациент становится заразным для окружающих людей.
Острый или первичный этап
Посредством кровообращения в организме вирус достигает своих целей – попадает в нервные корешки и кожные клетки. Нервы не поражаются, варицелле-зостер исключительно закрепляется в спинном мозге.
На коже проявляются первые симптомы – возникают характерные высыпания, они возникают в течение последующих нескольких дней (до 7 дней). Сыпь – ответная реакция организма на пагубное воздействие чужеродного агента. Крайне редко пузыри на данном этапе не заметны, что затрудняет постановку верного диагноза. Аналогично прошлому этапу больной является источником заражения.
Острый или вторичный этап
Первичный этап ветрянки характерен для пациентов, имеющих нормальную иммунную систему. Вторичный этап наблюдается у больных со сниженным иммунитетом, а также в картинах, когда осуществляется стимуляция нервной системы.
Места скопления сыпи обусловлены нервом, который наиболее поражен герпесом. Чаще всего – живот, подмышечные впадины. Примечательно то, что пузырчатая сыпь может отсутствовать, проявляются только болезненные ощущения в зоне поражения. Клиническая картина присуща пациентам пожилой возрастной группы.
Этап выздоровления
Если у человека нормальный иммунитет, не наблюдается сбоев, то характерные признаки ветряной оспы исчезают спустя 3-7 суток. Заметно улучшается общее состояние, нивелируется повышенная температура и головная боль.
Наступает период, при котором больной больше не заразен для окружающих. Вирус, закрепленный в нервных клетках, остается в организме навсегда.
Классификация в зависимости от тяжести течения
В соответствии с медицинской информацией, выделяется несколько классификаций ветрянки, которые обусловлены тяжестью и типом течения.
В зависимости от тяжести течения выделяют формы:
- Легкая. Наблюдается у 6-9% пациентов. Повышение температуры отсутствует. В редких случаях выявляется скачок до 37-38°С. Количество сыпи умеренное или отсутствует вовсе. Состояние удовлетворительное.
- Средняя. Выявляется у 80% больных. Симптомы: температура 38-39°С, слабость, вялость, приступы тошноты и рвоты, болезненные ощущения в суставах и мышцах. Сыпь обильная, сопровождается сильнейшим зудом.
- Тяжелая форма – примерно 10% от всех картин. Увеличение температурного режима тела до 40 градусов. Общее недомогание, слабость, апатичность, сильная рвота, головные боли. Сыпь локализуется на всей поверхности кожного покрова. Вероятность развития осложнений свыше 50%.
К сведению, ветрянка и атопический дерматит имеют схожие проявления. Отличие состоит в том, что при дерматите каждая волны высыпаний все интенсивнее, а при ветряной оспе пузырей становится меньше с каждым днем.
Виды ветрянки тяжелой формы
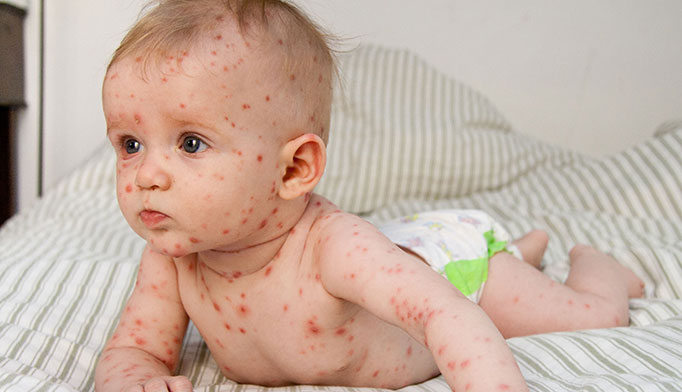
В свою очередь тяжелая форма классифицируется на несколько типов, имеющих отличительные характеристики:
- Геморрагический тип ветрянки диагностируется у пациентов с низким иммунным статусом, у которых в анамнезе имеются геморрагические болезни – васкулит, диатез геморрагической формы, нарушение свертываемости крови. Клиническая картина ветрянки дополняется геморрагическими высыпаниями – мелкие кровоизлияния, гематомы, синяки, кровоточивость десен, кишечные кровотечения;
- Буллезный вид характеризуется одновременным появлением пузырей и больших буллов – дряблых везикул. В них находится экссудат мутного цвета. На месте прорыва остаются раны, которые продолжительное время не заживают;
- Гангренозный тип обнаруживается крайне редко. Исключительно у истощенных пациентов, которые не соблюдают элементарные правила гигиены. Характеризуется присоединением вторичного инфекционного процесса. Вокруг пузырей образуется кайма черного цвета, которая состоит из частичек отмершей ткани. Заболевание протекает на фоне интоксикации и температуры, повышенной до критических показателей.
По типу течения ветрянки выделяют типичную, атипичную и висцеральную формы. Первая проявляется интоксикацией, лихорадочным состоянием, характерными высыпаниями. В свою очередь атипичная классифицируется на рудиментную – температура до 37,5, единичные высыпания в виде узелков либо пятен, болезнь часто протекает незаметно и атипичную – буллезная, гангренозная и геморрагическая.
Висцеральная форма связана с массовым нарушением функциональности внутренних органов, когда вирус размножается в клетках органов. Клиника: сильные боли в животе, пояснице, тяжелые нарушения работы печени, почек, ЦНС, понижение показателей артериального давления и частоты пульса.
При обнаружении характерной симптоматики у взрослых и детей, свойственной ветряной оспе, необходимо вызвать врача на дом – это исключает вероятность распространения инфекции и ухудшения состояния больного.
Источник


