Увеличиваютс¤ лимфоузлы при трахеите
Трахеит – это процесс воспаления, который развивается на слизистой поверхности трахеи. Как правило, реализация диагностики дополняется выявлением дополнительных поражений дыхательной системы – насморка, фарингита, ларингита. Трахеит может развиваться у человека независимо от его возрастной группы, пола. Только врач выбирает способы, как можно вылечить трахеит.
Трахеит – что это, формы поражения
Время протекания болезни будет зависеть от формы трахейного воспаления. Она бывает острой или хронической, по-другому затяжной. Помимо этого на продолжительность заболевания оказывает влияние работа иммунитета: чем активнее он противостоит поражению, тем быстрее наступает полное выздоровление.
При своевременной диагностике болезни прогноз будет благоприятным, среднее время ее течения 7 – 14 дней.
Острая форма
Такая форма развивается в несколько раз чаще, чем хроническая, а по симптоматике походит на ОРЗ. Заболевание поражает человека неожиданно, но лечение острого трахеита при выборе эффективных методов длится недолго – примерно 2 недели.
Хроническая форма
Хроническая форма возникает, как последствие острого воспаления. Преобразованию острого процесса в хронический способствуют:
- ухудшение функционирования иммунитета;
- курение;
- плохая экология, вредные воздействия профессиональной деятельности человека;
- эмфизема в легких;
- хронический ринит, синусит;
- заболевания почек или сердца.
Симптоматика
Главный признак острого трохеического воспалительного процесса – это кашель. Он делается сильнее в утреннее время, не дает нормально спать по ночам. Сначала откашливание непродуктивное, надрывное, затем начинает отходить густая мокрота. Во время кашля человек жалуется на саднящую царапающую боль в грудной клетке в глотке. Это провоцирует проблемы дыхания. Если вовремя не вылечить болезнь, дыхание становится учащенным и поверхностным.
Помимо кашля больного беспокоят такие симптомы трахеита:
- повышение температуры тела;
- усиление слабость, постоянная сонливость;
- увеличение размеров лимфоузлов;
- боли головы;
- насморк;
- усиление потоотделения;
- потеря аппетита.
При хроническом течении развиваются опасные изменения слизистой. Она распухает, отекает, сосуды расширяются, появляется хрип. Может происходить скопление гноя, который засыхает, формируя трудно отделяемые корки.
Виды трахеита
Трахеит бывает трех основных разновидностей, которые выделяются в зависимости от причины:
- вирусный;
- бактериальный;
- аллергический.
Не каждая разновидность характеризуется риском заражения окружающих. С этой точки зрения самым опасным видом является вирусный, Он относится к заразным, прогрессирует стремительно, может сочетаться с ОРВИ, гриппом, всегда сопровождается температурой, сильным кашлем и значительным ухудшением самочувствия.
Бактериальный провоцируют патогенные бактерии – стрептококки или стафилококки чаще всего. Если иммунитет ослаблен, то они начинают активно делиться, вызывая воспалительные процессы. При этом не повышается температура, отсутствуют симптомы простуды, а самочувствие сохраняется удовлетворительным. Гноеродные микробы провоцируют отделение гнойной мокроты при кашле.
Трахеит аллергический – не инфекционный, он развивается после контактирования с определенным аллергеном. Затем опухает слизистая трахеи, одновременно могут возникать другие симптомы гиперчувствительности – крапивница, слезотечение, зуд. Сильный кашель не проявляется, но есть навязчивое першение в горле.
Организация лечения
Основные цели терапии будут следующие:
- диагностирование и устранение влияния этиологических факторов на организм – бактерий, вирусов или аллергенов;
- купирование признаков заболевания;
- предупреждение возможных осложнений и преобразования процесса в хронический.
Лечение трахеита почти всегда амбулаторное. Только при опасных осложнениях болезни потребуется госпитализация в стационар. Соблюдение постельного режима нужно только на стадии повышенной температуры. Всё лечение можно разделить на несколько категорий:
- Этиотропное. Оно будет зависеть от возбудителя патологии, является основным этапом терапии. Бактериальный трахеит лечат антибактериальными препаратами, при вирусном поражении – требуются противовирусные средства (Арбидол, Кагоцел, Амиксин), а при аллергии – антигистаминные (Супрастин, Фенкарол).
- Симптоматическое. Это лечение позволяет купировать симптоматику. Оно заключается в приеме жаропонижающих лекарств – Парацетамола или Аспирина, противокашлевых препаратов – Синекода или Либексина. С целью разжижения мокроты, улучшения ее выведения назначаются отхаркивающие лекарства, муколитики под названием Бромгексин, Лазолван, Корень солодки и т.д.
- Иммунокорригирующее. Требуется людям с хроническими формами трахеита
- Местное. Оно предполагает использование аэрозолей – ИРС-19, Гексорал, Каметон, употребление теплого молока или щелочных жидких составов. Обязательно реализуется накладывание согревающих компрессов, но только при условии, что температура уже пришла в норму. Эффективными являются процедуры ингаляций и другие физиотерапевтические методы.
Врач обязательно в индивидуальном порядке подбирает схему лечения трахеита, препараты и их дозы. Он учитывает возраст человека, причины патологии, ее форму, выраженность симптомов и развитие сопутствующих осложнений.
Организация терапии в домашних условиях
Трахеит не является заболеванием, которое угрожает жизни человека. Терапия его реализуется в домашних условиях с соблюдением рекомендаций доктора.
Обязательными правилами реализации лечения являются:
- Постельный режим на протяжении 5 – 7 дней, при тяжелом поражении – чуть дольше.
- Достаточное потребление жидкости – вода, чаи, отвары. Чем больше жидкости употребляет пациент, тем лучше функционируют органы мочевыделительной системы, выводя вирусы, бактерии из организма несколько раз быстрее.
- Обязательный уход, регулярная влажная уборка в комнате. Обязательно требуется регулировка влажности воздуха, так как сухой воздух усиливает откашливание.
- Для предотвращения ночных приступов кашля перед сном рекомендуется принимать противокашлевый препарат – таблетки или сиропы, например, Синекод, Лазолван.
- Проведение регулярных ингаляций – 2 – 3 раза за сутки.
- При нормальной температуре разрешено делать компрессы, перед сном горчичники.
Лечение трахеита дома – это следование всем рекомендациям доктора. Прерывание курса может спровоцировать рецидив и осложнения.
Медикаментозная терапия
Обычно после постановки диагноза трахеит врач назначает такие лекарственные препараты:
- противовирусные;
- муколитические – способствуют разжижению мокроты, обеспечивая ее легкое отхождение, например, АЦЦ;
- противокашлевые.
Обязательно проводятся ингаляции с щелочными растворами – они позволят уменьшить воспаление и улучшить отхождение слизи.
Медикаментозная терапия может назначаться только специалистом, так как при трахеите следует строго соблюдать правила сочетания разных лекарств. Муколитики и противокашлевые препараты принимать вместе запрещено. Первые разжижают мокроту, а вторые купируют кашель, в связи с чем патогенная слизь скапливается в дыхательной системе.
Для терапии хронической формы дополнительно используются иммуномодуляторы на этапе ремиссии, чтобы укрепить и улучшить работу иммунитета.
Сиропы
Перед назначением сиропа доктор уточняет характер откашливания – продуктивный или нет. При сухом требуются сиропы, которые подавляют рефлекс – Синекод, Стоптуссин, Эреспал. При продуктивном кашле требуются отхаркивающие средства – Лазолван, Геделикс, Аскорил, Доктор МОМ.
Аэрозоли
Аэрозоли эффективно купируют воспаление слизистой трахеи, результат их применения подобен ингаляциям. Частички препарата попадают прямо на очаг поражения. Обычно назначаются Ингалипт, Биопарокс и т.д.
Антибиотики
При бактериальном поражении требуется терапия антибиотиками. Антибиотики при трахеите выбирает врач после организации бактериологического анализа мазка, полученного из зева, а также анализа крови.
Доктор обязательно обращает внимание на возраст больного, развитие у него сопутствующих патологий и наличие гиперчувствительности к определенным препаратам. Обязательно учитывается сила воспаления.
При поражении бактериями слизистой трахеи назначаются такие группы антибактериальных препаратов:
- Пенициллины или их комбинация с клавулановой кислотой. Эти таблетки считаются максимально эффективными при бактериальном трахеите. К ним относятся: Ампициллин, Амоксициллин, Аугментин, Амоксиклав.
- Цефалоспорины. Врач выписывает их при развитии аллергии на пенициллины. К таким лекарствам относятся: Зиннат, Цефалексин и т.д..
- Макролиды. Назначаются, если терапия антибиотиками первых двух групп оказалась безрезультатной или возбудители имеют устойчивость к ним. К самым часто назначаемым макролидам относятся: Сумамед, Азитромицин.
- Фторхинолоны. Эти антибиотики назначаются в самых запущенных случаях. К ним относятся: Левофлоксацин, Моксимак.
Все перечисленные препараты принимаются перорально, при тяжелом поражении делают инъекции с ними.
Отдельно выделяют лекарство группы антибиотиков для местного использования – Биопарокс. Его главное достоинство – воздействие напрямую на слизистые поверхности трахеи, в связи с этим побочные эффекты отсутствуют. Это позволяет реализовать эффективное лечение для ослабленных пациентов или людей с аллергиями.
Проведение ингаляций при трахеите
Ингаляции при трахеите являются одним из лучших методов терапии для взрослого и ребенка. Процедуры позволяют увлажнять сухую слизистую, способствуют заживлению воспаления.
Процедуры с небулайзером
Современные устройства небулайзеры обладают множественными достоинствами – они помогают доставить частицы препарата к месту, где они необходимы. Лекарство поступает в пути дыхания в форме мельчайших частичек, поэтому сразу начинает эффективно действовать. Негативных реакций при лечении трахеита ингаляциями не возникает, так как препарат не проходит через весь организм и не влияет на другие системы и органы в отличие от уколов и таблеток.
Для проведения процедуры не нужно делать глубоких вдохов, а самым простым препаратом для прибора является физиологический раствор. Его можно использовать до посещения врача и получения более серьезных назначений. Но и любой другой препарат перед применением в устройстве разводится физраствором в пропорциях, рекомендованных врачом. К лекарственным средствам, которые может назначать специалист, относятся:
- Пищевая сода. Раствор с содой заливается в небулайзер, он способствует увлажнению слизистых и облегчает откашливание. Сода в форме ингаляций поступает в трахею быстро, помогая ускорить отхождение мокроты
- Минеральная вода. Главное условие, чтобы она была щелочной, например, Боржоми или Ессентуки. Действуют такие ингаляции по принципу содовых.
- Лазолван или Амбробене. Лекарства разводят физиологическим раствором перед вливанием в небулайзер. Использование чистого сиропа испортит прибор и не даст эффекта в терапии. Основное действующее вещество лекарств – это амброксол, который обладает смягчающим и отхаркивающим эффектом. Часто в комплексе с этим лекарствами используется бронхолитик Беродуал – он снимает спазм бронхов, расширяя их.
- Муколван – сильнодействующее средство со смягчающим и отхаркивающим эффектом. Он отлично действует даже при осложненной форме трахеобронхита или трахеоларингита. Иногда рекомендуется сочетать лечение с гормональными растворами.
Проведение ингаляции без специального устройства
При проведении ингаляций старым способом – вдыхание лекарственных паров из емкости с кипятком и лекарством – запрещено вдыхать очень горячий обжигающий пар. После закипания воды раствор должен постоять 10 – 15 минут. Оптимальная температура для процедуры 50 – 55 градусов. Можно делать растворы с лекарственными травами и маслами, добавлять соль.
Компрессы при трахеите
Компрессы являются способами народного лечения, они помогают прогреть и расширить просвет сосудов, благодаря чему лучше отходит мокрота и уменьшается интенсивность мучительного кашля. Но компрессы запрещены при сухом кашле, потому что могут стать причиной усиления воспаления и формирования отека.
Компрессы противопоказаны при сухом кашле, начинать делать их следует только тогда, когда кашель успел преобразоваться в продуктивный. Это происходит спустя несколько дней с момента начала лечения. При трахеите разрешено делать такие компрессы:
- смесь меда с камфорным спиртом;
- отварной картофель с медом;
- несколько капель эфирного масла эвкалипта на 1 ложку меда.
Компресс кладется на грудную клетку через марлевую салфетку, сверху нужно накрыть теплой тканью или шарфом. Рекомендуется проводить процедуру примерно за час до сна, чтоб сделать ночные приступы откашливания менее мучительными.
Правила терапии у беременных
Женщины, вынашивающие ребенка, уже при малейших симптомах нарушений в организме должны обращаться в больницу. Вирус, который провоцирует трахеит, может проникать сквозь плаценту. Сейчас в продаже есть огромное количество препаратов, разрешенных во время беременности, но конкретный должен подобрать врач.
К допустимым антибиотикам относятся некоторые пенициллины и цефалоспорины. При беременности и лактации разрешается Биопарокс.
Прогревания и растирания противопоказаны, также не рекомендуется применять эфирные масла.
Эффективными для беременных являются ингаляции небулайзером, это безопасная и быстродействующая процедура. Главное – не допускать самолечения, так как это может негативно сказаться на организме будущего ребенка.
Меры профилактики
Реализация профилактики острого и хронического трахеита предполагает купирование причин болезни, укрепление иммунитета. К основным мерам относятся:
- предупреждение переохлаждений и отказ от посещения мест большого скопления народа в периоды обострений;
- ведение здорового образа жизни – рациональное питание, прогулки, занятия спортом и прием витаминных комплексов;
- закаливания;
- своевременное лечение ОРВИ;
- своевременное лечение хронических патологий дыхательных органов и других сопутствующих болезней.
Симптоматику и методы лечения может установить только врач. Терапия несложная, если соблюдать все рекомендации, следовать алгоритму выбранного лечения.
Еще больше полезных статей о ЛОР заболеваниях можете найти на сайте https://lor-uhogorlonos.ru/
Источник
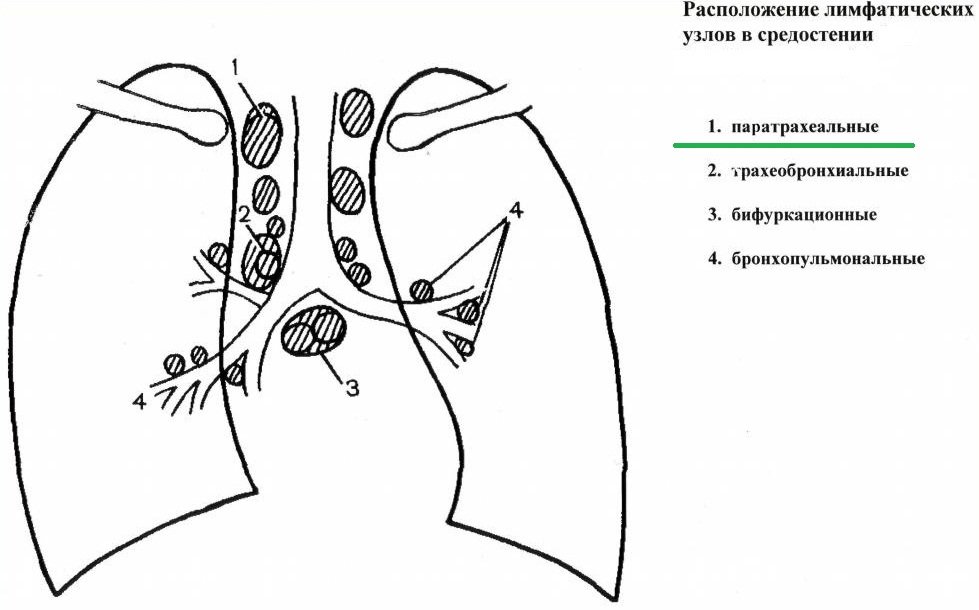
Паратрахеальные лимфоузлы – это группа лимфатических узлов средостения. Они расположены в грудной клетке, отличаются малыми размерами и могут увеличиваться и воспаляться в ответ на различные патологические процессы, протекающие в организме, и заболевания органов грудной клетки. Увеличение лимфатических узлов этой группы является опасным признаком, указывающим на тяжелые заболевания. Необходимо своевременно выявить развитие нарушения в лимфоузлах, в чем поможет знание специфической симптоматики лимфаденопатии и лимфаденита, а также особенностей расположения и функций паратрахеальных узлов.
Особенности паратрахеальных лимфоузлов

Паратрахеальные лимфатические узлы располагаются в средостении грудной клетки (в верхней части)
Средостение – это область в середине грудной клетке. В этой зоне расположено множество лимфатических узлов, по разным данным – от 100 до 300, в зависимости от физиологических особенностей. В целом, в человеческом организме располагается от 300 до 800 лимфатических узлов, выполняющих важнейшую функцию поддержания иммунитета за счет фильтрации межклеточной жидкости.
Паратрахеальные лимфоузлы расположены в верхней части средостения. Главной их особенностью является глубокое расположение, из-за чего патологии лимфоузлов этой зоны достаточно сложно диагностируются.
Если заподозрить начало патологического процесса в поверхностных лимфоузлах, например, подмышечных или шейных, достаточно просто по характерному отеку и увеличению их размеров, нарушения в работе паратрахеальных лимфоузлов часто ошибочно принимаются за другие заболевания, из-за чего лечатся неправильно, либо человек вообще не обращает внимание на дискомфорт.
В то же время, нарушения работы партархеальных лимфоузлов представляют серьезную опасность. Лимфатические узлы являются своеобразным маркером здоровья организма, так как реагируют на инфекции и раковые клетки. Увеличение лимфоузлов в области трахеи или бронхов свидетельствует о местных воспалительных или злокачественных заболеваниях, поэтому важно своевременно обнаружить тревожные симптомы и пройти комплексное обследование для выявления потенциальных угроз здоровью.
Расположение и функции
Для начала следует разобраться, что собой представляет паратрахеальный узел и в чем состоит его функция. Лимфатические узлы представляют собой небольшие образования округлой или бобовидной формы, с четкими краями и однородной структурой. Строение узла сложное и включает два слоя, капсулу органа, клапаны, по которым осуществляется приток лимфы по лимфатическим сосудам.
Партрахеальные лимфоузлы располагаются вдоль трахеи. Этот орган находится между гортанью и бронхами. Лимфатические узлы этой зоны отличаются малыми размерами и располагаются симметрично по обе стороны от трахеи. Паратрахеальные лимфоузлы относятся к глубоким узлам, поэтому не пальпируются, а визуализация возможна только с помощью ультразвукового обследования или магнитно-резонансной томографии.
Основные функции этих лимфатических узлов такие же, как и у других органов лимфатической системы – это обеспечение фильтрации межклеточной жидкости, поступающей от окружающих органов, в данном случае трахеи и верхней части бронхов. Межклеточная жидкость проникает в узел, затем очищается от токсинов, инфекций и воспалительных клеток, насыщается иммунными клетками, а затем выводится в общий кровоток.
Лимфоузлы трахеи остро реагируют на любые патологические процессы расположенных рядом органов. При снижении иммунитета, они не могут справляться со своей функцией, поэтому токсины и инфекции, поступающие с межклеточной жидкостью, могут накапливаться в теле лимфоузла, провоцируя его воспаление.
Нормальные размеры
В норме лимфоузлы или увеличены – можно определить с помощью магнитно-резонансной томографии
Нормальные размеры паратрахеальных лимфоузлов не превышают 7-10 мм. Тем не менее нормы размеров паратрахеальных лимфоузлов, как и любых других лимфатических узлов, лишь приблизительны и зависят от физиологических особенностей человека. В целом, диаметр лимфоузла зависит от его расположения. Поверхностные лимфоузлы могут достигать 22-25 мм (например, паховые), а глубокие узлы, расположенные в средостении или брюшной полости, редко превышают 10 мм в диаметре. При этом в подавляющем большинстве случаев размер глубоких лимфоузлов составляет всего 3-5 мм.
Обнаружить увеличение паратрахеальных лимфоузлов без специальных обследований невозможно.
Определить размеры лимфатических узлов у конкретного человека можно с помощью УЗИ, МРТ и других исследований.
Причины увеличения и воспаления лимфоузлов
Разобравшись, что собой представляет паратрахеальный лимфатический узел, следует знать о возможных нарушениях со стороны этих органов.
Выделяют два заболевания – лимфаденопатию и лимфаденит. Увеличение лимфоузлов, в том числе и паратрахеальных, называется лимфаденитом. Это заболевание не считается самостоятельным нарушением, так как увеличению размеров лимфоузла предшествуют различные инфекции и воспалительные заболевания в рядом расположенных органах.
Лимфаденитом называют воспаление лимфатического узла. Эта патология является опасным заболеванием и возникает из-за проникновения инфекции в капсулу лимфоузла.
Нарушения со стороны паратрахеальных лимфоузлов всегда связаны с патологиями трахеи и органов, расположенных в верхней части средостения. Увеличение паратрахеальных лимфоузлов может быть вызвано следующими причинами:
- бронхит и бронхиальная астма;
- саркоидоз;
- туберкулез;
- плеврит;
- пневмония;
- рак.
Саркоидоз – это доброкачественное поражение ткани легких с образованием гранулематозных очагов. При туберкулезе первыми увеличиваются узлы средостения, в том числе и паратрахеальные. Причем лимфаденопатия достаточно часто выступает первым симптомом, который проявляется на ранней стадии болезни, до кашля.
Увеличение лимфоузлов нередко ассоциируют с раком. При лимфаденопатии паратрахеальных лимфатических узлов следует исключить рак легких, трахеи, гортани, молочных желез. Кроме того, увеличение лимфоузлов этой области наблюдается при лимфоме – злокачественном поражении лимфатической системы.
Точно разобраться, почему увеличиваются паратрахеальные лимфоузлы, сможет только врач после обследования.
Воспаление лимфатических узлов, или лимфаденит, развивается из-за проникновения инфекции в лимфоузлы при падении иммунитета. Следует отметить, что лимфаденит паратрахеальных лимфоузлов относится к редким патологиям. Воспаление может возникать на фоне пневмонии, туберкулеза, грибкового поражения гортани и других местных воспалительных процессов инфекционной природы.
Симптомы

Высокая температура тела, слабость и упадок сил – симптоматическая картина при воспалении лимфатических узлов
Патологии паратрахеальных лимфатических узлов сложно выявить самостоятельно из-за отсутствия специфических симптомов. Так как лимфоузлы этой группы расположены глубоко, типичный симптом лимфаденопатии или лимфаденита, такой как заметное увеличение узла, отсутствует. Заподозрить лимфаденопатию можно по следующим признакам:
- хрипящее дыхание;
- дискомфорт в горле;
- ночная потливость;
- слабость и общее недомогание.
Повышения температуры тела в этом случае может не наблюдаться, болевой синдром для лимфаденопатии нехарактерен.
При воспалении лимфатических узлов симптоматика более острая:
- болевой синдром в верхней части грудной клетки, под ключицами и вокруг трахеи;
- высокая температура тела;
- симптомы общей интоксикации;
- увеличение печени и селезенки;
- слабость и упадок сил.
При инфекционном воспалении температура может повышаться свыше 38 градусов. Симптомы интоксикации проявляются тошнотой, упадком сил, головной болью, потерей аппетита. Болевой синдром присутствует постоянно, усиливается при резких движениях.
Диагностика
Так как увеличение и воспаление паратрахеальных лимфоузлов легко принять за инфекции дыхательных путей, грипп и ОРВИ, следует проконсультироваться с врачом при появлении первых признаков недомогания. В первую очередь, следует посетить терапевта. В дальнейшем этот специалист может направить к фтизиатру.
Необходимые обследования:
- общий осмотр;
- общий и биохимический анализы крови;
- флюорография;
- рентгенография грудной клетки.
Важной частью диагностики является биохимический анализ крови. По характеру изменения количества лейкоцитов и лимфоцитов врач может поставить предварительный диагноз. Флюорография помогает исключить патологии легких, включая туберкулез, пневмонию, саркоидоз, а рентгенография грудной клетки необходимо для получения точной картины изменений в лимфатических узлах. Дальнейшее лечение будет зависеть от причины патологий лимфоузлов, которую необходимо выявить.
Принцип лечения

При воспалении лимфоузлов выбор препарата осуществляется врачом индивидуально для каждого пациента
Лечение направлено, в первую очередь, на ликвидацию причины нарушения работы лимфоузлов. При увеличении паратрахеальных лимфатических узлов необходимо устранить основное заболевание. Лимфаденопатия не требует лечения, размеры лимфоузлов приходят в норму спустя несколько недель или месяцев после излечения от основного заболевания.
К примеру, пневмония лечится с помощью антибиотиков, а в терапии саркоидоза применяют глюкокортикостероиды. При туберкулезе пациенту назначают длительную антибактериальную терапию сразу несколькими препаратами из разных групп. Лечение туберкулеза длится не меньше полугода.
При воспалении лимфоузлов необходимо правильно подобрать антибиотики для устранения патогенных микроорганизмов, вызвавших лимфаденит. Выбор препарата осуществляется врачом индивидуально для каждого пациента. Помимо антибиотиков, могут применяться противовоспалительные таблетки для устранения симптомом и иммуностимуляторы для укрепления иммунитета.
Источник


