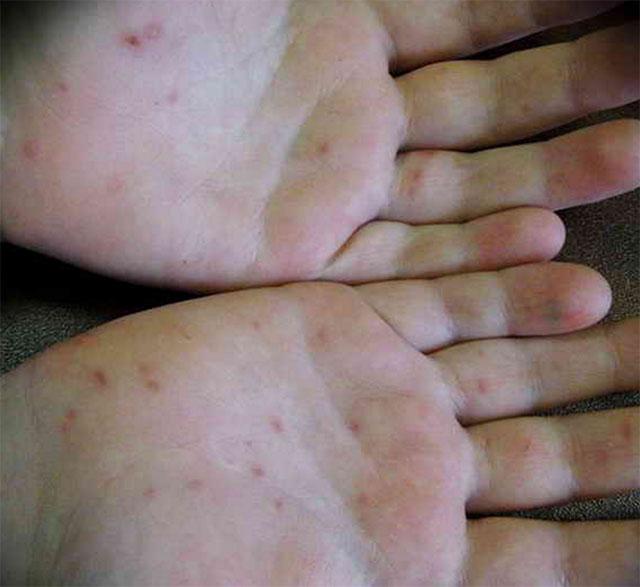
Симптомы интоксикации при оспе
Что такое ветряная оспа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет
Автор статьи: Александров П. А. Инфекционист, стаж 11 лет Дата публикации 2018-02-19 |
Определение болезни. Причины заболевания
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему. Клинически характеризуется умеренно выраженной общей интоксикацией, везикулёзной экзантемой, энантемой и длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно.
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма. До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года. Иммунитет стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А.
Симптомы ветряной оспы
Инкубационный период от 10 до 21 дня. В типичных случаях (в детском и подростковом возрасте) начинается остро. Во взрослом возрасте из-за утраты лабильности иммунной системы возможно подострое и постепенное начало (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания).
Синдромы ветряной оспы:
- общей инфекционной интоксикации (СОИИ);
- везикулёзной экзантемы — ведущий;
- везикулёзной энантемы (афты);
- лимфаденопатия (ЛАП);
- характерна лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания — нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у беременных. Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание). По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина.
Патогенез ветряной оспы
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай).
Классификация и стадии развития ветряной оспы
1. По клинической форме:
а) типичная;
б) атипичная;
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями).
Осложнения ветряной оспы
Специфические:
- стенозирующий ларинготрахеит;
- менингит;
- энцефалит;
- миелит;
- кератит;
- геморрагический нефрит.
Неспецифические:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Диагностика ветряной оспы
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.).
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Критерии выписки:
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения;
- вакцинопрофилактика. Очень частый вопрос: нужна или нет прививка от ветряной оспы? Суммируя мировой опыт, можно однозначно ответить утвердительно — да, нужна. Вакцинация в раннем возрасте предотвращает в 99% развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава).
Список литературы
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 2011
- Лобзин Ю. В. Руководство по инфекционным болезням // Под ред.. — СПб., 2013
- Гершон Э., Уитли Р. Корь. Краснуха. Эпидемический паротит. Ветряная оспа // Внутренние болезни по Тинсли Р. Харрисону. — М.: Практика, 2002
- Учайкин В.Ф. Руководство по инфекционным болезням у детей. — М.: ГЭОТАР-МЕД, 1998
- Varicella//National Center for Immunization and Respiratory Diseases Official Site
Источник
Заболевание может протекать в типичной и атипичной форме.
Для типичного течения продолжительность инкубационного периода — 11-21 суток. Во время продромального (до клинических проявлений) периода, который длится около 2 дней, наблюдаются общее недомогание, субфебрильная (до 38 оС) температура, возможно появление скарлатиноподобной сыпи.
Начало заболевания обычно острое:
3-5-дневная лихорадка с последующими ежедневными повышениями температуры, совпадающими с появлением новых элементов сыпи; при тяжёлых формах возможны вялость, недомогание, снижение аппетита и т.п.
Сыпь при ветрянке
Основной диагностический элемент — пузырёк с прозрачным содержимым, окружённый венчиком покраснения. Сыпь может сопровождаться зудом.
Характерно появление высыпаний на видимых слизистых оболочках (полость рта, половые органы, конъюнктива век); в этих случаях корочка не формируется, а дефекты слизистых оболочек в виде мелких язвочек в последующем заживают.
Начальная сыпь в виде мелкоточечных красных высыпаний, обнаруживаемая в первый день болезни и исчезающая на 2-3 сутки. Разнообразная сыпь, состоящая из нескольких элементов: пятно, возвышение, пузырек, корочка. Все элементы — последовательные фазы развития единого воспалительного процесса в коже. Одновременное присутствие на коже элементов разного возраста связано с феноменом ежедневного подсыпания; первые пятна появляются на 1-2 день, последние — на 3-6 сутки.
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
В неосложнённых случаях после отторжения корочек на коже соединительнотканных рубцов не формируется.
В зависимости от количества элементов, симптомов интоксикации, а также наличия образований на слизистых судят о тяжести заболевания. При легкой форме температура до 39оС с небольшим количеством сыпи. Проходит без изменений.
Среднетяжелая форма протекает уже с лихорадкой (до 40оС), подсыпания продолжаются порядка недели, к тому же пузырьки есть на слизистых оболочках. После отпадания корочек есть незначительная пигментация, которая проходит со временем.
Тяжелая степень выражается в значительной интоксикации, плохом самочувствии ребенка, крайне высоких цифр температуры тела. Сыпь крупная, долго непроходящая. После этой формы возможно формирование рубцов.
Для атипичных форм ветряной оспы характерно 5 вариантов течения:
Рудиментарная – отличается малым количеством элементов, причем они редко развиваются в пузырьки, температура тела в норме. Такой тип бывает при приеме препаратов иммуноглобулина во время инкубационного периода.
Пустулезная – формируется при присоединении вторичной бактериальной инфекции. Для нее характерно ухудшение состояния ребенка, повышение температуры, а также образование крупных пузырей с мутным содержимым.
Гемморагическая – наступает у пациентов с выраженной тромбоцитопенией. При этой форме элементы сыпи наполнены кровью, на коже и слизистой формируются кровоизлияния, возможны кровотечения.
Гангренозная – такая форма начинается у ослабленных больных, у детей с плохими бытовыми условиями или уходом. После засыхания корочки образуют участки некроза, которые после отпадания открывают глубокие язвочки. Они сливаются между собой и характеризуются плохим заживлением и затяжным течением. Нередко данная форма переходит в септическое заражение.
Генерализованная – формируется у больных с иммунодефицитом. От остальных типов отличается формированием пузырьков и очагов некроза на внутренних органах (легкие, печень, поджелудочная, головной мозг) с клиникой их поражения. Также возникает токсическая энцефалопатия, ДВС-синдром. Нередко данный тип заканчивается летальным исходом.
Источник
Ветряная оспа (ветрянка): симптомы, признаки, лечение
Ветрянка — это болезнь, вызываемая вирусом Varicella Zoster и характеризующаяся появлением на коже папулезно-везикулезной сыпи. Чаще всего ветряная оспа встречается у детей, так как ее клинические проявления появляются при первом контакте с вирусом. Если человек уже переболел ветрянкой, вирус сохраняется в его организме и впоследствии вызывает уже другое заболевание — опоясывающий лишай. Таким образом, после ветрянки формируется своеобразный иммунитет — дважды ею обычно не болеют. Заболеть ветрянкой повторно можно только при сильно сниженном иммунитете, что может быть связано с его врожденной или приобретенной патологией.
Максимальное количество случаев ветрянки регистрируется у детей в возрасте от 3 до 7 лет. Ветрянка у подростков и взрослых — явление достаточно редкое и протекает значительно тяжелее. У детей до года ветрянка тоже встречается нечасто, так как они находятся под защитой материнских антител на протяжении всего периода грудного вскармливания, к тому же, в раннем возрасте дети мало контактируют с окружающим миром, и риск заразиться ветрянкой у них минимален. Обычно ветрянка у младенцев и грудничков бывает связана или с внутриутробным инфицированием, или с врожденным иммунодефицитом. При заражении уже после рождения здорового ребенка, находящегося на грудном вскармливании, ветрянка может протекать бессимптомно.
=one>
Как можно заразиться ветрянкой?=one>
{banner}
Заражение ветрянкой происходит при попадании в организм вируса Varicella Zoster (варицелла-зостер), который относится к семейству Herpesviridae (герпес-вирусов 3 типа). Способ передачи вируса ветрянки — воздушно-капельный. Вирус нестоек во внешней среде и быстро погибает под действием ультрафиолетовых лучей, повышенных температур. Средняя продолжительность жизни вируса вне организма человека составляет 10 минут. Если в течение этого времени он попадает на слизистые верхних дыхательных путей неинфицированного человека, в 100% случаев происходит заражение. Вирус с током крови переносится в кожу, где вызывает характерные изменения в эпидермисе — появление сыпи.
Учитывая высокую контагиозность вируса ветрянки и восприимчивость к нему детей, чтобы избежать эпидемии в школах и, особенно, в детских дошкольных учреждениях очень важно знать, через сколько дней можно заразиться ветрянкой и сколько дней заразен больной. Заразен больной ветрянкой становится за сутки до появления первых элементов сыпи и вплоть до пятого дня с момента появлений последних высыпаний. Инкубационный период ветрянки может длиться от 7 до 21 дня, поэтому карантин по ветряной оспе в детских учреждениях обычно составляет 21 день. Если за этот период не появляются характерные для заболевания элементы сыпи, то можно уверенно сказать, что ребенок не инфицирован. В случае инфицирования раньше 11 дня с момента контакта элементы тоже обычно не появляются.
Ответ на вопрос, как не заразиться ветрянкой, актуален для всех инфекций, передаваемых воздушно-капельным путем. При появлении в семье или коллективе инфицированного ребенка, необходимо максимально быстро изолировать его от других детей и членов семьи. Чтобы снизить риск заражения ветрянкой, необходимо хорошо проветривать помещения и использовать ватно-марлевые повязки, эффективны кварцевые лампы.
Как проявляется ветрянка?
Первые признаки ветрянки — это симптомы интоксикации, которые возникают за 1-2 дня до появления сыпи. Поднимается температура тела, появляются жалобы слабость, головную и мышечные боли. Обычно эти явления сохраняются в течение 2-5 дней. Бывает и ветрянка без температуры, которая сразу манифестирует с появления сыпи.
Главным симптомом ветрянки является сыпь, которая появляется на лице (в том числе, на глазах), волосистой части головы, туловище, конечностях. Преимущественная локализация ветрянки — верхняя часть тела, на ногах, половых органах элементов всегда меньше или они отсутствуют вовсе. Сначала появляется участок гиперемии, размером 2-4 мм, который довольно быстро уплотняется за счет воспалительной инфильтрации — образуется папула. Далее внутри элементов образуется полость с жидким содержимым — везикула. После ее вскрытия образуется корочка. Заживление происходит в течение 1-2 дней. Новые элементы появляются в течение нескольких дней, все они находятся на разных стадиях развития, поэтому высыпания при ветрянке носят полиморфный характер.
На слизистых оболочках тоже образуются характерные для ветрянки элементы сыпи. Ветрянка во рту называется энантемой. Пузырьки быстро вскрываются, превращаются в язвочки и заживают в течение 2-3 дней.
Сколько дней сохраняются высыпания при ветрянке — вопрос индивидуальный. Новые элементы появляются от 2 до 9 дней, затем довольно быстро заживают. Элементы сыпи затрагивают только поверхностные слои эпидермиса (в отличие от опоясывающего лишая, при котором воспаление распространяется и на дерму). По этой причине везикулы после ветрянки обычно заживают быстро, не оставляя на коже шрамов и рубцов.
Очень редко встречается ветрянка без высыпаний — это атипичная форма, которую может диагностировать только опытный педиатр.
Ветрянка: течение болезни
=one>
Для ветрянки характерна стадийность, которая позволяет оценить протекание болезни и сориентироваться в сроках карантина.
- Инкубационный период ветрянки — это время, которое проходит между попаданием вируса в организм и появлением первых симптомов болезни. Обычно он составляет 2 недели, может колебаться от 10 до 21 дня. Инкубационный период ветрянки у взрослых и детей обычно имеет одинаковую продолжительность.
- Продромальный период — начальная стадия ветрянки. Она короткая (1-2 дня), может отсутствовать вовсе. Ее характерные признаки — нарушение самочувствия, лихорадка, мышечные и головные боли, катаральные явления в носоглотке. Первые симптомы ветрянки у взрослых обычно более ярко выражены, чем у детей.
- Период высыпаний длится 3-10 дней. Элементы сыпи появляются волнами, это сопровождается повышением температуры тела и нарушением самочувствия. Между «волнами» высыпаний проходит 1-2 дня. Всего этих «волн» обычно бывает 2-5, затем новые элементы перестают появляться и постепенно заживают. Наступает следующая стадия — заживления.
- Период выздоровления начинается с того момента, когда перестают образовываться новые элементы, а все появившиеся покрываются корочками.
- Период реконвалесценции (восстановления) после перенесенной ветрянки может длиться до 1 года. Вирус варицелла-зостер наносит серьезный удар по иммунной системе человека, и процесс ее восстановления обычно довольно длительный. В течение этого периода снижается устойчивость организма к другим вирусным инфекциям, например, ОРВИ.
Сколько дней длится ветрянка — зависит от индивидуальных особенностей заболевания, возраста пациента, состояния его иммунитета. В среднем с момента появления первых признаков ветрянки у ребенка до полного заживления элементов сыпи проходит 3 недели, у взрослых может быть больше.
Формы ветрянки
Выше описаны симптомы и течение типичной формы ветряной оспы. Ветрянка в легкой форме может протекать без повышения температуры и признаков интоксикации, сыпь необильная, заживление элементов происходит быстро. Иногда такую ветрянку называют рудиментарной.
Существуют и тяжелые атипичные формы ветрянки, которые могут вызвать сложности в диагностике.
Геморрагическая форма. Ее отличительной особенностью является появление в пузырьках геморрагического экссудата, а на коже — кровоизлияний. В тяжелых случаях возможны носовые и даже внутренние кровотечения (почечные, желудочно-кишечные). Причиной обычно является патология гемостаза (тромбоцитопения, тромбоцитопатия), на фоне которой развивается ветрянка.
Буллезная форма. Встречается довольно редко. Характерная особенность — тонкостенные пузыри, которые вскрываются и образуют мокнущие, плохо заживающие поверхности.
Гангренозная форма. После вскрытия пузырьков с кровянистым содержимым образуется черная корка, под которой — язва с гнойным дном, которая чрезвычайно плохо заживает. Этот процесс сопровождается выраженной интоксикацией и может привести даже к летальному исходу.
Висцеральная форма. Самая тяжелая. Характеризуется поражением внутренних органов с нарушением их нормального функционирования, что может стать причиной смерти. Висцеральная форма ветрянки встречается у сильно ослабленных больных.
=one>
Осложнения после ветрянки
=one>
В некоторых случаях возможны более тяжелые ее формы: буллезная, гангренозная, геморрагическая. В качестве осложнений могут выступать пиодермии, связанные с занесением на раневую поверхность бактериальной инфекции. Пиодермии — это чаще всего осложнения ветрянки у детей. Если обычные элементы сыпи при ветрянке не оставляют следа, то после нагноившихся могут образовываться рубцы и шрамы. К более серьезным осложнениям ветрянки относятся энцефалит, миокардит, они более характерны для взрослых пациентов и для детей с ослабленным иммунитетом.
=one>
Диагностика ветряной оспы
=one>
Обычно диагностика ветрянки не вызывает проблем, сложности возникают только при атипичных формах, когда ветрянка протекает без высыпаний, температуры. В ряде случаев необходимо проведение дифференциальной диагностики ветряной оспы с другими заболеваниями, сопровождающимися появлением сыпи.
- Инфекции, вызванные другими типами герпес-вирусов, которые могут вызывать появление везикул;
- Укусы насекомых;
- Осложненные формы чесотки;
- Аллергические реакции;
- Герпетиформный дерматит.
Подтверждением диагноза ветряной оспы является обнаружение вируса Varicella Zoster в крови и в содержимом пузырьков.
Ветрянка: что делать?
Если диагноз ветрянки установлен, необходимо изолировать заболевшего человека от коллектива и от других членов семьи. Больной заразен еще до появления первых элементов сыпи и остается переносчиком ветрянки вплоть до пятого дня после появления последних свежих высыпаний. Только после истечения этого периода возможно возобновление контакта с окружающими. Сразу же назначается лечение ветряной оспы, которое должно быть комплексным, включать в себя местную и общую терапию. На время лечения рекомендуется соблюдать постельный режим, особенно на период интоксикации..
=one>
=one>
Как лечить ветрянку?
=one>
Лечение ветряной оспы в большинстве случаев (если речь не идет о врожденных формах) носит симптоматический характер. Его основная цель — уменьшить интенсивность субъективных ощущений, ускорить процесс заживления кожных изменений.
В продромальном периоде для улучшения самочувствия назначаются жаропонижающие препараты.
Снять зуд при ветрянке помогают антигистаминные средства, которые могут приниматься внутрь в виде таблеток, а могут использоваться наружно, в виде мазей и гелей.
Иногда врачи рекомендуют прием противовирусных препаратов, которые помогают быстрее справиться с инфекцией.
=one>
Местное лечение ветрянки
=one>
Местная терапия — ключевой момент лечения ветряной оспы; она способствует быстрому заживлению без образования рубцов и шрамов, которые могут появляться при длительном течении и присоединении вторичной инфекции.
=one>
=one>
Элементы сыпи рекомендуется обрабатывать антисептиками, а также веществами, стимулирующими регенеративные процессы. Многие родители по-прежнему используют спиртовой раствор бриллиантового зеленого, то есть зеленку, но есть и более современные средства. Среди препаратов, которыми можно смазывать элементы сыпи при ветрянке кроме зеленки хорошую эффективность показали фукорцин, банеоцин, циндол. Все они обладают подсушивающим действием и ускоряют процессы заживления. В последние годы врачи все чаще назначают при ветрянке лосьон «Каламин». Он успокаивает кожу, ускоряет заживление элементов без образования рубцов и шрамов и может быть использован вместо антисептиков и антигистаминных.
=one>
Часто у родителей возникает вопрос, чем при ветрянке обработать элементы во рту. Существует несколько препаратов, помогающих предотвратить присоединение инфекции и ускорить заживление.
- Солкосерил, облепиховое масло обладают выраженными заживляющими свойствами.
- Раствор борной кислоты (1%) или риванола — эффективный антисептик.
- Обезболивающие гели (калгель, камистад) помогут справиться с болевыми ощущениями.
=one>
Ветрянку во рту можно лечить полосканиями, для которых используются слабые растворы соды, марганцовки, фурацилина, отвары трав, разбавленные спиртовые настойки календулы, прополиса.
=one>
Диета при ветрянке
=one>
Учитывая, что элементы сыпи обычно образуются не только на коже, но и на слизистых, в том числе полости рта, диета при ветрянке обычно механически, химически и термически щадящая, исключающая возможность излишней травматизации и дискомфорта. Кроме того, обычно исключают из питания облигатные аллергены, которые могут усилить кожный зуд и интенсивность воспаления в области элементов сыпи.
=one>
Можно ли мыться при ветрянке?
=one>
«Можно ли при ветрянке купаться?» — извечный вопрос, который задают педиатру родители. Ответ на него зависит от самочувствия больного. В целом, купание при ветрянке не только безопасно, но даже полезно — поддержание чистоты кожи снижает риск вторичного инфицирования и способствует более быстрому заживлению. Однако при высокой температуре тела лучше воздержаться от водных процедур и ограничиться обработкой элементов сыпи антисептиками.
=one>
При ветрянке можно купаться в ванне со слабым раствором марганцовки или с отварами трав, но вот от использования косметических средств (гелей для душа и даже мыла) лучше воздержаться. Мочалки, полотенца тоже использовать нежелательно, так как они могут травмировать кожу.
=one>
Что делать, если беременная заболела ветрянкой?
=one>
При инфицировании ветрянкой во время беременности последствия зависят от срока, на котором это произошло. В 1-м и 2-м триместрах риск развития патологий плода минимален. Если все же вирус ветрянки оказывает свое пагубное воздействие, то беременность чаще всего заканчивается самопроизвольным прерыванием. В 3-м триместре беременности, ближе к моменту родов, инфицирование может привести к врожденной ветрянке, симптомами которой являются поражения внутренних органов, бронхопневмония.
С целью снижения риска для плода при первых признаках ветрянки беременной вводится специфический иммуноглобулин. Ветрянка опасна для грудничков, поэтому при инфицировании плода после рождения ребенку также вводится иммуноглобулин, проводится противовирусная терапия.
=one>
Многие женщины, планирующие беременность, не помнят, болели ли они ветрянкой в детстве. Узнать это можно, выполнив анализ крови на антитела к ветрянке. После первой встречи с Varicella Zoster в организме образуются специфические IgG, которые и выявляет данный анализ.
=one>
Профилактика ветрянки
=one>
Профилактика ветрянки у взрослых требуется нечасто, так как обычно ею болеют в детстве, получая иммунитет на всю жизнь. Вирус сохраняется в клетках нервной системы и может активироваться при ослаблении иммунной защиты, но вызывает уже другое заболевание — опоясывающий герпес (лишай).
=one>
Профилактика ветрянки у детей, не болевших ею, сводится к своевременному разобщению с заболевшими детьми. Если болен член семьи, то он должен жить в отдельной комнате и пользоваться индивидуальными предметами быта. Хороший эффект оказывает кварцевая лампа, которая может использоваться в домашних условиях. Учитывая воздушно-капельный путь распространения инфекции, рекомендуется носить ватно-марлевые повязки.
=one>
Специфической профилактикой ветряной оспы является вакцинация (прививка). Вакцина была разработана в 1994 году и с 1995 года включена в календарь прививок в США. В России вакцины появились только в 2008 году. С 2009 года началось ее использование по показаниям (в очагах инфекции). Прививка от ветрянки может быть плановой или экстренной (в течение 96 часов после контакта с больным).
=one>
Прививка против ветряной оспы рекомендуется не только детям, но и взрослым, не болевшим ветрянкой. У взрослых ветрянка протекает гораздо более тяжело, поэтому так важно ее предотвратить. Особенно, если речь идет о планировании беременности, — в этом случае ветрянка может быть опасна для будущего ребенка.
=one>
Важным профилактическим мероприятием является разобщение заболевшего ребенка с другими детьми в условиях детского учреждения. Помещение не требуется дезинфицировать — вирус очень нестоек во внешней среде.
=one>
=one>
Источник