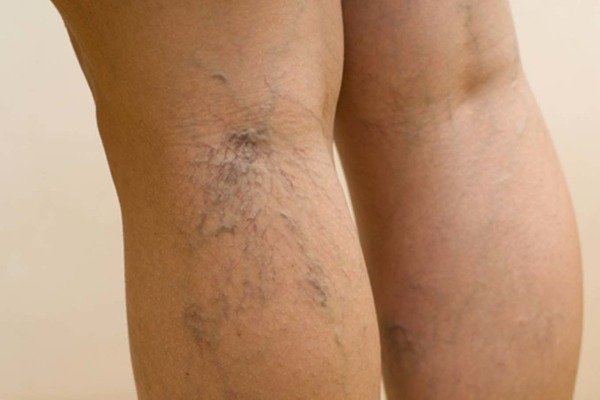
Диф диагностика варикозного расширения вен

Главная →
Заболевания сердца и кровеносных сосудов
Дифференциальная диагностика варикозной болезни, прежде всего, направлена на отсечение в качестве диагноза посттромбофлебитического синдрома.
Несмотря на значительные успехи, достигнутые в диагностике заболевания вен нижних конечностей, и в настоящее время многие хирурги, осмотрев больную с поражением вен, часто ставят симптоматический диагноз варикозного расширения подкожных вен и, не выяснив его причину, проводят оперативное лечение. Такое лечение не приводит к выздоровлению, а у ряда больных после необоснованной операции возникают тяжелые осложнения, которые усугубляют течение болезни. Удаление расширенных подкожных вен при посттромбофлебитическом синдроме подвздошно-бедренного сегмента лишает хирурга возможности выполнить операции обходного аутовенозного шунтирования.
Варикозная болезнь и посттромбофлебитический синдром имеют различный патогенез. Сопоставление причинных факторов позволяет дифференцировать и пусковые механизмы заболеваний.
Если в возникновении посттромбофлебитического синдрома ведущим патогенетическим фактором является стойкий веностаз с нарушением функции всех систем, обеспечивающих венозную гемодинамику, то при варикозе вначале страдает только функция системы подкожных вен, а впоследствии поражаются коммуникантные и глубокие вены.
На основании клинического обследования больных с использованием дополнительных методов российские врачи провели клинические параллели между варикозной болезнью и посттромбофлебитическим синдромом нижних конечностей.
Основными жалобами больных с посттромбофлебитическим синдромом являются боль в конечности, быстрая утомляемость, ощущение тяжести и распирания, усиливающиеся после длительной ходьбы и стояния и уменьшающиеся в горизонтальном положении или при возвышенном положении конечности. Боль обычно локализуется в области голени и лодыжек. При поражении подвздошно-бедренного сегмента она распространяется на бедро, а иногда в область половых губ.
В то же время только 34% больных с первичным варикозом жалуются на боль в пораженной конечности. У большинства женщин она возникает после длительного пребывания в вертикальном положении, носит сегментарный характер и локализуется в области несостоятельных коммуникантных вен. Боль быстро проходит в горизонтальном положении или после наложения компрессионной повязки.
У 86,4% женщин с посттромбофлебитическим синдромом отмечаются обширные отеки конечности, локализация которых зависит от характера и распространенности тромботического процесса. Чем проксимальнее находится окклюзия сосудов, тем массивнее отеки; они занимают всю конечность и переходят на голени в индуративный отек. Обычно после пребывания больных в горизонтальном положении отеки несколько уменьшаются, однако вновь появляются при ходьбе и никогда, в отличие от варикозной болезни, полностью не проходят.
Отеки наблюдаются лишь у 4,5% женщин с варикозной болезнью. Они обычно незначительные и быстро проходят в горизонтальном положении. У некоторых больных варикозом утолщение конечности обусловлено атоническим расширением подкожных вен, которое ошибочно принимают за отек. Окружность измеряют в возвышенном положении конечности, когда варикозные вены спадают, ткани освобождаются от депонированной крови и конечность принимает обычные размеры.
У больных с посттромбофлебитическим синдромом жалобы упорные и однотипные, в то время как при варикозной болезни они появляются по мере прогрессирования заболевания и развития осложнений.
Более 70% больных с посттромбофлебитическим синдромом указывают па перенесенный тромбоз глубоких вен, и только у 27,6% он протекал скрыто.
Варикозная болезнь возникает обычно у женщин молодого возраста или после родов и постепенно прогрессирует; 62% больных указывали на расширение подкожных вен у родителей. Тщательно собранный анамнез у больных с поражением вен помогает решить многие вопросы дифференциальной диагностики варикозной болезни и посттромбофлебитического синдрома.
У 90,1% больных с посттромбофлебитическим синдромом наблюдается расширение подкожных вен с выраженной извилистостью множественных анастомозов и сосудов малого калибра, а при локализации окклюзии в подвздошно-бедренном сегменте определяется еще и варикозное расширение вен в области лобка, передней брюшной стенки и крыла подвздошной кости.
При варикозе в первую очередь расширяются магистральные сосуды системы большой и малой подкожных вен.
Дистрофические изменения кожи и подлежащих тканей при посттромбофлебитическом синдроме характеризуются появлением в дистальных отделах голени, чаще с медиальной поверхности, индуративного отека, уплотнения кожи и подкожной основы с выраженной пигментацией и возникновением в центре посттромбофлебитической язвы.
Клинические наблюдения показывают, что посттромбофлебитические язвы чаще возникают в зоне длительно существующей пигментации кожи даже в том случае, если внешние признаки варикозного расширения подкожных вен отсутствуют. При посттромбофлебитической болезни пигментированная и индуративно измененная кожа часто покрывается корочками, возникают гиперкератоз, целлюлит и дерматит. Посттромбофлебитическая язва вначале небольших размеров, диаметром 1-2 см, глубокая, с вялыми грануляциями, гнойным налетом, резко болезненная при пальпации. Такие язвы не имеют тенденции к эпителизации и не поддаются консервативному лечению. Возникновение язв зависит от длительности заболевания, протяженности тромботического процесса, локализации и степени реканализации тромбированного сосуда. Уже спустя 1-3 года после перенесенного тромбоза они возникают у 32,5% больных па фоне индуративного отека, пигментации кожи и дерматита, а через 10 лет — у 73,2%.
При варикозной болезни дистрофические изменения тканей выражены меньше. Они возникают поздно на фоне варикозного расширения подкожных вен одной или обеих нижних конечностей. Язвы наблюдаются у 24 % больных, пигментация — у 15%, индурация — у 19,4%. Степень варикозного расширения вен существенного влияния на их возникновение не оказывает. Развитию язвы предшествуют тромбофлебит, рожистое воспаление, травма, перивазальный флебосклероз, отеки и аллергия. При варикозном расширении системы большой подкожной вены язвы чаще локализуются у медиальной лодыжки, а при поражении системы малой подкожной вены — у латеральной, и задней или нижней трети голени. Варикозные язвы обычно возникают по ходу расширенной вены, чаще в области ее тромбирования или несостоятельного коммуниканта. Они малоболезненны, окружены неизмененными тканями и после длительного пребывания больных в горизонтальном положении обычно заживают.
Нередко трудно отличить осложненную варикозную болезнь от посттромбофлебитического варикозного расширения, особенно при наслоении морфологических признаков заболевания, свойственных посттромбофлебитическому синдрому. В этом случае решающее значение имеют анамнез, флебография и другие методы исследования.
Источник
Для клинициста важно не только исключить заболевания, сходные по клиническим проявлениям с ХВН, но и дифференцировать нозологические причины развития этого синдрома.
Поводы для проведения дифференциально-диагностических мероприятий:
- заболевания сосудистой системы (острый венозный тромбоз, лимфедема, хроническая ишемия нижних конечностей);
- поражение опорно-двигательного аппарата (пояснично-крестцовый остеохондроз, деформирующий остеоартроз);
- болезни внутренних органов, сопровождающиеся недостаточностью кровообращения или нефротическим синдромом (ИБС, пороки сердца, миокардиты, кардиомиопатии, хроническое лёгочное сердце, острый и хронический гломерулонефриты, диабетический гломерулосклероз, системная красная волчанка, нефропатии беременных, цирроз или рак печени);
- различные заболевания, приводящие к развитию язвенно-некротических поражений нижних конечностей (периферические полиневропатии, васкулиты и др.).
Острый венозный тромбоз. Доминирующий симптом этого заболевания — отёк нижней конечности. Он появляется внезапно и нарастает в течение нескольких часов или дней, сопровождается умеренным болевым синдромом. Боль чаще локализуется в икроножных мышцах, усиливается при ходьбе, носит распирающий характер. Возможно появление болевых ощущений по ходу сосудисто-нервного пучка на бедре.
Для острого венозного тромбоза не характерно варикозное расширение вен. Этот симптом появляется через несколько месяцев или даже лет, при формировании посттромбофлебитической болезни и развитии синдрома хронической венозной недостаточности. Исключение составляют случаи возникновения тромбоза на фоне предшествующей варикозной болезни.
Лимфедема характеризуется, прежде всего, специфическим отёчным синдромом, приводящим к значительным изменениям конфигурации конечности, в особенности голени и стопы. Увеличивается объём только надфасциальных тканей — кожи и подкожной клетчатки, происходит сглаживание позадилодыжечных ямок. При надавливании на отёчные ткани остаётся чёткий след от пальца. Один из наиболее ярких симптомов — «подушкообразный» отёк тыла стопы. Кожу на тыле пальцев и стопы невозможно собрать в складку. Для лимфедемы не характерны варикозное расширение вен и трофические расстройства кожи голеней.
Хроническая артериальная недостаточность нижних конечностей. Поводом для дифференциальной диагностики с ХЕШ обычно становится боль в нижних конечностях. Болевой синдром при хронических облитерирующих заболеваниях артерий чаще всего развивается после ходьбы на довольно ограниченное расстояние. Дистанция «безболевой» ходьбы порой составляет всего лишь десятки метров. Боль возникает, как правило, в икроножных мышцах, вынуждает пациента остановиться, чтобы отдохнуть и дождаться исчезновения болевых ощущений, которые, впрочем, снова возникают после преодоления очередного отрезка пути. Этот симптом носит название «перемежающейся хромоты», его выявление требует лишь внимательного опроса пациента.
При хронической ишемии может развиться отёк нижних конечностей. Отёк подкожной клетчатки нередко бывает следствием реваскуляризации конечности после оперативного вмешательства, а субфасциальный (мышечный) отёк характерен для критической ишемии.
Пояснично-крестцовый остеохондроз. Болевые ощущения в конечности при корешковом синдроме нередко связывают с поражением глубоких вен. Между тем, они локализуются по задней поверхности бедра от ягодицы до подколенной ямки, т.е. по ходу седалищного нерва. Часто появляются внезапно и могут ограничивать двигательную активность пациента. Если при ХВН болевой синдром возникает во второй половине дня и исчезает во время ночного отдыха, то при пояснично-крестцовом остеохондрозе боли часто появляются ночью. Для патологии позвоночника не характерны отёк нижней конечности, варикозное расширение вен и трофические расстройства.
Деформирующий остеоартроз, артриты. Суставная патология сопровождается болевым синдромом и отёком периартикулярных тканей. Боль резко выражена, значительно ограничивает объём движений в суставах конечности. Отёк при воспалительном или дегенеративно-дистрофическом поражении суставов всегда носит локальный характер. Он появляется в области поражённого сустава в остром периоде и проходит после курса терапии. Часто в результате неоднократных обострений заболевания формируется стойкое увеличение тканей в области сустава, приводящее к его дефигурации (псевдоотёк).
Недостаточность кровообращения и нефротический синдром. Отёк нижних конечностей может быть симптомом некоторых заболеваний внутренних органов. При этом он появляется в любое время суток, симметричен на обеих ногах, выраженность его зависит от тяжести основного заболевания. Яркая манифестация симптоматики последнего, как правило, не оставляет сомнений в природе отёчного синдрома.
Периферические полиневропатии. Нарушения иннервации нижних конечностей (посттравматические, постинфекционные, токсические) могут приводить к развитию трофических язв. От развивающихся при ХВН язв их отличает несколько признаков. Нейротрофические язвы локализуются в местах плотного контакта кожи с обувью, например, на крае стопы. Они существуют годами и плохо поддаются лечению. Характерно отсутствие болевых ощущений в области дефекта тканей в результате нарушения болевой чувствительности.
Дифференциальная диагностика заболеваний, вызывающих синдром ХВН. Основные дифференциально-диагностические критерии представлены в табл. 1.
Таблица 1
Дифференциально-диагностические критерии заболеваний, вызывающих ХВН
| Клинические симптомы | Варикозная болезнь | Посттромбо- флебитическая болезнь | Венозные дисплазии |
| Начало заболевания Варикозное Варикоз Отёк Трофические Врождённые Морфологические изменения | Чаще в возрасте 20-40 лет Чаще в бассейне Никогда Появляется через Развиваются через Отсутствуют Отсутствуют | Чаще в возрасте 40-70 лет В бассейне Часто Первый симптом, Развиваются через Отсутствуют Отсутствуют | В младенческом возрасте Чаще на Часто Возникает в Редко, Отмечают более Поражённая |
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
Ддврвнкитс дифференциальная диагностика варикозного расширения вен нижних конечностей и тромбофлебитического синдрома

Для посттромботической болезни характерно: увеличение конечности в объеме за счет диффузного отека; кожные покровы конечности имеют цианотичный оттенок, особенно в дистальных отделах; расширенные подкожные вены имеют рассыпной вид, и рисунок их более выражен на бедре, в паховой области и на передней брюшной стенке.
Варикозное расширение поверхностных вен нижних конечностей харак
теризуется образованием мешковидных расширений стенок вен, змеевид
ной извитостью, увеличением длины, недостаточностью клапанов. Оно на
блюдается у 17—25 % населения.
Посттромбофлебитический синдром — симптомокомплекс, развиваю
щийся вследствие перенесенного тромбоза глубоких вен нижних конечно
стей. Он представляет собой типичную разновидность хронической веноз
ной недостаточности, проявляющейся вторичным варикозным расширени
ем вен, стойкими отеками, трофическими изменениями кожи и подкожной
клетчатки голени. Согласно статистическим данным, в различных странах
Дифференциальная диагностика. В первую очередь следует дифференци
ровать первичное варикозное расширение вен от вторичного, наблюдаю
щегося при посттромбофлебитическом синдроме. Для посттромбофлеби-
тического синдрома характерны: указания в анамнезе на перенесенный
тромбоз глубоких вен, “рассыпной” тип варикозного расширения вен,
большая выраженность трофических расстройств, дискомфорт и боли при
попытке носить эластичные бинты или чулки, сдавливающие поверхност
ные вены.
Подтверждают диагноз результаты функциональных проб (маршевая
Дельбе—Пертеса и Пратта-1), а также указанные выше инструментальные
исследования.
Необходимо исключить компенсаторное варикозное расширение по
верхностных вен, вызванное сдавлением подвздошных вен опухолями, ис
ходящими из органов брюшной полости и таза, тканей забрюшинного про
странства, врожденными заболеваниями — артериовенозными дисплазиями
и флебоангиодисплазиями нижних конечностей. Аневризматическое рас
ширение большой подкожной вены в зоне овальной ямки может быть при
нято за грыжу (см. “Грыжи живота”).
Отеки пораженной конечности при посттромбофлебитическом синдроме
необходимо дифференцировать от отеков, развивающихся при заболевани
ях сердца или почек. “Сердечные” отеки бывают на обеих ногах, начинаются
со ступней ног, распространяются на область крестца и боковые поверхно
сти живота. При поражении почек наряду с отеками на ногах отмечается
одутловатость лица по утрам, повышение креатинина, мочевины в крови, в
моче — повышение содержания белка, эритроциты, цилиндры. И в том, и
в другом случае нет присущих посттромбофлебитическому синдрому трофи
ческих расстройств.
Отек конечности может появиться вследствие затруднения оттока лимфы
при лимфедеме или блокаде паховых лимфатических узлов метастазами
опухолей брюшной полости и забрюшинного пространства. Трудности воз
никают в дифференциации отека, обусловленного посттромбофлебитиче-
ским синдромом и лимфедемой (слоновостью) конечности. Отек при пер
вичной лимфедеме начинается со стопы и медленно распространяется на
голень. Отечные ткани плотные, отек не уменьшается после придания ноге
возвышенного положения. В отличие от посттромбофлебитического син
дрома окраска кожных покровов не изменена, язв и расширенных подкож
ных вен нет, характерно огрубение складок кожи в области голеностопного
сустава, гиперкератоз и папилломатоз кожи стопы.
Клиническая картина. Больные
предъявляют жалобы на наличие
расширенных вен,
, тяжесть, иногда боли в ногах, ночные
судороги мышц, трофические из
менения на голенях. Расширение
вен варьирует от небольших сосу
дистых “звездочек” и внутрикож-
ных (ретикулярных) узелков до
крупных извилистых стволов, узлов, выбухающих сплетений, отчетливо вы
являющихся в вертикальном положении больных. В 75—80 % случаев пора
жаются ствол и ветви большой подкожной вены, в 5—10 % — малая под
кожная вена. Обе вены вовлекаются в патологический процесс в 7—10 %
наблюдений.
При пальпации вены имеют упругоэластичную консистенцию, легко сжимаемы, температура кожи над варикозными узлами выше, чем на ос
тальных участках, что можно объяснить сбросом артериальной крови из ар-
териовенозных анастомозов и крови из глубоких вен через коммуникантные
вены в варикозные, поверхностно расположенные узлы.
В горизонтальном положении больного напряжение вен и размеры варикозных узлов умень
шаются. Иногда удается прощупать небольшие дефекты в фасции в местах
соединения перфорантных вен с поверхностными.
По мере прогрессирования заболевания присоединяются быстрая утом
ляемость, чувство тяжести и распирания в ногах, судороги в икроножных
мышцах, парестезии, отеки голеней и стоп. Отеки обычно возникают к вечеру и полностью исчезают к утру после ночного отдыха.
Частым осложнением варикозного расширения является острый тром
бофлебит поверхностных вен, который проявляется краснотой, шнуровид-
ным, болезненным уплотнением по ходу расширенной вены, перифлеби-
том. Разрыв варикозного узла с последующим кровотечением может произойти от самых ничтожных повреждений истонченной и спаянной с веной
кожи. Кровь изливается струей из лопнувшего узла; кровопотеря иногда мо
жет быть довольно значительной.
Диагностика варикозного расширения вен и сопутствующей ему хрони
ческой венозной недостаточности при правильной оценке жалоб, анамне
стических данных и результатов объективного исследования не представля
ет существенных трудностей. Важное значение для точного диагноза имеет
определение состояния клапанов магистральных и коммуникантных вен,
оценка проходимости глубоких вен.
О состоянии клапанного аппарата поверхностных вен позволяют судить
проба Троянова—Тренделенбурга и проба Гаккенбруха.
Проба Троянова—Тренделенбурга. Больной, находясь в горизонтальном
положении, поднимает ногу вверх под углом 45°. Врач, поглаживая конеч
ность от стопы к паху, опорожняет варикозно-расширенные поверхностные
вены. После этого на верхнюю треть бедра накладывают мягкий резиновый
жгут или сдавливают пальцами большую подкожную вену в овальной ямке —
у места ее впадения в бедренную. Больного просят встать. В норме напол
нение вен голени не происходит в течение 15 с. Быстрое наполнение вен
голени снизу вверх свидетельствует о поступлении крови из коммуникант
ных вен вследствие недостаточности их клапанов. Затем быстро снимают
жгут (или прекращают сдавление вены). Быстрое наполнение вен бедра и
голени сверху вниз свидетельствует о недостаточности остиального клапана
и клапанов ствола большой подкожной вены, характерного для первичного
варикозного расширения вен.
Проба Гаккенбруха. Врач нащупывает на бедре овальную ямку — место
впадения большой подкожной вены в бедренную и просит больного покаш
лять. При недостаточности остиального клапана пальцы воспринимают тол
чок крови (положительный симптом кашлевого толчка).
Источник: //cyberpedia.su/6x175f.html
Дифференциальная диагностика варикозной болезни

Дифференциальная диагностика варикозной болезни, прежде всего, направлена на отсечение в качестве диагноза посттромбофлебитического синдрома.
Несмотря на значительные успехи, достигнутые в диагностике заболевания вен нижних конечностей, и в настоящее время многие хирурги, осмотрев больную с поражением вен, часто ставят симптоматический диагноз варикозного расширения подкожных вен и, не выяснив его причину, проводят оперативное лечение.
Такое лечение не приводит к выздоровлению, а у ряда больных после необоснованной операции возникают тяжелые осложнения, которые усугубляют течение болезни.
Удаление расширенных подкожных вен при посттромбофлебитическом синдроме подвздошно-бедренного сегмента лишает хирурга возможности выполнить операции обходного аутовенозного шунтирования.
Варикозная болезнь и посттромбофлебитический синдром имеют различный патогенез. Сопоставление причинных факторов позволяет дифференцировать и пусковые механизмы заболеваний.
Если в возникновении посттромбофлебитического синдрома ведущим патогенетическим фактором является стойкий веностаз с нарушением функции всех систем, обеспечивающих венозную гемодинамику, то при варикозе вначале страдает только функция системы подкожных вен, а впоследствии поражаются коммуникантные и глубокие вены.
На основании клинического обследования больных с использованием дополнительных методов российские врачи провели клинические параллели между варикозной болезнью и посттромбофлебитическим синдромом нижних конечностей.
Основными жалобами больных с посттромбофлебитическим синдромом являются боль в конечности, быстрая утомляемость, ощущение тяжести и распирания, усиливающиеся после длительной ходьбы и стояния и уменьшающиеся в горизонтальном положении или при возвышенном положении конечности. Боль обычно локализуется в области голени и лодыжек. При поражении подвздошно-бедренного сегмента она распространяется на бедро, а иногда в область половых губ.
В то же время только 34% больных с первичным варикозом жалуются на боль в пораженной конечности. У большинства женщин она возникает после длительного пребывания в вертикальном положении, носит сегментарный характер и локализуется в области несостоятельных коммуникантных вен. Боль быстро проходит в горизонтальном положении или после наложения компрессионной повязки.
У 86,4% женщин с посттромбофлебитическим синдромом отмечаются обширные отеки конечности, локализация которых зависит от характера и распространенности тромботического процесса.
Чем проксимальнее находится окклюзия сосудов, тем массивнее отеки; они занимают всю конечность и переходят на голени в индуративный отек.
Обычно после пребывания больных в горизонтальном положении отеки несколько уменьшаются, однако вновь появляются при ходьбе и никогда, в отличие от варикозной болезни, полностью не проходят.
Отеки наблюдаются лишь у 4,5% женщин с варикозной болезнью. Они обычно незначительные и быстро проходят в горизонтальном положении.
У некоторых больных варикозом утолщение конечности обусловлено атоническим расширением подкожных вен, которое ошибочно принимают за отек.
Окружность измеряют в возвышенном положении конечности, когда варикозные вены спадают, ткани освобождаются от депонированной крови и конечность принимает обычные размеры.
У больных с посттромбофлебитическим синдромом жалобы упорные и однотипные, в то время как при варикозной болезни они появляются по мере прогрессирования заболевания и развития осложнений.
Более 70% больных с посттромбофлебитическим синдромом указывают па перенесенный тромбоз глубоких вен, и только у 27,6% он протекал скрыто.
Варикозная болезнь возникает обычно у женщин молодого возраста или после родов и постепенно прогрессирует; 62% больных указывали на расширение подкожных вен у родителей. Тщательно собранный анамнез у больных с поражением вен помогает решить многие вопросы дифференциальной диагностики варикозной болезни и посттромбофлебитического синдрома.
У 90,1% больных с посттромбофлебитическим синдромом наблюдается расширение подкожных вен с выраженной извилистостью множественных анастомозов и сосудов малого калибра, а при локализации окклюзии в подвздошно-бедренном сегменте определяется еще и варикозное расширение вен в области лобка, передней брюшной стенки и крыла подвздошной кости.
При варикозе в первую очередь расширяются магистральные сосуды системы большой и малой подкожных вен.
Дистрофические изменения кожи и подлежащих тканей при посттромбофлебитическом синдроме характеризуются появлением в дистальных отделах голени, чаще с медиальной поверхности, индуративного отека, уплотнения кожи и подкожной основы с выраженной пигментацией и возникновением в центре посттромбофлебитической язвы.
Клинические наблюдения показывают, что посттромбофлебитические язвы чаще возникают в зоне длительно существующей пигментации кожи даже в том случае, если внешние признаки варикозного расширения подкожных вен отсутствуют.
При посттромбофлебитической болезни пигментированная и индуративно измененная кожа часто покрывается корочками, возникают гиперкератоз, целлюлит и дерматит. Посттромбофлебитическая язва вначале небольших размеров, диаметром 1-2 см, глубокая, с вялыми грануляциями, гнойным налетом, резко болезненная при пальпации.
Такие язвы не имеют тенденции к эпителизации и не поддаются консервативному лечению. Возникновение язв зависит от длительности заболевания, протяженности тромботического процесса, локализации и степени реканализации тромбированного сосуда.
Уже спустя 1-3 года после перенесенного тромбоза они возникают у 32,5% больных па фоне индуративного отека, пигментации кожи и дерматита, а через 10 лет — у 73,2%.
При варикозной болезни дистрофические изменения тканей выражены меньше. Они возникают поздно на фоне варикозного расширения подкожных вен одной или обеих нижних конечностей. Язвы наблюдаются у 24 % больных, пигментация — у 15%, индурация — у 19,4%.
Степень варикозного расширения вен существенного влияния на их возникновение не оказывает. Развитию язвы предшествуют тромбофлебит, рожистое воспаление, травма, перивазальный флебосклероз, отеки и аллергия.
При варикозном расширении системы большой подкожной вены язвы чаще локализуются у медиальной лодыжки, а при поражении системы малой подкожной вены — у латеральной, и задней или нижней трети голени.
Варикозные язвы обычно возникают по ходу расширенной вены, чаще в области ее тромбирования или несостоятельного коммуниканта. Они малоболезненны, окружены неизмененными тканями и после длительного пребывания больных в горизонтальном положении обычно заживают.
Нередко трудно отличить осложненную варикозную болезнь от посттромбофлебитического варикозного расширения, особенно при наслоении морфологических признаков заболевания, свойственных посттромбофлебитическому синдрому. В этом случае решающее значение имеют анамнез, флебография и другие методы исследования.
Источник: //doktorland.ru/differencialnaya_diagnostika_varikoznoj_bolezni.html
Источник