Цвет мокроты при трахеите

Мокрота при трахеите – секреция дыхательных путей, смешанная со слюной, которая отходит из глубоких дыхательных путей. Мокрота может использоваться для цитологического или микробиологического исследования. Анализ секреции дыхательных путей помогает вовремя выявить первопричину симптомов и назначить терапию.
Что такое мокрота?
Врачи различают непродуктивный и продуктивный кашель. При трахеите наблюдается кашель с мокротой. На 95% слизистый секрет состоит из воды, а на 5% из:
- клеток – лейкоцитов;
- инородных тел– пыль;
- белков – антител;
- микроорганизмов – бактерий.
Тип заболевания влияет на состав мокроты. Например, при бактериальной инфекции, такой как бронхит, больше бактерий в мокроте. Количество белка (2%) определяет, насколько вязкой является слизь.
Вначале трахеит проявляется непродуктивным кашлем. Иммунная система пытается удалить патогенные микроорганизмы – риновирусы – как можно быстрее из организма. Если иммунитет не справляется, патогены изменят консистенцию мокроты примерно через 2-4 дня. Иммунная система вырабатывает еще больше антител – определенных белков – для борьбы, поэтому кашель становится все более слизистым.
Другие возможные причины:
- пневмония;
- бронхит – воспаление легочных дыхательных путей ниже трахеи;
- хроническая обструктивная болезнь легких;
- астма – хроническое воспаление дыхательных путей, с тенденцией к пароксизмальной одышки.
По определению врачи говорят о хроническом кашле, если он сохраняется более 4 недель. Если по прошествии трех месяцев улучшение не происходит, необходимо обратиться к врачу. Слизистый кашель говорит профессионалам многое.
Врачи читают мокроту почти как кофейную гущу. Характерные цвета мокроты:
- от бесцветного до белого;
- желтоватая
- зелено-желтая (гнойная).
 Мокрота при трахеите говорит врачам о многом
Мокрота при трахеите говорит врачам о многом
Чем более желтый цвет мокроты, тем больше количество разрушенных белых кровяных клеток в мокроте – клеток, которые являются частью иммунной системы и борются с бактериями. Поэтому очень зеленая мокрота обычно указывает на бактериальную инфекцию дыхательных путей, потому что в ней много гноя.
Человек может около 30 миллилитров мокроты в течение 24 часов выводить с кашлем. Это количество слизистого вещества поместится на две столовые ложки.
Причины возникновения, симптомы и цвет
Цвет слизи может подтвердить предполагаемую причину. Однако для точного диагноза необходимы дальнейшие исследования. Острая респираторная инфекция, вызванная вирусами простуды – наиболее вероятная причина продуктивного кашля, которая часто сопровождается прозрачной или беловатой мокротой. Если бактериальная инфекция добавляется в вирус, мокрота может также пожелтеть или позеленеть. Острая инфекция обычно проходит через несколько недель.
Хронический кашель с тяжелой мокротой, особенно по утрам, является признаком хронического респираторного заболевания – астмы или ХОБЛ. На поздней стадии этих заболеваний легких возникает затруднение дыхания – от стеснения в груди до острой дыхательной недостаточности. Если кашель с отхаркиванием длится более 8 недель, следует обратиться к специалисту по легким.
Желтая мокрота может быть признаком образования гноя в бронхах, что является симптомом бактериальной инфекции. Поскольку бактерии часто используют слизистую оболочку, которая ранее была повреждена вирусной атакой, обычно это вторичная инфекция.
Однако желтая или зеленоватая слизь не является четким признаком бактериальной инфекции. Причиной также может быть вирусная инфекция или астматическое заболевание. Зеленая мокрота – даже больше, чем желтая – признак бактериальной инвазии. Лихорадка и шумы при дыхании также характерны для бактериальной инфекции дыхательных путей. Бактериальный бронхит может также привести к пневмонии в дальнейшем течении.
Кровь в мокроте может указывать на тяжелые состояния – пневмонию, рак легких или легочную эмболию. Также причиной могут быть инородные тела, которые застряли в дыхательных путях и вызывают повреждение тканей. В качестве относительно безвредной причины также возникает острый бронхит с выраженным кашлем.
Кашель с коричневой или черной мокротой часто поражает курильщиков и также часто называют кашлем курильщика. Если этот кашель происходит регулярно (особенно по утрам), это может быть симптомом типичного расстройства курения – хронического бронхита.
Диагностика
Диагностика проводится с помощью комбинации вопросов об истории болезни пациента и других жалобах. Затем следует интенсивное обследование ротоглотки. По желанию сердце и легкие контролируются с помощью стетоскопа. Анализы крови могут быть добавлены в случае подозрения на болезнь.
После анамнеза и физического осмотра следует целостное обследование горла, шеи и груди. Легкие и сердце прослушиваются с помощью стетоскопа, и кровь с мокротой удаляется для дальнейшего изучения потенциальных признаков воспаления и патогенов.
Точно так же слизь исследуют в лаборатории, чтобы найти микробы и возбудители (например, туберкулез). Клетки, содержащиеся в мокроте, также исследуются на наличие злокачественности. Если по-прежнему существует неопределенность в отношении причины кашля или если врач хочет более внимательно изучить результаты, то дальнейшие осмотры имеют смысл.
 КТ – метод диагностики мокроты при трахеите
КТ – метод диагностики мокроты при трахеите
Возможные дальнейшие исследования:
- исследование ткани (биопсия);
- осмотр гортани, бронхов;
- компьютерная томография.
Методы терапии
Лекарственная терапия направлена в первую очередь против возбудителя кашля. В основном мокрота изменяется при простуде, трахеите, бронхиальной астмы или раке легких. Поэтому эти заболевания следует лечить. При бактериальных инфекциях требуются антибиотики.
Курение сигарет должно быть прекращено, если это возможно. Следует избегать даже запыленного и сухого воздуха. Естественными альтернативами являются достаточные напитки в виде воды и чая – ромашковый чай, чай с фенхелем, анис и чай с шалфеем.
В зависимости от конечной причины, лечится кашель или заболевание, ведущее к мокроте. Для лечения мокроты используют сироп от кашля. Из этих лекарств в аптеке есть как лекарства, отпускаемые без рецепта, так и безрецептурные.
Антибактериальная терапия
Показания к антибиотикотерапии при бактериальном трахеите должны зависеть от возраста пациента и общего состояния. Любое обострение ХОБЛ приводит к необратимому повреждению, то есть к потере функции легких.
Тяжелые обострения связаны с повышенной смертностью. Даже если бактерии могут быть найдены только в качестве возбудителей у некоторых пациентов, антибиотики назначаются чаще у этих пациентов. Внешний вид мокроты и значение СРБ могут быть полезны при принятии решения.
Внебольничная пневмония требует целенаправленной антибактериальной терапии. Несмотря на хорошие варианты лечения, уровень смертности все еще составляет от 1 до 5% в амбулаторных условиях и увеличивается до 25% в стационарных условиях.
Симптоматическое лечение
При инфекции верхних дыхательных путей и неосложненном течении заболевания помогает вдыхание паров, обертывание шеи, груди, теплые напитки и витамины. Если заложен нос, можно обработать набухшие носовые слизистые оболочкиназальным спреем. Активным ингредиентом часто является ксилометазолин.
Тем не менее препарат должен приниматься только в маленькой дозе всего несколько дней. В качестве альтернативы рекомендуется вдыхание горячего пара с ромашкой. В случаях затрудненного дыхания также рекомендуются бронхолитические препараты, содержащие беклометазон или теофиллин.
Ацетилсалициловая кислота, ибупрофен и парацетамол, оказывают обезболивающее и жаропонижающее действие. Первые два препарата также уменьшают воспалительные процессы в организме.
Осложнения
Хронический трахеит вызывает серьезные последствия. Если человек тренируется несмотря на болезнь, в худшем случае это может привести к миокардиту. Воспаление миокарда может привести к сердечной недостаточности, которая заканчивается смертью.
 Хронический трахеит может вызвать миокардит
Хронический трахеит может вызвать миокардит
Инфекция в трахее может распространиться на среднее ухо, откуда бактерии или вирусы заражают мозговые оболочки и внутреннее ухо. Осложнения острого бронхита схожи. При астме наиболее страшным осложнением является длительный приступ астмы, требующий неотложной медицинской помощи.
В редких случаях трахеит может привести к легочной эмфиземе, которая в конечном итоге является нагрузкой для правого сердца. Осложнения туберкулеза включают тяжелые респираторные нарушения, а также выплевывание большого количества крови. Также усиливается разрушение легочной ткани и повышается риск рака легких.
Образование слизи может происходить при простуде без гриппа. Если очевидно, что выделения слизи из-за кашля основаны на менее сильной простуде, которая хорошо поддается домашним средствам, можно избежать посещения врача. В противном случае, однако, следует проконсультироваться с семейным врачом при кашле.
Мокрота состоит из секрета слизистых оболочек дыхательных путей и различных клеток организма – лейкоцитов. Медицинское обследование компонентов слизи от кашля может выявить различные болени. Таким образом, среди клеток слизи могут присутствовать так называемые злокачественные клетки, так как они типичны для рака легких.
Меры профилактики и прогноз
Во многих случаях возникает кашель от гриппа или простуды, которые являются безвредными заболеваниями для здорового человека. Тем не менее кашель может также возникнуть при бронхите или пневмонии. В этом случае необходимо бороться с основным заболеванием, чтобы оно не перешло в опасное для жизни состояние.
Пострадавший человек должен определенно избегать физических нагрузок, так как это может вызвать воспаление сердечной мышцы. Сердечная недостаточность нередко способна привести к смерти.
Даже при пневмонии постельный режим необходим для успешной борьбы с болезнью.
В случае продолжительного заболевания следует проконсультироваться с врачом, чтобы избежать косвенного повреждения органов и воспаления. Лечение обычно проводится с помощью лекарств.
Мокрота, которая не является патологически обусловленной, может быть хорошо предотвращена здоровым образом жизни с большим количеством упражнений, свежим воздухом, здоровой диетой и воздержанием от курения.
По возможности не следует работать и жить в загрязненных воздухом помещениях или зонах. При необходимости респираторная маска может оказать профилактическое действие в краткосрочной перспективе.
Для долгосрочной профилактики рекомендуется принимать достаточное количество витаминов и много жидкости. Самолечением трахеита не рекомендуется заниматься без консультации врача.
Источник
Диагноз «острый трахеит» есть в амбулаторной карте каждого человека, обращавшегося за медицинской помощью. И немудрено, ведь ОРЗ чаще всего протекает в форме острого трахеита. С наступлением осени и зимы приходит время вспышек ОРВИ, и у людей возникают вопросы:
- Бывает ли осложнение острого трахеита?
- Заразен ли трахеит?
- Какой способ лечения оптимален?
- Помогут ли ингаляции с травами?
Знание особенностей строения и работы органа объяснит симптомы, поможет понять причины трахеита и выбрать рациональное лечение.
Как устроены верхние дыхательные пути?
Трахея — это воздухопроводящая трубка, соединяющая верхние (гортань) и нижние (бронхи) воздухоносные пути. Её стенка состоит из 3-х слоёв. Особенность строения трахеи – жёсткий внутренний каркас из хрящевых полуколец. Снаружи трахея покрыта соединительной тканью, а изнутри выстлана слизистой оболочкой – ворсинчатым эпителием.
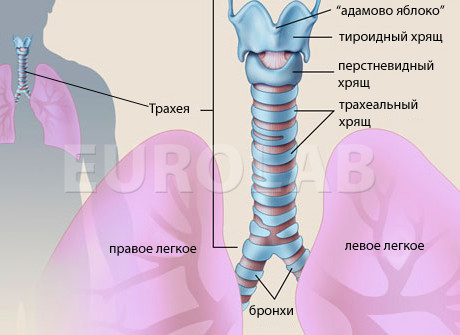
Незамкнутые части полуколец трахеи обращены назад. Здесь тонкая и подвижная стенка трахеи не имеет скелета и называется мембранозной частью. При сильном кашле эта мембрана прогибается внутрь просвета трубки, провоцируя пугающие симптомы трахеита — затяжной лающий кашель или чувство удушья.
Твёрдые полукольца придают трахее жёсткость и обеспечивают постоянство просвета для прохождения воздуха. Уязвимость хрящевой ткани — отсутствие кровеносных сосудов в толще хряща. При любом повреждении хрящевых полуколец происходит их омертвение — осложнение, опасное для жизни.
Внутренняя слизистая выстилка трахеи участвует в очищении и увлажнении вдыхаемого воздуха. Микроскопические ворсинки покровного слоя клеток постоянно двигаются – мерцают. Движение ворсинок выгоняет из дыхательных путей пыль, грязь, попавших микробов, споры плесени и прочий мусор. На поверхности ворсинчатых клеток есть защитный слой слизи, склеивающий чужеродные частицы. Периодически накапливающаяся слизь выталкивается из трахеи с помощью кашля. Так работает механизм самоочищения дыхательных путей.
Если нарушена слаженная работа по очищению слизистой оболочки трахеи от загрязнений, то попавшие микробы получают шанс поселиться на ней. Тогда развивается острый бактериальный трахеит.
Причины, вызывающие трахеит
Самой частой причиной трахеита является вирусная инфекция. Агрессивные вирусы, нападая на нежный эпителий, вызывают повреждение и омертвение ворсинчатых клеток. Защитный слой слизистой оболочки гибнет и слущивается. Так развивается острый вирусный трахеит.
Болезнетворные вирусы, вызывающие симптомы трахеита:
- Аденовирусы.
- Респираторно-синцитиальный вирус (RS-вирусная инфекция).
- Вирусы гриппа А и В.
- Вирусы парагриппа.
- Коронавирусы.
У организма есть большой запас прочности. Слизистая выстилка трахеи имеет ростковые клетки, которые размножаются и заменяют погибший ворсинчатый слой. Но для этого нужно время (7-14 дней).
Без работы механизма самоочищения слизистая оболочка трахеи беззащитна перед любыми микробами, которые безнаказанно расселяются на её поверхности, вызывая вторичное воспаление. Так развивается осложнение вирусной инфекции – бактериальный трахеит.
Микробы, провоцирующие острый трахеит, чаще всего являются обитателями ротовой полости. В мирное время, при хорошей работе защитной системы организма, они присутствуют там, не причиняя особого вреда. В неблагоприятных для организма условиях (переохлаждение, вредное воздействие пыли и газов, вирусное нападение), бактерии проявляют свои агрессивные качества.
Микробы, вызывающие явления трахеита:
- Стрептококки.
- Гемофильные палочки.
- Хламидии.
- Микоплазмы.
При размножении микробов на слизистой оболочке включаются дополнительные механизмы защиты. Иммунные клетки (макрофаги и лейкоциты) уничтожают бактерии и омертвевшие части эпителия. Множество защитников погибает в борьбе с инфекцией. Погибшие защитные клетки придают гнойный характер мокроте при наличии микробной инфекции в дыхательных путях.
Каковы внешние признаки трахеита?

Симптомы трахеита:
- Кашель сухой или с небольшим количеством мокроты.
- Першение и царапание в горле.
- Ощущение сухости слизистой оболочки.
- Царапающие или жгучие боли по ходу трахеи в загрудинной области.
- Повышенная температура тела в начале заболевания.
Цвет и количество мокроты зависит от стадии болезни. В самом начале трахеита, в момент вирусной атаки, кашель бывает сухим, мучительным. В стадию бактериального воспаления кашель станет влажным с отхождением небольшого количества гнойной мокроты. В период остаточных явлений трахеита мокрота очищается от гноя, приобретает слизистый характер.
Как распознать трахеит?
Обнаружив у пациента симптомы трахеита, участковый врач не испытывает затруднений в диагностике и лечит больного самостоятельно.
Для уточнения диагноза и предотвращения пропуска пневмонии или туберкулёза пациентов направляют на флюорографическое исследование. При выявлении на флюорографии изменений в лёгких, участковый врач направит больного к пульмонологу, где назначат другое лечение.
Для оценки степени тяжести воспаления и стадии трахеита нужно сделать общие анализы мокроты и крови. Другие методы обследования врач применяет при неблагоприятном течении болезни.
Острый трахеит обычно протекает благоприятно, хотя симптомы причиняют беспокойство больному 10-13 дней.
Бывает ли хронический процесс воспаления в трахее?
Хронический процесс воспаления трахеи бывает при врождённых пороках развития органа, после травм или операций на трахее, в связи с тяжёлыми заболеваниями или заражением опасными инфекциями (туберкулёз, сифилис, ВИЧ). Термин «хронический трахеит» в медицине употребляется редко. В международной классификации болезней тоже нет такого заболевания.
Хронический трахеит в сочетании с воспалением голосовых связок встречается у людей речевых профессий – учителей, певцов, дикторов. Курение усугубляет тяжесть болезни. Поскольку в данном случае причины, механизм развития и способы лечения воспаления гортани и трахеи неотделимы, заболевание называется хронический ларингит или ларинготрахеит. Этих пациентов лечит врач-оториноларинголог.
Лечение хронического ларингита и трахеита – процесс длительный, требующий упорства и отказа от курения. ЛОР-врач лечит воспаление в гортани и трахее путём орошения лечебными растворами. Ингаляции при хроническом воспалении трахеи малоэффективны.
Какое лечение острого воспаления трахеи эффективно?
Лечение острого трахеита включает воздействие на причины, механизм болезни, а также облегчение симптомов.

Лечение противовирусными препаратами эффективно в 1-е часы или дни болезни (арбидол, ингавирин, ремантадин). Для борьбы с вирусами гриппа созданы специальные лекарства – озельтамивир (тамифлю) и занамивир (реленза). Реленза вводится только путём ингаляции.
Лечение трахеита антимикробными средствами применяется при гнойном характере мокроты (зелёный или жёлтый цвет). Для уничтожения болезнетворных микробов применяют лекарства из группы амоксициллина или макролидов. Очищение мокроты от гноя служит сигналом окончания курса антибиотика.
Хронический гнойный процесс в трахее при врождённых аномалиях (муковисцидоз, синдром «неподвижных ресничек») уменьшают ингаляции специальных форм антибиотиков через компрессорный ингалятор — небулайзер.
Если у пациента держится высокая температура тела (>+38C), её снижают с помощью жаропонижающих лекарств (НПВП). Из домашних средств такой эффект оказывают клюква, малина, а также обтирание кожи смесью спирта со столовым уксусом (1:1), прохладные компрессы на лоб.
Лечение отхаркивающими и разжижающими слизь препаратами облегчает кашель и разжижает мокроту. Эти лекарства можно применять внутрь, а также как ингаляции при трахеите. В растворах для ингаляции выпускаются амброксол и N-ацетилцистеин. Оба лекарства являются эффективными, безопасными и разрешены к применению у детей.
Старинный способ ингаляции настоев лекарственных трав, масляно-щелочных смесей тоже можно применять для смягчения кашля. Следует помнить, что такие ингаляции не делают на небулайзере, так как засорится его камера.
При тяжёлом течении ларинготрахеита у детей бывает угроза удушья. В этом случае необходимы ингаляции бронхорасширяющих и противовоспалительных средств на небулайзере несколько раз в день. На время опасного периода болезни ребёнка направляют в стационар. После выписки из больницы его лечит участковый педиатр до полного выздоровления.
Как предотвратить трахеит?
Избежать болезни и не подхватить трахеит поможет эффективная защита от вирусной инфекции. Достичь цели можно 2-мя путями – усилить иммунитет и ослабить натиск врага. Усиление иммунной защиты достигается приёмом лекарств-иммуномодуляторов накануне эпидемии ОРВИ, а также прививками против гриппа и пневмококка.
Чтобы ослабить контакт с вирусами, нужно принять организационные меры:
- Ограничить посещения многолюдных мест.
- Избегать контакта с больными ОРЗ.
- Соблюдать правила личной гигиены.
- Использование маски или барьерных средств защитят от вирусов (оксолиновая мазь, ингаляции «Назаваль-плюс»).
Будьте здоровы!
Источник