Заболеваемость ветряной оспой у взрослых

1 января 2019150,5 тыс.
Что такое ветряная оспа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет
Автор статьи: Александров П. А. Инфекционист, стаж 11 лет Дата публикации 2018-02-19 |
Определение болезни. Причины заболевания
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему. Клинически характеризуется умеренно выраженной общей интоксикацией, везикулёзной экзантемой, энантемой и длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
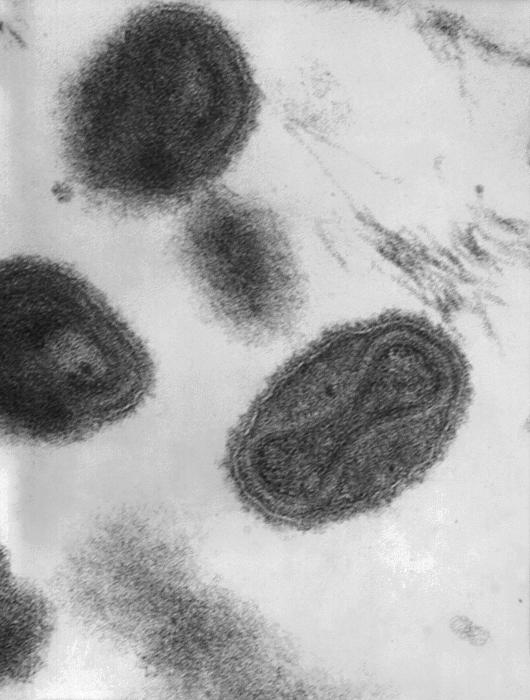
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно.
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма. До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года. Иммунитет стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А.
Симптомы ветряной оспы
Инкубационный период от 10 до 21 дня. В типичных случаях (в детском и подростковом возрасте) начинается остро. Во взрослом возрасте из-за утраты лабильности иммунной системы возможно подострое и постепенное начало (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания).
Синдромы ветряной оспы:
- общей инфекционной интоксикации (СОИИ);
- везикулёзной экзантемы — ведущий;
- везикулёзной энантемы (афты);
- лимфаденопатия (ЛАП);
- характерна лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания — нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у беременных. Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание). По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина.
Патогенез ветряной оспы
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай).
Классификация и стадии развития ветряной оспы
1. По клинической форме:
а) типичная;
б) атипичная;
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями).
Осложнения ветряной оспы
Специфические:
- стенозирующий ларинготрахеит;
- менингит;
- энцефалит;
- миелит;
- кератит;
- геморрагический нефрит.
Неспецифические:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Диагностика ветряной оспы
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.).
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Критерии выписки:
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения;
- вакцинопрофилактика. Очень частый вопрос: нужна или нет прививка от ветряной оспы? Суммируя мировой опыт, можно однозначно ответить утвердительно — да, нужна. Вакцинация в раннем возрасте предотвращает в 99% развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава).
Список литературы
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 2011
- Лобзин Ю. В. Руководство по инфекционным болезням // Под ред.. — СПб., 2013
- Гершон Э., Уитли Р. Корь. Краснуха. Эпидемический паротит. Ветряная оспа // Внутренние болезни по Тинсли Р. Харрисону. — М.: Практика, 2002
- Учайкин В.Ф. Руководство по инфекционным болезням у детей. — М.: ГЭОТАР-МЕД, 1998
- Varicella//National Center for Immunization and Respiratory Diseases Official Site
Источник
Ветряная оспа — инфекционное заболевание, вызванное герпетическим вирусом Varicella zoster. Несмотря на то, что ветрянка, как правило, считается детской болезнью, начаться и вызвать серьезные последствия она может даже у взрослого.
Причины и пути заражения ветряной оспой
Особенностью вируса является то, что он быстро гибнет во внешней среде, в частности при высоких температурах воздуха. В связи с этим пики заражения ветрянкой попадают на осень и весну. Ветрянка – летучая инфекция, которой подвержены все лица, не имеющие необходимых антител.
Передается ветряная оспа в основном воздушно-капельным путем на расстоянии до 20 м при:
- чихании;
- кашле;
- словесном контакте;
- местонахождении в одном помещении с носителем.
Также возможна передача вируса при беременности от матери к ребенку.
Формы и стадии болезни у взрослых
Ветряная оспа проходит в несколько стадий:
- инкубационный период;
- продромальный период;
- период высыпаний;
- стадия засыхания;
- завершающий период.
Ветряная оспа проявляется в различных формах.
 Как начинается ветрянка у взрослых
Как начинается ветрянка у взрослых
В зависимости от характера протекания ветрянка бывает:
- типичная;
- атипичная:
- стертая;
- буллезная;
- генерализованная;
- гангренозная.
В зависимости от тяжести протекания:
- легкая;
- среднетяжелая;
- тяжелая.
В зависимости от наличия осложнений:
- без осложнений;
- с осложнениями.
Сколько длится инкубационный период, когда ветрянка заразна?
Инкубационный период отличается отсутствием видимых признаков заболевания. При этом вирус, проникая в дыхательные пути, активно размножается и затем попадает в кровь.
Длительность инкубационного периода может составлять 1-3 недели и зависеть от нескольких факторов:
- возраст (у лиц среднего возраста данный период самый продолжительный);
- иммунитет (чем слабее иммунитет, тем стремительнее развитие болезни);
- длительность контакта с носителем (затяжной контакт влечет попадание большего количества вредоносных бактерий в организм человека).
Последние дни инкубационного периода характеризуются возможностью передачи вируса. Больной перестает быть разносчиком инфекции через 5 дней после появления последнего высыпания.
Как начинается ветрянка у взрослых, первые признаки? (откуда начинается, как выглядит)
Как начинается ветрянка у взрослых можно проследить на примере обыкновенной простуды.
К первым симптомам ОРВИ и ветрянки относится:
- недомогание;
- отсутствие аппетита;
- ломота в суставах;
- повышение температуры;
- мигрень;
- увеличение лимфатических узлов;
- рвота, понос;
- боли в горле.
Спустя несколько дней после появления простудных симптомов появляются высыпания на лице и ушах.
Далее сыпь переходит на голову, шею, руки, ноги и спину, а в тяжелых формах и на слизистые (рот, половые органы, глаза). Ветрянка не поражает ладони и стопы. Первоначально сыпь имеет характер красных пятен, которые превращаются в узелки, а потом в зудящие пузыри.
Симптомы в зависимости от формы и стадии
Как начинается ветрянка у взрослых и протекает в пиковый период, зависит от ее формы и стадии.
Таблица 1. Особенности ветрянки при различных формах.
| форма ветрянки | симптомы | |
| типичная | инфекция протекает обычным образом, высыпания небольшие, заполнены жидкостью | |
| атипичная | стертая | высыпаний нет или присутствуют в малом количестве; незначительное повышение температуры; характерна для тех, кому недавно вводился иммуноглобулин |
| буллезная | появляются высыпания крупных (до 3 см) размеров с мутным содержимым; встречается в основном у больных с хроническими заболеваниями | |
| генерализованная | характеризуется поражением внутренних органов; распространена у пациентов с низким иммунитетом; в некоторых случаях чревата летальным исходом | |
| гангренозная | отличается наличием воспалений вокруг высыпаний и длительно незаживающими язвами | |
| геморрагическая | высыпания заполнены кровью | |
| легкая | температура не превышает 38,5 0С; на слизистых сыпь отсутствует; период высыпаний – до 3 дней | |
| среднетяжелая | температура 38,5 — 39 0С; сыпь умеренная; период высыпаний – 4-5 дней | |
| тяжелая | температура превышает 39 0С; обильная сыпь; судороги | |

Таблица 2. Симптомы ветрянки в зависимости от стадии:
| стадия | симптомы |
| инкубационная | визуальных симптомов нет |
| продромальная | симптоматика аналогичная простудному заболеванию |
| стадия высыпаний | на теле появляется сыпь, которая превращается в пузырьки; периодичность появления высыпаний – 1-2 дня; процесс сопровождается зудом, общим недомоганием и повышением температуры |
| засыхание | новые высыпания не появляются, на старых образуется корка; температура снижается; исчезает зуд |
| завершающая стадия | самочувствие улучшается; корки, образовавшиеся на местах высыпаний, отпадают, оставляя пигментные пятна |
Сколько дней держится температура?
При заражении ветрянкой характерно повышение температуры в связи с тем, что иммунная система пытается уничтожить вирус. В течение периода высыпаний температура может достигать 38,5-39 оС, на стадии засыхания спадает до 37-38 оС, а затем полностью нормализуется. При этом температуру, не превышающую 38,5 оС, сбивать не рекомендуется.
Сколько дней длится ветрянка у взрослых?
Как начинается ветрянка у взрослых, так и длится дольше и тяжелее, чем у детей. Активная фаза появления сыпи может протекать 7-10 дней. Период же выздоровления начинается спустя 5 дней после прекращения высыпаний. Таким образом, ветряная оспа протекает в среднем 2 недели.
Возможно ли повторное заражение?
При нормальном течении заболевания в крови вырабатываются антитела и повторное заражение уже невозможно. Однако согласно медицинской статистике, около 3% перенесших ветрянку пациентов, заболевают второй раз. В связи с тем, что вирус ветряной оспы после болезни остается в организме навсегда, вторичное заражение возможно при резком снижении иммунитета.
Также возможен рецидив тогда, когда в первый раз ветрянка прошла в легкой вялотекущей форме. В таком случае при контакте с носителем вируса организм не вырабатывает необходимое количество антител. У взрослых вторичное заражение может проявляться в виде опоясывающего герпеса.
Его отличие от ветрянки состоит в наличии локальных очагов высыпаний. При этом помимо зуда пациент ощущает боли в местах скопления сыпи, которые могут длиться от 3 недель до нескольких месяцев. Опоясывающий лишай, как правило, проходит даже без медикаментозного вмешательства.
Осложнения
Как у взрослых, так и у детей, ветрянка, которая начинается и протекает в тяжелой форме, может вызвать осложнения.
 Воспаление легких
Воспаление легких
К наиболее распространенным из них относят:
- гнойные поражения кожи (при неправильном уходе за высыпаниями во время активной фазы болезни);
- воспаление легких (особо опасно при беременности и наличии ВИЧ);
- конъюнктивит (воспаление глаза);
- энцефалит (поражение головного мозга);
- стоматит (воспаление слизистой рта);
- воспаление почек и печени.
Диагностика
Для установления факта заболевания ветряной оспой врачу в большинстве случаев достаточно анамнеза. При этом специалист выясняет, были ли контакты с зараженными людьми, болел ли пациент ветрянкой ранее, и определяет характер сыпи.
Развернутый анализ крови будет свидетельствовать лишь о воспалительных процессах в организме, поэтому для более точной диагностики производится лабораторный анализ жидкости, взятой из пузырьков высыпания. В случае нетипичной ветряной оспы или невозможности врача поставить корректный диагноз делают анализ крови на антитела. При превышенной концентрации антител ставится соответствующий диагноз.
Лечение ветрянки у взрослых в домашних условиях
Лечение ветряной оспы в домашних условиях предполагает постельный режим, соблюдение особых норм гигиены, принятие лекарственных препаратов и специфическую диету. При этом важна чистота и регулярное проветривание помещения, в котором находится больной, и его одежды.
Чем сбивать температуру при ветрянке? (препараты, народные методы от температуры)
Если температура при ветрянка превышает приемлемую, то принимаются парацетамолосодержащие препараты с обезболивающим эффектом (колдрекс, ибупрофен, нурофен, ибуклин, парацетамол, панадол). Категорически запрещено употреблять средства, содержащие ацетилсалициловую кислоту, так как они могут вызвать нарушение функции почек, печени и желудка.
Также распространено применение народных жаропонижающих методов, таких как:
- обильное питье (потогонные чаи с малиной, лимоном, смородиной);
- прохладные ванны с пищевой солью или марганцовкой;
- обтирания слабым уксусным раствором.
Противовирусные препараты и антибиотики
При ветрянке также принимают противовирусные препараты, а при тяжелом течении болезни – антибиотики. К наиболее часто применяемым препаратам относят ацикловир, фамцикловир, варацикловир и амиксин. Противовирусные лекарства и антибиоткики необходимо употреблять с начала высыпаний не более 7-10 дней.
Иммунокоррекция
Для поддержания и восстановления иммунной системы при ветряной оспе применяется иммунокоррекция. В основном иммунопрепараты используют тогда, когда ветрянка протекает в тяжелой форме и с осложнениями, а также в тех случаях, когда пациент подвержен ВИЧ. Больному вводят внутривенно иммуноглобулины и назначают препараты, содержащие интерферон (виферон, циклоферон).
Средства для наружной обработки
Сыпь при ветряной оспе отличается сильным зудом. В то же время расчесывание пузырьков может вызвать попадание в кожу инфекции.
Для уменьшения негативных эффектов от высыпаний кожа регулярно обрабатывается следующими средствами:
- перекись водорода (3% раствор);
- мазями, снижающими зуд (Псило-бальзам, Фенистил-гель, Деситин, Каламин);
- мазями, содержащими антибиотик (Мупироцин);
- Зеленка или Циндол (в основном для отслеживания новых высыпаний).
Диета
Питание при инфекции предполагает:
- обильное питье;
- небольшие порции;
- 5-6 приемов пищи в сутки;
- при поражении слизистых употребление перемолотой до пастообразного состояния пищи.

Больному ветрянкой разрешается питаться такими продуктами как:
- овощи, зелень и некислые фрукты (повышают иммунитет, улучшают пищеварение, насыщают организм необходимыми витаминами и микроэлементами);
- нежирная рыба, курица и индейка (являются источниками белка и жиров омега-3);
- супы-пюре, супы из круп и каши (способствуют образованию пленки на пораженных участках слизистой рта и уменьшают боли в горле);
- свежевыжатые соки, разбавленные в пропорции 1:1 с водой;
- нежирные молочные и кисломолочные продукты;
- мед;
- хлеб.
Стоит отказаться от кислой, острой и грубой пищи, так как она может повредить слизистую и нарушить заживление высыпаний.
Птицу, рыбу и овощи необходимо отваривать, тушить либо готовить на пару. Необходимо исключить из рациона чрезмерно сладкие, копченые, мучные блюда, алкоголь, крепкий кофе и чай. Из жидкости необходимо отдать предпочтение воде без газа, компотам, разведенным сокам и отварам ромашки, шиповника, которые избавят организм от токсинов.
Народные средства лечения (2-3 рецепта)
Народные целители предлагают для снижения раздражения и дезинфекции кожи при ветрянке использовать отвар ромашки и шалфея. Для этого травы и цветки заливают кипятком, настаивают несколько часов, затем процеживают. Получившийся настой добавляют при ежедневном принятии ванны.
Для того чтобы предотвратить занесение инфекции и поспособствовать подсушиванию сыпи применяют прохладные ванны с небольшим количеством пищевой соли. Такую процедуру благодаря ее безопасности можно проводить каждые 3-4 часа. К тому же прохладная вода обеспечит жаропонижающий эффект.
Среди народных средств популярен также отвар ромашки и тысячелистника. Он обеспечит снятие зуда на длительное время. Важно данный состав применять в расчете на одну водную процедуру, ведь через время он теряет свои лечебные свойства.
Лечение во время беременности
При заражении ветряной оспой во время беременности вероятность инфицирования младенца зависит от сроков:
- в 1-м триместре – 0,4%;
- во 2-м триместре до 20 недели – 0,01%;
- после 20-й недели – 1%.
В случае заражения непосредственно перед родами врачи стараются отсрочить появление младенца хотя бы на несколько дней для того, чтобы у ребенка развился иммунитет. У младенца возможны патологии нервной системы, слизистых и кожных покровов.
Ветрянка у беременной может вызвать выкидыш или преждевременные роды. В связи с тем, что организм будущей мамы ослаблен, ветряная оспа проходит тяжелее.
Во время беременности врачи назначают иммуноглобулин и противовирусные препараты. Для облегчения состояния больной и уменьшения зуда принимают антигистаминные средства, а для снижения температуры – парацетамолосодержащие средства (не более 2 таблеток в сутки). В случае индивидуальной непереносимости жаропонижающих, необходимо применять народные методы.
Прививка от ветрянки взрослому человеку
Тем пациентам, которые ранее не болели ветряной оспой, которые подвержены хроническим заболеваниям, а также тем, кто готовится к пересадке органов, рекомендуется сделать прививку. Стоит также учитывать противопоказания для вакцинации.
При относительных противопоказаниях существуют временные причины и факторы, делающие вакцинацию невозможной. Так, например, пациентам, страдающим от инфекционных или соматических (не связанных с психическим состоянием) заболеваний, делать прививку от ветрянки нельзя. В случае выздоровления вакцинация вполне допустима.
Если у пациента наблюдается индивидуальная непереносимость компонентов препарата, делать прививку категорически запрещено.
Противопоказана вакцинация беременным женщинам, так как компоненты инъекции принесут вред плоду и повлияют на его развитие. Во время планирования зачатия ребенка будущим матерям, которые ранее не перенесли ветряную оспу, делают прививку при условии использования контрацептивов за 2-3 месяца до и после вакцинации.
Наиболее распространены во врачебной практике вакцины Варилрикс и Окавакс. Варилрикс доступен для пациентов старше 13 лет и вводится 2 раза через 6-10 недель. Окавакс используется в экстренных случаях и для лиц, работа которых связана с большим количеством людей.
Остаются ли шрамы на коже?
После ветрянки на местах высыпаний могут оставаться шрамы.
К причинам их появления относят:
- расчесывание воспаленных высыпаний и их повреждение;
- заражение кожи инфекцией;
- неэффективное самолечение;
- слабый иммунитет;
- тяжелые формы атипичной ветрянки;
- раздражение кожи, связанное с соприкосновением с одеждой.

В связи с тем, что обмен веществ и процессы регенерации взрослого человека замедлены, в более зрелом возрасте ветряная оспа чаще оставляет шрамы.
Для их удаления используют различные методы:
- пилинг (способствует регенерации кожных покровов и их сглаживанию);
- коллагеновые инъекции (приподнимают рубцы);
- лазерная коррекция (удаляет огрубевшую кожу);
- хирургическое вмешательство (при шрамах значительных размеров);
- использование натуральных средств (мед, масло-какао, алое, лимонный сок, сандаловое масло и экстракт чайного дерева, витамины С и Е);
- мази и гели (каламин, поксклин, спасатель).
При достаточном уходе оспины исчезают в течение года. Таким образом, ветряная оспа – далеко не детская болезнь, поэтому знания о том, как она начинается и протекает у взрослых, могут в некоторых случаях даже спасти жизнь.
Видео о ветрянке у взрослых
Как лечить ветрянку у взрослых:
Источник