Ветряная оспа заболеваемость 2015
26.06.2015 г.
Инфекционная заболеваемость в Российской Федерации
за январь-май 2015 г.
(по данным формы №1 «Сведения об инфекционных и паразитарных заболеваниях»)
За январь-май 2015 г. по сравнению с аналогичным периодом 2014 г. в Российской Федерации зарегистрировано снижение заболеваемости по следующим нозологическим формам: сальмонеллезные инфекции – на 17,1%, бактериальная дизентерия (шигеллез) – на 15,2%, острый гепатит А – на 45,2%, острый гепатит В – на 6,0%, хронический гепатит В – на 11,5%, острый гепатит С – на 11,5%, хронический гепатит С – на 8,0%, сифилис, впервые выявленный — на 7,6%, гонококковая инфекция – на 23,1%, внебольничные пневмонии – на 6,2%, энтеровирусные инфекции – на 45,0%, из них энтеровирусный менингит – в 3,7 раз, псевдотуберкулез – на 21,0%. острые кишечные инфекции, вызванные неустановленными возбудителями – на 6,8%.
За истекший период зарегистрированы 128 случаев бруцеллеза, 11 случаев трихинеллеза, 2 случая лихорадки Западного Нила, 14 случаев брюшного тифа, 2 случая дифтерии, 1 случай бешенства.
По сравнению с аналогичным периодом 2014 г. отмечается рост заболеваемости геморрагической лихорадкой с почечным синдромом (ГЛПС) – в 2,0 раза, острыми кишечными инфекциями, вызванными возбудителями установленной этиологии – на 8,4%.
На 9,9% увеличилось количество обращений в медицинские организации по поводу присасывания клещей.
Рост заболеваемости ГЛПС обусловлен увеличением количества случаев заболевания этой инфекцией в субъектах Приволжского федерального округа. В январе-мае 2015 года в целом по стране зарегистрировано 2712 случаев, показатель заболеваемости составил 1,86 на 100 тыс. населения (в 2014 году – 1334 и 0,93 соответственно).
Заболеваемость сальмонеллезными инфекциями (кроме брюшного тифа) в январе-мае 2015 г. снизилась на 17,1% и составила 8,61 на 100 тыс. населения против 10,39 за тот же период 2014 г. Высокие показатели заболеваемости (от 12,40 до 25,64 на 100 тыс. населения) зарегистрированы в Ненецком, Ханты-Мансийском, Ямало-Ненецком автономных округах, в Липецкой, Иркутской, Новосибирской, Томской, Амурской, Оренбургской, Кемеровской, Калининградской областях, республиках Коми, Мордовия, Саха.
В январе-мае 2015 г. по сравнению с аналогичным периодом 2014г. отмечено снижение заболеваемости инфекциями, управляемыми средствами специфической иммунопрофилактики (краснухой, корью, коклюшем, эпидемическим паротитом).
Заболеваемость корью за январь-май 2015 г. по сравнению с тем же периодом 2014 г. снизилась в 5,9 раза и составила 0,46 на 100 тыс. населения (2014 г. – 2,75). Зарегистрировано 678 случаев кори в 44 субъектах Российской Федерации.
В январе-мае 2015 г. зарегистрировано 13 случаев краснухи, в том числе среди детей до 14 лет – 1 случай (в 2014 году — 34 и 6 соответственно).
Заболеваемость коклюшем в январе-мае 2015 г. снизилась на 4,3% и составила 1,37 на 100 тыс. населения против 1,44 за аналогичный период 2014 года. Зарегистрировано 2003 случай заболевания коклюшем, в том числе у детей до 17 лет – 1934 случаев (в 2014 году – 2055 и 1983 случаев соответственно).
Заболеваемость ветряной оспой в январе-мае 2015 г. уменьшилась на 20,3% и составила 329,57 на 100 тыс. населения по сравнению с аналогичным периодом 2014 г. (413,72 на 100 тыс. населения соответственно). Наиболее высокая заболеваемость зарегистрирована в Республиках Калмыкия, Марий Эл, Хакасия, Ненецком автономном округе, Белгородской, Нижегородской, Тверской и Тульской областях.
За истекший период 2015 г. зарегистрировано снижение заболеваемости энтеровирусными инфекциями (ЭВИ) на 45,0%, в том числе энтеровирусным менингитом (ЭВМ) – в 3,7 раза. Зарегистрировано 343 случая заболевания ЭВИ, из них ЭВМ заболели 66 человек (в 2014 году — 612 и 240 соответственно). Показатель заболеваемости ЭВИ за январь-май 2015 г. составил 0,24 на 100 тыс. населения, ЭВМ – 0,05.
Заболеваемость острым гепатитом А уменьшилась на 45,2%, и составила 1,95 на 100 тыс. населения против 3,56 в январе-мае 2014 г. Случаи заболевания острым гепатитом А зарегистрированы в 78 субъектах Российской Федерации. Высокие уровни заболеваемости (4,8 – 37,3 на 100 тыс. населения) отмечены в Ненецком автономном округе, республиках Дагестан, Хакасия и Коми, Самарской, Челябинской и Ульяновской областях.
За январь-май 2015 г. зарегистрировано на 6,2% меньше внебольничных пневмоний, чем в прошлом году. Показатель заболеваемости составил 166,48 на 100 тыс. населения против 177,44 в 2014 году. Наиболее высокие показатели заболеваемости (264,5 – 421,4 на 100 тыс. населения) зарегистрированы в Забайкальском и Приморском, Красноярском краях, Кировской, Архангельской, Иркутской областях, республиках Бурятия и Алтай, Чукотском автономном округе.
По сравнению с 2014 г. на 2,9% снизилась заболеваемость впервые выявленными активными формами туберкулеза. Показатель заболеваемости на 100 тыс. населения составил 22,54 против 23,21 за январь-май 2014 г.
За истекший период 2015 г. в Российской Федерации зарегистрировано 18 случаев впервые выявленной малярии (2014 г. – 23).
«Сведения об инфекционных и паразитарных заболеваниях за январь-май 2015г.»
Источник
Ветряная оспа (ВО) на протяжении многих лет остается актуальной проблемой инфекционной патологии у детей, несмотря на некоторое снижение показателей заболеваемости. В статье представлены анализ заболеваемости ВО среди взрослых и детей в 2007–2015 гг.; основные принципы диагностики тяжелых форм ВО; клинический анализ неблагоприятных исходов этой инфекции у детей Московской области, развитие которых служит основанием для вакцинации пациентов из особых групп. Приведены результаты вакцинации против ВО в шести районах Московской области, а также у иммунокомпрометированных пациентов.
Внастоящее время актуальность ветряной оспы (ВО) обусловлена ее широкой распространенностью, высокими показателями заболеваемости, риском развития тяжелых форм и осложнений, приводящих к летальным исходам. ВО остается одним из самых массовых заболеваний, и в течение последнего десятилетия на ее долю приходится 20–25% всех зарегистрированных случаев инфекционных болезней (без гриппа и ОРВИ). В рейтинговой оценке инфекционных болезней по величине экономического ущерба (без туберкулеза и ВИЧ-инфекции) она занимает третье место в связи с высоким уровнем заболеваемости [1, 2].
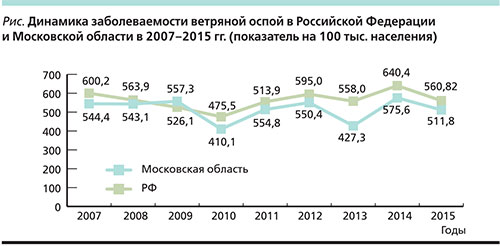
В России в 2015 г. зарегистрировано 819 299 случаев ВО, показатель заболеваемости составил 560,82 на 100 тыс. населения. В 55 субъектах Российской Федерации показатели заболеваемости превышали среднефедеративный уровень, из них в пяти они составили от 903,4 до 1532,4 на 100 тыс. населения. При этом следует отметить, что 24,2% всех случаев ВО зарегистрировано в шести субъектах РФ: в Москве и Санкт-Петербурге, а также в Московской, Свердловской, Нижегородской и Челябинской областях.
К наиболее подверженным заболеванию категориям населения относятся дети, посещающие детские учреждения. Среди заболевших ВО в 2015 г. 94% пришлось на детское население, причем 55,7% случаев заболеваний зарегистрировано в возрастной группе от 3 до 6 лет [1].
При оценке иммуноструктуры населения к возбудителю ВО в Москве установлено наличие значительного числа серонегативных лиц среди взрослых детородного возраста (20–29 лет) – 11,29±5,52%, что свидетельствует о риске возникновения врожденных форм этой инфекции и объективно подтверждает наблюдаемую в последние годы тенденцию роста заболеваемости ВО среди взрослого населения. Кроме того, наметилась тенденция роста заболеваемости детей в возрасте до года. За 2005–2012 гг. их удельный вес среди заболевших увеличился от 0,85 до 1,65%, что косвенно свидетельствует о недостаточном уровне пассивно приобретенных материнских антител к вирусу ВО у новорожденных [3].
На протяжении многолетнего периода наблюдения (с 2007 по 2015 г.) за состоянием заболеваемости ВО в Московской области динамика ее показателей повторяет таковую по РФ [2], однако они были ниже среднефедеративного уровня, за исключением 2009 г., в котором показатель заболеваемости там составил 557,3 на 100 тыс. населения (526,1 – в РФ). Подъем заболеваемости ВО отмечен в 2011 и 2012 гг., причем без существенных отличий как в Московской области, так и в РФ в целом (см. рисунок).
В Московской области за 2007–2009 гг. имел место ежегодный рост показателей заболеваемости ВО среди детей: 3699,9–3712,1–3823,8 на 100 тыс. детского населения. Регистрировалась как спорадическая, так и вспышечная заболеваемость. В 2009 г. оценка состояния по заболеваемости ВО в Московской области была признана неблагоприятной.
Эпидемическому процессу при ВО свойственна многолетняя цикличность с наличием как больших, так и малых эпидемических циклов. В 2015 г. заболеваемость находилась в фазе снижения малого цикла, начавшегося в 2013 г. [1]. Показатели заболеваемости ВО среди населения Московской области в 2015 г. составили 511,8 на 100 тыс. населения и были ниже среднефедеративного уровня. Снижение уровня заболеваемости отмечено и у детей до 14 лет: 2980,9 против 3438,5 в 2014 г. на 100 тыс. детского населения. Среди детей до года было зарегистрировано 938 случаев ВО против 1069 в 2014 г.
На основании накопленного опы-та организационно-методической и лечебно-консультативной работы в Московской области акцентируем внимание практикующих врачей на ключевых моментах своевременной диагностики тяжелых форм и неблагоприятного течения ВО, на группах риска и профилактике этой инфекции.

Ключевые моменты диагностики тяжелой формы ВО
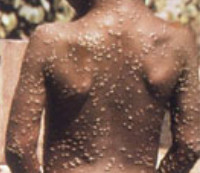
Хотя для большинства больных ВО служит заболеванием с благоприятным течением, иногда она может протекать тяжело, с развитием летальных исходов, особенно у иммунокомпрометированных пациентов [4]. Для тяжелой формы заболевания характерны гипертермия, выраженная интоксикация. Еще одним критерием диагностики тяжелой формы является характер ветряночных элементов. Они обильные, крупные, с локализацией на коже, волосистой части головы, ладонях, стопах, слизистых оболочках полости рта и мочеполового тракта, конъюнктиве глаз. Возможно развитие судорожного синдрома и менингоэнцефалических реакций.
Большую опасность представляет генерализованная ВО с поражением висцеральных органов, а также геморрагическая форма этой инфекции, при которой везикулы пропитываются кровянистым содержимым. Нередко возникают кровотечения и кровоизлияния в кожу и слизистые оболочки, во внутренние органы. Прогноз при этих формах ВО часто неблагоприятный, с развитием летального исхода.
В 16,1–43% случаев при ВО развиваются неспецифические осложнения, обусловленные наслоением вторичной бактериальной флоры (пневмония – 22%), а также неврологические осложнения (22%) [5–8]. В связи с нейротропностью вируса ВО для этой инфекции типичны поражение нервной системы с развитием острого церебеллита (до 18%) и церебральной формы энцефалита, а также поражение периферической нервной системы в виде полиневропатий [9].
Нами проведен ретроспективный сравнительный анализ клинических проявлений тяжелой формы ВО, диагностированной в Московской области за 2008–2015 гг. у 11 детей в возрасте от 7 месяцев до 12 лет. В большинстве (8) случаев отмечен их контакт с больным ВО.
Преморбидный фон у всех детей был отягощенным, включившим тяжелые отягощающие факторы или их сочетание: ВИЧ-инфекция (4), органическое поражение ЦНС (6), онкологическое заболевание (1), гипотрофия (3), врожденный порок сердца (1), частые инфекции респираторного тракта в анамнезе (3).
Заболевание начиналось остро, с повышения температуры тела, признаков интоксикации, появления ветряночных элементов. Период появления новых элементов составлял от нескольких дней до 13 суток. При этом сыпь была обильной, с локализацией на коже, слизистых оболочках, поверхности ладоней и стоп. Геморрагический синдром у пяти детей развился на 2–3-й день от начала заболевания, у одного – на 6-е сутки в виде петехий, кровоизлияний в кожу и слизистую оболочку неба, кровянистого содержимого везикул и наличия вокруг них геморрагического «венчика». О генерализации процесса свидетельствовало увеличение размеров печени и селезенки.
Неблагоприятное течение ВО отмечено у всех больных. Неврологические осложнения развились у двух пациентов в виде энцефалита: мозжечковая форма (церебеллит) у ребенка 11 месяцев на 7-й день и церебральная форма на 10-й день болезни у ребенка 6 лет. Бактериальные осложнения выявлены у 7 детей: пиодермия, стоматит, ангина, флегмона, пневмония.
В большинстве (6) случаев заболевание ВО закончилось летальным исходом на 4–14-й день от начала заболевания с развитием полиорганной недостаточности (5), ДВС-синдрома (4), отека головного мозга (4).
Данные литературы и собственный практический опыт свидетельствуют, что тяжелые, генерализованные и осложненные формы инфекции регистрируются главным образом у иммунокомпрометированных больных пациентов с тяжелыми фоновыми заболеваниями. На фоне современных показателей заболеваемости ВО риск инфицирования этих детей высок. Оптимальным средством предотвращения летальных исходов является вакцинопрофилактика.
Вакцинопрофилактика
Одним из решений актуальных проблем ВО является вакцинопрофилактика. В настоящее время в категорию инфекций, управляемых вакцинопрофилактикой, переходят заболевания, вызванные вирусом Varicella Zoster. С целью активной специфической профилактики ВО оспы используют живую аттенуированную варицеллозостерную вакцину. Для производства вакцины применяют живой аттенуированный вирус Varicella Zoster (штамм Oka).
В США вакцинация против ВО включена в Календарь профилактических прививок. В результате проводимой вакцинации выявлено значительное (на 84,6%) снижение среднегодовой заболеваемости этой инфекцией – 25,5/100 тыс. в 2005–2006 гг. против 3,9/100 тыс. за 2013–2014 гг. Это снижение наблюдалось во всех возрастных группах с преобладанием у детей от 5 до 14 лет [10]. В течение 12 лет от начала вакцинации среднегодовой показатель смертности от ВО снизился в США на 88% во всех возрастных группах, с 0,41/1млн в 1990–1994 гг. до 0,05/1млн в 2005–2007 гг., но преимущественно среди детей и молодых лиц до 20 лет (на 97%) и взрослых моложе 50 лет (на 96%) [11].
Большое значение вакцинация против ВО имеет для защиты пациентов групп риска по развитию тяжелых форм этой инфекции, в т.ч. с онкогематологическими заболеваниями, с трансплантированными органами [12, 13].
В РФ зарегистрированы и разрешены к использованию две вакцины зарубежного производства. Вакцина против ВО предназначена для плановой и экстренной иммунизации детей старше 12 месяцев и взрослых. В соответствии с приложением 2 к Приказу МЗ России № 125н от 21.03.2014 с 2014 г. вакцинация против ВО по эпидемическим показаниям включена в Национальный календарь профилактических прививок. К категориям граждан, подлежащих вакцинации против ВО, относятся дети и взрослые групп риска, ранее не привитые и не болевшие ВО, включая лиц, подлежащих призыву на военную службу [14]. Экстренная профилактика проводится в течение первых 96 часов (предпочтительно в течение первых 72 часов) лицам, не болевшим ВО и не привитым ранее, находившимся в тесном контакте с больным ВО, по одной дозе, однократно. В инструкции по применению вакцины предусматривается плановая вакцинация, которая проводится в первую очередь лицам, отнесенным к группам высокого риска, не болевшим ВО и не привитым ранее, по одной дозе вакцины двукратно, подкожно. Рекомендуемый минимальный интервал между прививками должен составлять 6 недель.
Вакцинация против ВО введена в региональные календари профилактических прививок в Москве и Свердловской области. На фоне некоторого роста показателей заболеваемости ВО в РФ в этих регионах отмечена тенденция к их снижению. В 2015 г. в субъектах РФ вакцинировано против ВО 32 112 детей (41 663 – в 2014 г.), что на данном этапе не оказывает значимого влияния на эпидемический процесс [1].
В Московской области вакцинировались против ВО пациенты групп риска развития тяжелых форм и летальных исходов в шести муниципальных образованиях. Нами проведен анализ результатов этого мероприятия. Всего вакцинировано 237 детей в возрасте от года до 14 лет (до 6 лет – 116, от 6 до 14 лет – 118, старше 14 лет – 3 детей), преимущественно из организованных коллективов (64%), и 8 взрослых от 18 до 36 лет. Из закрытых детских коллективов были привиты 33 ребенка, 13 их них – дети с тяжелой сопутствующей патологией: ВИЧ-инфекция, органические поражения ЦНС. Дети с ВИЧ-инфекцией прививались в период клинико-лабораторной ремиссии с предварительным исследованием иммунного статуса. Поствакцинальный период у всех привитых детей протекал гладко. Реакций на вакцинацию зарегистрировано не было. У двух вакцинированных детей из детских дошкольных учреждений, находившихся впоследствии в контакте с заболевшими, была зарегистрирована ВО на основании клинических данных. Заболевание протекало в легкой форме, без повышения температуры тела, с единичными высыпаниями на кожных покровах. За период наблюдения у детей из закрытых детских коллективов случаев ВО отмечено не было.
Мировой опыт, а также представленные собственные данные служат основанием для более широкого применения вакцинации против ВО, что особенно важно для пациентов с иммунодефицитами различной этиологии.
Профилактические мероприятия в очаге ВО
Важным моментом при проведении противоэпидемических мероприятий в очаге ВО для защиты пациентов из групп риска помимо специфической вакцинопрофилактики остается экстренная профилактика путем пассивной иммунизации. С этой целью используется гипериммунный иммуноглобулин к вирусу Varicella Zoster, в качестве альтернативы – стандартные внутривенные иммуноглобулины. Введение этих препаратов должно быть осуществлено не позднее чем через 96 часов (лучше 48 часов) после контакта с больным ВО.
При вероятном инфицировании вирусом Varicella Zoster иммуноглобулин вводят следующим лицам: детям с иммунодефицитами, в т.ч. получающим глюкокортикостероиды, без данных о перенесенной ВО в анамнезе; беременным, не имеющим в анамнезе сведений о перенесенной ВО и антител к вирусу Varicella Zoster в сыворотке крови; новорожденным, матери которых заболели ВО в промежуток 5 дней до и 2 дня после родов; недоношенным (менее 28 недель гестации) либо имеющим массу тела менее 1 кг; прочим недоношенным в отсутствие у матери данных о перенесенной ВО и антител к вирусу Varicella Zoster в сыворотке крови [15].
Заключение
На фоне повсеместного распространения ВО, повышенных показателей заболеваемости как в Российской Федерации в целом, так и в Московской области в частности сохраняется высокий риск инфицирования детей с отягощенным преморбидным состоянием, новорожденных и беременных с развитием тяжелых форм инфекции и неблагоприятных исходов.
Для решения актуальных проблем ВО с учетом опыта Российской Федерации и других стран принципиальное значение имеют вакцинопрофилактика ВО, своевременная диагностика тяжелых и осложненных форм болезни и правильная организация противоэпидемических мероприятий в очагах этой инфекции.
1. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2015 году. Государственный доклад. М., 2016. С. 98–139.
2. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2013 году. Государственный доклад. М., 2014. С. 88–122.
3. Ермоленко М.В. Серологический мониторинг в системе эпидемиологического надзора за ветряной оспой. Автореферат диссертации на соискание ученой степени кандидата медицинских наук. М., 2014. 26 с.
4. Hobbelen P.H., Stowe J., Amirthalingam G., Miller L., Van Hoek A.J. The burden of hospitalization for varicella and herpes zoster in England from 2004 to 2013. J. Infect. 2016;73(3):241–53.
5. Краснова Е.И., Гайнц О.В., Гаврилова Н.И., Куимова И.В., Васюнин А.В. Геморрагическая форма ветряной оспы у детей: исходы и возможности профилактики. Эпидемио-логия и вакцинопрофилактика. 2012;3(64):31–5.
6. Мартынова Г.П., Кутищева И.А., Богвилене Я.А., Соловьева И.А., Бойцова Е.Б., Карасев А.В., Евреимова С.В., Алыева Л.П. Ветряная оспа у детей. Сборник аннотированных докладов VII Всероссийской научно-практической конференции «Инфекционные аспекты соматической патологии у детей». М., 2014. С. 108–15.
7. Bozzola E., Bozzola M., Villani A. Varicella Complications in Unvaccinated Children and Delay in Hospital Admission. Pediatr. Infect. Dis. J. 2016;35(10):1163–64.
8. Rafila A., Pitigoi D., Arama A., Stanescu A., Buicu F. The clinical and epidemiological evolution of varicella in Romania during 2004 and 2013. J. Med. Life. 2015;8(1):16–20.
9. Скрипченко Е.Ю., Скрипченко Н.В., Железникова Г.Ф., Иванова Г.П., Иванова М.В., Пульман Н.Ф. Лечение детей с неврологическими осложнениями ветряной оспы. Лечение и профилактика. 2013;4(8):35–42.
10. López A., Zhang J., Marín M. Epidemiology of varicella during the 2-dose varicella vaccination program – United States, 2005-2014. MMWR. 2016;65:902–5.
11. Marin M., Zhang J.X., Seward J.F. Near elimination of varicella deaths in the US after implementation of the vaccination program. Pediatrics. 2011;128(2):214–20.
12. Smedegaard L.M., Poulsen A., Kristensen I.A., Rosthøj S., Schmiegelow K., Nygaard U. Varicella Vaccination of Children With Leukemia Without Interruption of Maintenance Therapy: A Danish Experience. Pediatr. Infect. Dis. J. 2016;35(11):e348–52.
13. Kawano Y., Suzuki M., Kawada J. Effectiveness and safety of immunization with live-attenuated and inactivated vaccines for pediatric liver transplantation recipients. Vaccine. 2015;33(12):1440–45.
14. Приказ МЗ России № 125н от 21 марта 2014 года. Приложение 2. Календарь профилактических прививок по эпидемическим показаниям.
15. Ветряная оспа у детей: руководство для врачей / Под ред. Н.В. Скрипченко. СПб., 2015.
Автор для связи: Е.Е. Целипанова – к.м.н., ведущий научный сотрудник ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», Москва; e-mail: elena-tselip@yandex.ru
Источник