Варикозное расширение вен подвздошных
25 января 201818186 тыс.
Из всех известных видов сосудистой патологии наиболее распространенным является варикозное расширение вен. Обратим внимание на заголовок статьи: в данном материале рассматривается наиболее частая, – в свою очередь, – локализация «варикоза», а именно расширение вен на ногах. Прочие варианты встречаются сравнительно реже, однако в поле зрения профильных и смежных специалистов также попадают постоянно; таковы, например, расширения вен пищевода, семенного канатика, малого таза и пр. Иными словами, ассоциировать термин «варикозное расширение» только и исключительно с нижними конечностями, что практикуется в обыденной речи, было бы неверным. Впрочем, и в профессиональной среде до сих пор наблюдается определенная терминологическая разноголосица: в одних источниках употребляется не вполне корректное сокращение «варикоз», в других «варикозное расширение» отделяется от «варикозной болезни», и т.д. Во избежание разночтений, статья озаглавлена так, как формулируется нозологический диагноз в МКБ‑10 (шифр I83).
Варикозное расширение вен нижних конечностей – весьма неприятное полисимптомное заболевание, сопровождаемое заметными внешними проявлениями. Косметический дефект на ногах обычно с годами прогрессирует, и многих больных (в первую очередь, женского пола) это беспокоит куда больше, чем собственно гемодинамические нарушения и органические изменения венозных стенок. Такие пациенты или, вернее, пациентки склонны прибегать к самым разным внемедицинским способам и методам «устранения варикоза», в лучшем случае безвредным, а иногда и существенно усугубляющим ситуацию. Между тем нелеченные, запущенные формы венозной патологии чреваты самыми тяжелыми последствиями, и при первых симптомах (см. ниже) обратиться к врачу следует по возможности скорее: как и абсолютное большинство других заболеваний, варикозное расширение вен значительно лучше поддается лечению на начальных стадиях.
Возвращаясь к вопросу о распространенности, следует отметить широкий разброс публикуемых эпидемиологических оценок. Отчасти это обусловлено региональными отличиями и возрастными тенденциями (чем старше обследуемая выборка, тем больше в ней доля клинически значимых случаев), отчасти разницей диагностических подходов, но главной причиной статистической неоднозначности является, по-видимому, сам дизайн проводимых исследований: в одних случаях анализируется, например, отчетная медицинская документация (в которой отражается, по сути, не распространенность, а частота обращений за помощью с данным заболеванием), в других – специально обследуются те или иные категории населения, в ходе чего регистрируются характерные симптомы и затем оценивается реальная частота их встречаемости в общей популяции. Даже если отбросить экстремальные оценки, ситуация с варикозным расширением вен нижних конечностей по Российской Федерации оказывается весьма удручающей: в той или иной степени страдают, как минимум, 55-65% женщин и 15-25% мужчин зрелого возраста. Столь глубокая диспропорция между полами обусловлена анатомическими и гормональными различиями, а также репродуктивной функцией женщины (беременность, роды), что во многих случаях становится прямой предпосылкой развития венозных нарушений.
Не может не тревожить тенденция к «омоложению» такого рода патологии: средним возрастом начала болезни большинство источников называет интервал от 20 до 30 лет, однако год от года учащаются случаи варикозного расширения вен на ногах у школьников, в том числе у юношей: сказываются нарастающие изменения в образе жизни (снижение физической активности) и рационе питания (фастфуд, чипсы, шипучие напитки и другие малосъедобные субстанции).
Причины
Прежде всего следует отметить, что в отношении артерий варикозное расширение не диагностируется: это «проклятие» лежит на венах. Артерии, конечно, тоже уязвимы и предрасположены к различным патологическим изменениям, но в этом случае чаще наблюдаются аневризмы (локальные выбухания), атеросклероз, разного рода облитерации (сужения просвета), тромбоэмболии (закупорки) и т.п. В сравнении с артериальными, венозные стенки менее прочны и эластичны, менее устойчивы к деформациям растяжения под нагрузкой или внутренним давлением; они легче истончаются и становятся частично проницаемыми, вследствие чего может начаться т.н. выпот, – просачивание крови или отдельных ее фракций сквозь венозную стенку. Тот факт, что варикозное расширение вен чаще всего наблюдается в нижних конечностях, многие исследователи считают одним из побочных эффектов эволюционного перехода к прямохождению (другой тяжелой «данью», которую человечество платит за высвобождение рук, является патология позвоночного столба). Вся масса тела опирается именно на ноги, что создает аномально высокую нагрузку на суставы и систему кровообращения. Достоверно известно, что варикозом люди страдали уже в глубокой древности; тогда доминирующей причиной была, по-видимому, постоянная переноска тяжестей. Этот фактор актуален и сегодня (некоторые виды спорта и трудовой деятельности), однако по мере развития цивилизации, особенно в последние сто-двести лет, нагрузки многократно возросли с появлением «сидячих» и «стоячих» профессий: любые застойные явления для вен губительны. К прямым факторам риска относятся ожирение, дефицит растительной пищи в рационе, травмы (в том числе хирургические, напр., последствия ортопедической операции), врожденные сосудистые аномалии, наследственная предрасположенность, возраст и пол (см. выше). К тяжелым изменениям в венозной системе ног приводит тромбоз глубоких вен и сопутствующее ему воспаление (тромбофлебит); так, в качестве отдельной формы варикозного расширения в западной литературе рассматривается посттромбофлебитический синдром. Большую группу провоцирующих факторов составляют заболевания и состояния, обусловливающее повышенное внутрибрюшное давление: склонность к запорам, хронический кашель и т.п.; в таких случаях варикозное расширение обнаруживается, как правило, не только в конечностях.
Отдельно следует сказать о табакокурении, которое с полным правом называют «убийцей вен». Связь настолько очевидна и тесна, что многие специалисты решительно ставят условие полного отказа от курения, прежде чем начинать какое-либо лечение. Об этических аспектах такой врачебной позиции можно спорить (в последнее время даже появился демагогический термин «шовинизм некурящих»), но в том, что при несоблюдении этого условия лечение автоматически становится бессмысленным и бесполезным, можно не сомневаться. Заядлый курильщик, требующий в этом случае реализации права на медицинскую помощь, подобен наркоману, который рассчитывает на устранение зависимости и абстинентного синдрома, но собирается и дальше принимать наркотики.
На органическом, анатомическом уровне главной причиной варикозного расширения выступает несостоятельность венозных клапанов, которые должны исключать рефлюкс (ток крови в направлении, противоположном нормальному, что создает избыточное давление в венах). Собственно, с изучения причин и механизмов развития венозно-клапанной дисфункции, с разработки первых методик ее хирургической коррекции в конце ХIХ века и начиналась современная флебология как медицинская наука о болезнях вен, способах их лечения и профилактики.
В целом же, приходится признать, что обилие описанных выше причин, – значимость каждой из которых неоднократно и достоверно подтверждена широкомасштабными исследованиями, – до сих пор не образует единой системы. Так, при практически равных условиях, при совершенно одинаковой, казалось бы, комбинации факторов риска, – у одного человека варикозное расширение вен нижних конечностей развивается и быстро прогрессирует, а у другого вены десятилетиями остаются интактными. Это говорит о том, что на сегодняшний день этиопатогенез до конца не прояснен, и любая, даже самая эффективная из современных терапевтических стратегий остается, по сути, паллиативной. Впрочем, флебология сегодня развивается чрезвычайно динамично, и «недостающие звенья» в наших знаниях о варикозе будут, по всей вероятности, идентифицированы и изучены в обозримом будущем.
Симптоматика
Зачастую предвестниками или первыми симптомами нарушений венозного кровообращения выступают т.н. телеангиэктазии – подкожные звездочки или сеточки из расширенных и ставших видимыми мелких кровеносных сосудов. Затем на икрах формируются выбухающие узлы, извилистые или располагающиеся гроздьями. Ноги при варикозном расширении вен отекают и устают, многие больные жалуются на частые мучительные судороги в ногах (в т.ч. по ночам), ощущения зуда, жара, ползающих «мурашек» и т.п. В отсутствие лечения варикозное расширение может осложниться острым тромбофлебитом и перфорацией узлов (иногда достаточно малейшего механического воздействия, чтобы растянутая и истонченная стенка вены прорвалась); кровотечение в этом случае может быть очень сильным и привести к массивной кровопотере.
Диагностика
Опытный флеболог распознает варикозное расширение вен с первого беглого взгляда. Однако дополнительное обследование, конечно, столь же необходимо, как и сбор подробного анамнеза и жалоб. Существует ряд специальных функциональных проб (Троянова-Тренделенбурга, Тальмана, Шейниса, Пратта и др.). Из инструментальных методов наибольшее значение имеет рентген-контрастная ангиография и УЗИ в режиме дуплексного допплеровского сканирования.
Лечение
В предыдущие десятилетия специальность «флебология» обычно трактовалась как синоним сосудистой хирургии. Тем самым неявно подразумевалось, что нехирургического лечения венозной патологии быть не может. Однако к настоящему времени ситуация изменилась кардинально, причем основные сдвиги касаются последних 15-20 лет. Курс на применение, – везде, где это возможно и показано, – высокотехнологичных мало- и микроинвазивных методов выдерживается во всех хирургических специализациях, и лечение варикозного расширения вен на ногах сегодня вовсе не обязательно предполагает «большую» операцию. Как правило, терапия носит комплексный характер и начинается с консервативных мероприятий – по показаниям назначают препараты-венотоники, антикоагулянты и антиагреганты, противовоспалительные средства. Применять эластичный бинт или компрессионный трикотаж можно только после консультации с врачом (в частности, должна быть подробно разъяснена техника бинтования – начиная от пальцев, с обязательным захватом пятки и постепенным ослаблением компрессии ближе к колену). Эффективны лечебная физкультура, водные процедуры, диета (также необходимо нормализовать массу тела), гирудотерапия.
Однако варикозное расширение вен все же остается хирургическим заболеванием, т.е. радикального эффекта можно достичь только операцией. Существует множество конкретных методик флебэктомии – удаления вены, остаточная функциональная состоятельность которой не достигает 10% от нормы. Вместе с тем, все большее распространение получают упомянутые выше малоинвазивные методы, которые имеют ряд преимуществ (меньшая травматичность, возможность амбулаторного лечения «одним днем», отсутствие рубцовых косметических дефектов и т.д.). К наиболее перспективным и эффективным из таких методов относятся склеротерапия (искусственная облитерация, «склеивание» венозных стенок специальным раствором, который вводится микроиглами), лазерная терапия (в т.ч. внутривенная), радиочастотная абляция (в вену вводится тонкий зонд, по мере постепенного извлечения которого стенки «запаиваются»).
Следует понимать, что эффективность любого лечения в данном случае напрямую зависит от того, на какой стадии пациент обращается за помощью. Совершенно не обязательно доводить дело до «большой» хирургии: варикозное расширение вен нижних конечностей сегодня излечивается полностью, однако «само» это заболевание не проходит.
Источник
Механизм развития варикозного расширения вен
Пусковым механизмом в развитии варикозной болезни считается нарушение нормальной работы венозных клапанов с возникновением обратного тока (рефлюкса) крови. На клеточном уровне это связано с нарушением физиологического равновесия между мышечными клетками, коллагеном и эластичными волокнами венозной стенки.
На начальном этапе, при наличии генетических факторов риска и провоцирующих обстоятельств (например, длительное нахождение в положении стоя) возникает замедление тока венозной крови. При этом изменяется так называемый shear-stress параметр, представляющий собой совокупность показателей движения крови по сосуду, на который реагирует эндотелий. Эндотелиальные клетки реагируют на эти изменения и запускают механизм, известный под названием «лейкоцитарный роллинг».
В силу ещё недостаточно изученных взаимодействий к эндотелию устремляются лейкоциты и «катаются» по его поверхности. Если провоцирующий фактор действует длительное время, то лейкоциты прочно фиксируются к эндотелиальным клеткам, активируя тем самым процесс воспаления. Этот процесс воспаления распространяется по венозному руслу нижних конечностей, вызывая и сочетаясь с дисфункцией эндотелиальных клеток, а затем и поражением венозной стенки на всю толщину. Особенно быстро этот процесс протекает в венозных клапанах, которые подвержены постоянным механическим нагрузкам.
Как правило, первыми поражаются клапаны, подверженные максимальной механической нагрузке. В этом случае патологический сброс крови происходит через устье большой и малой подкожных вен, иногда — через крупные перфорантные вены. Избыточный объем крови, возникающий в поверхностных венах, постепенно приводит к перерастяжению венозной стенки. Нарастает общий объем крови, содержащийся в поверхностном венозном русле нижних конечностей.
Теперь во время работы мышечной венозной помпы часть крови сбрасывается через несостоятельные перфорантные вены в подкожную сеть. Появляется так называемый «горизонтальный» рефлюкс. Это приводит к снижению фракции выброса при «систоле» мышечной венозной помпы и появлению дополнительного объёма в поверхностном русле. С этого момента работа мышечной венозной помпы утрачивает свою эффективность.
Возникает динамическая венозная гипертензия — при ходьбе давление в венозной системе перестает снижаться до цифр, необходимых для обеспечения нормальной перфузии крови через ткани. Возникает хроническая венозная недостаточность. Вначале появляются отёки, затем вместе с жидкостью в подкожную клетчатку проникают форменные элементы крови (эритроциты, лейкоциты).
Часто распространённые причины
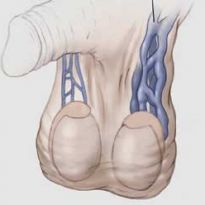
Прежде всего, обратите внимание на рис. 1, на нем вы увидите венозную систему человека. Венозная кровь, от периферических тканей и органов движется к сердцу по венам. Если у человека где-то возникло локальное расширение вен, значит на пути движения крови к сердцу возникла «плотина», т.е. пережатие вен. И эту плотину нужно искать выше (ближе к сердцу) места вздутия вены.
Больше всего нас интересует нижняя полая вена, и подвздошные вены, которые находятся в основном в области живота. Именно там, обычно и образуется «плотина».
1. Болезни печени, которые сопровождаются ее увеличением и (или) поворотом. На рис. 2 показана часть нижней полой вены, которая прилегает к задней поверхности печени, как видите, на этом участке вену окружает связка Lig v.cavae inferioris. Именно эта связка и выполняет функцию ножниц, которые при неправильном положении печени передавливают нижнюю полую вену. Смотреть рис. 3
Рисунок 2
Рисунок 3
2. Спазм грудобрюшной диафрагмы (рис. 4). Тут все просто. Нижняя полая вена зажимается в соответствующем отверстии диафрагмы в результате спазма, который в свою очередь может возникнуть из-за эмоциональных стрессов или мышечных дисбалансов.
Рисунок 4. Диафрагма (вид сверху): 1 аорта; 2 поперечная остистая мышца; 3 мышца, выпрямляющая позвоночник; 4 широчайшая мышца спины; 5 передняя зубчатая мышца; 6 сухожильный центр; 7 наружная косая мышца живота; 8 прямая мышца живота; 9 грудинная часть диафрагмы; 10 реберная часть диафрагмы; 11 поясничная часть диафрагмы; 12 нижняя полая вена; 13 трапециевидная мышца; 14 пищевод.
3. Зажатие подвздошных вен в результате возникновения спаек после операций. Это могут быть операции по удалению аппендикса, операции на яичниках, матке и т.д.
4. Нарушение функции и расположения толстого или тонкого кишечника. Особенно часто бывает зажатие левой подвздошной вены в результате дисфункции в сигмовидной кишке и левой почке. Брыжейка сигмовидной кишки сдавливает левую подвздошную вену и возникает варикоз в левой ноге.
5. Опускание внутренних органов в результате ослабления тазовой диафрагмы. Это часто бывает у женщин после родов. В этом случае полезным будет упражнение по тренировке ЛК мышцы.
Есть также некоторые другие причины, но они менее значительны или встречаются реже. Поэтому я их не буду описывать.
Из 100 больных человек, прочитавших эту статью, в лучшем случае один сможет вылечить варикоз собственными силами. Что удивительно, из 100 читателей 99, подумают что он и есть тот самый 1 из 100. И именно у него все получится. Причиной тому низкая самокритичность людей. Хотите лечить самостоятельно варикоз – занимайтесь йогой, выполняйте упражнения и рекомендации, измените образ жизни! Если у вас варикоз и при этом висит пузо (избыточный вес) не имеет никакого смысла браться за лечение до тех пор, пока не приведете в норму вес.
Этиология заболевания у женщин
Для развития тромбоза необходимо присутствие трех основных провоцирующих факторов:
- уменьшение скорости кровотока;
- гиперкоагуляция или повышение свертываемости крови;
- патологические изменения стенки сосуда.
Активацию свертываемости крови вызывают аутоиммунные и онкологические заболевания, прием оральных контрацептивов, беременность. Кроме основных причин существует множество предпосылок, способствующих запуску механизма формирования тромбов:
- пожилой возраст;
- проведение хирургических операций;
- ожирение;
- инфекционные заболевания;
- продолжительная неподвижность – сидячая работа или постельный режим;
- опухоли в области малого таза;
- беременность и роды;
- курение.
Гормональные изменения во время беременности, приводящие к изменению свертываемости крови и эластичности стенок сосудов, являются наиболее распространенной причиной варикозной болезни и образования тромбов. Увеличение рисков связано с повышенным давлением матки на органы малого таза. Тромбоз тазобедренной вены возникает при длительном застое крови, связанном с отсутствием движения нижних конечностей.
Подвздошная и бедренная вена являются частями одной магистрали, поэтому патологические изменения сосудов рассматриваются вместе. Проблема имеет общую этиологию и методы лечения.
Стадии патологии и характерные признаки
Основными симптомами тромбоза вен малого таза у женщин являются:
- болезненные ощущения в области паха, бедра, внизу живота тянущего и распирающего характера;
- отек одной или обеих нижних конечностей, распространяющийся на ягодицы и половые органы;
- тяжесть в ногах;
- появления рисунка подкожных вен;
- изменение цвета кожи в области бедра, паха и лобка – появляется синюшность;
- расстройство мочеиспускания;
- заметно увеличиваются паховые лимфоузлы.
Патологический процесс, возникший в подвздошной вене, при отсутствии клапанов распространяется в полую вену. При этом отек приобретает масштабный характер. Увеличение диаметра ноги на 3-5 см считается средним. Опухание более 5 см – резким. Поверхность бедра может приобрести белый или сине-черный оттенок. В первом случае происходит потеря чувствительности, а второй говорит о развитии гангрены.
Выделяют две стадии патологии:
- Продромальная – сопровождается болью в верхней части бедра, отдающей в пах, ногу, поясницу. Может подняться температура, появиться лихорадка.
- Стадия клинически проявлений – появляется отечность, изменение цвета кожи, боль усиливается, охватывает новые области. Отек распространяется на всю конечность. Пропадает чувствительность.
В некоторых случаях болезнь протекает без острого проявления симптомов.
Диагностика
Патологией вен и тромбозом занимаются врачи флебологи. Это узкие специалисты, выполняющие диагностику и лечение заболеваний, связанных с сосудами. Врач-флеболог или сосудистый хирург проводит осмотр, дает консультации, выбирает терапию.
Методы, позволяющие выяснить локализацию и степень тромбоза:
- Дуплексное сканирование вен – ультразвуковое исследование с использование допплеровского метода. Обладает высокой информативностью, не имеет побочных эффектов.
- Радионуклидное исследование с применением меченого фибриногена.
- Флебография – рентген с введением в вены контрастного вещества. Процедура позволяет оценить состояние сосудов и наличие тромбов.
Диагностика всегда выполняется комплексно, это позволяет выявить проблему и назначить адекватное лечение.
Методы терапии
Тромбоз острой стадии, сопровождающийся отеком, требует госпитализации. Врачи назначают гемореологически активные препараты. Они уменьшают вязкость крови, повышают тонус сосудов, микроциркуляцию крови. Пациентам показан длительный прием антикоагулянтов. Для предотвращения рецидива образования тромба курс препарата составляет 3-6 месяцев. Больным с предрасположенностью к тромбофилии лекарства приходится принимать в течение года или всей жизни. Беременным антикоагулянты вводятся внутривенно или подкожно.
При развитии осложнений в виде гнойного тромбофлебита или септического поражения кожи назначаются антибиотики. От симптомов воспаления избавляют нестероидные противовоспалительные средства. Наружно применяются мази, уменьшающие боль и отек «Гепариновая мазь», «Лиотон гель». Пациентам назначается ношение компрессионных чулок, лечебная гимнастика. При лечении опухолевого тромбоза общей подвздошной вены используется низкомолекулярный гепарин. При необходимости выполняется хирургическое вмешательство.
Применяются и другие методики с малоинвазивным вмешательством, позволяющие избежать общего наркоза и послеоперационных осложнений.
Возможные осложнения, профилактика и прогноз
Патологические изменения в кровоснабжении малого таза могут привести к тромбозу подвздошной артерии. Осложнением болезни является развитие тромбофлебита – воспаления стенки сосуда. Наиболее угрожающее последствие недуга – отрыв тромба. Перекрыв вену, он приводит к гангрене и ампутации конечности. При попадании тромба в легочную артерию наступает смерть.
В качестве профилактики тромбоза рекомендуется:
- активный образ жизни;
- употребление большого количества воды;
- прием антикоагулянтов, назначенных врачом;
- рациональное питание с овощами и фруктами;
- отказ от сигарет.
Хорошей поддержкой сосудов является ношение компрессионного белья.
Источник
Источник