Варикозная болезнь госпитальная хирургия
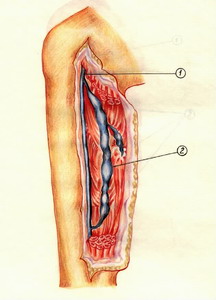
Âàðèêîçíîå ðàñøèðåíèå âåí ýòî çàáîëåâàíèå âåí (ïîâåðõíîñòíûõ è/èëè ãëóáîêèõ), â ðåçóëüòàòå ÷åãî ïðîèñõîäèò ðàñøèðåíèå ïîâåðõíîñòíûõ âåí ñ çàñòîåì êðîâè è íàðóøåíèåì âåíîçíîãî îòòîêà îò äàííîãî ó÷àñòêà òåëà.
Êðàòêèå àíàòîìî-ôèçèîëîãè÷åñêèå äàííûå
Âåíîçíàÿ ñèñòåìà îáåñïå÷èâàåò îòòîê êðîâè èç òêàíåé è îðãàíîâ, ïîëó÷àÿ åå èç êàïèëëÿðîâ è àðòåðèîâåíîçíûõ àíàñòîìîçîâ.
Âåíîçíîé ñèñòåìå ïðèñóùè äâå îñíîâíûå ôóíêöèè — òðàíñïîðòíàÿ è ðåçåðâóàðíàÿ. Àíàòîìè÷åñêîå ñòðîåíèå âåí îáóñëîâëèâàåò âîçìîæíîñòü âûïîëíåíèÿ ýòèõ ôóíêöèé.
Âåíîçíàÿ ñåòü íèæíèõ êîíå÷íîñòåé ïîäðàçäåëÿåòñÿ íà äâà îòäåëà — ïîâåðõíîñòíûé è ãëóáîêèé.  ôóíêöèîíàëüíîì îòíîøåíèè îíè åäèíû, òàê êàê ñâÿçàíû êîììóíèêàíòíûìè âåíàìè. Ïîñëåäíèå íàèáîëåå ìíîãî÷èñëåííû â îáëàñòè ñòîïû è ãîëåíè, íà áåäðå îíè åäèíè÷íû.  çàâèñèìîñòè îò âàðèàíòà àíàòîìè÷åñêîãî ñòðîåíèÿ âåí íèæíèõ êîíå÷íîñòåé ÷èñëî êîììóíèêàíòíûõ âåí âàðüèðóåò â øèðîêèõ ïðåäåëàõ.  íîðìàëüíûõ óñëîâèÿõ êðîâü ïî êîììóíèêàíòíûì âåíàì íàïðàâëÿåòñÿ èç ïîâåðõíîñòíûõ âåí â ãëóáîêèå, çà èñêëþ÷åíèåì ïåðôîðàíòíûõ âåí ñòîïû, êîòîðûå îáåñïå÷èâàþò âîçìîæíîñòü êðîâîòîêà â îáîèõ íàïðàâëåíèÿõ, òàê êàê â ôèçèîëîãè÷åñêèõ óñëîâèÿõ ïðèìåðíî 50 % òàêèõ âåí íà ñòîïå íå ñîäåðæàò êëàïàíîâ. Êðîâü îò ñòîïû ìîæåò îòòåêàòü ïðåèìóùåñòâåííî èç ãëóáîêèõ âåí â ïîâåðõíîñòíûå èëè íàîáîðîò, â çàâèñèìîñòè îò ôóíêöèîíàëüíîé íàãðóçêè è óñëîâèé îòòîêà êðîâè ïî ãëóáîêèì è ïîâåðõíîñòíûì âåíàì êîíå÷íîñòè. Áëàãîäàðÿ íàëè÷èþ òàêèõ ñîîáùåíèé îáåñïå÷èâàåòñÿ âîçìîæíîñòü îòòîêà êðîâè ïðè îêêëþçèÿõ ãëóáîêèõ âåí.
Òèïû èçìåí÷èâîñòè ïîâåðõíîñòíûõ âåí íèæíèõ êîíå÷íîñòåé (Øåâêóíåíêî Â.Í., 1949)
Òèïû èçìåí÷èâîñòè ãëóáîêèõ âåí íèæíèõ êîíå÷íîñòåé ( Øåâêóíåíêî Â.Í., 1949)
Âåíîçíîå äàâëåíèå â âåíàõ íèæíèõ êîíå÷íîñòåé ãîðàçäî íèæå àðòåðèàëüíîãî è îïðåäåëÿåòñÿ âçàèìîäåéñòâèåì ãåìîäèíàìè÷åñêîãî (âñëåäñòâèå äàâëåíèÿ, ñîçäàâàåìîãî ñåðäöåì è ñîñóäàìè) è ãèäðîñòàòè÷åñêîãî (âñëåäñòâèå äàâëåíèÿ ñòîëáà êðîâè) êîìïîíåíòîâ.  ïðÿìîé çàâèñèìîñòè îò èõ êîëåáàíèé íàõîäèòñÿ âåíîçíîå êðîâîîáðàùåíèå.
Ãåìîäèíàìè÷åñêîå äàâëåíèå â âåíàõ âîçíèêàåò ïîä âëèÿíèåì ðàçëè÷íûõ ôàêòîðîâ: ìûøå÷íûõ ñîêðàùåíèé («ìûøå÷íûé íàñîñ»), ñäàâëåíèÿ âåí ñóõîæèëèÿìè â ìåñòàõ èõ òåñíîãî ñîïðèêîñíîâåíèÿ, ïðè ðàáîòå ñîîòâåòñòâóþùèõ ìûøå÷íûõ ãðóïï, ïðèñàñûâàþùåãî äåéñòâèÿ ñåðäöà è ãðóäíîé êëåòêè, ïåðåäàòî÷íîé ïóëüñàöèè àðòåðèé, âåíîçíîãî òîíóñà è ò. ä. Âåëè÷èíà ãåìîäèíàìè÷åñêîãî äàâëåíèÿ îáóñëîâëèâàåòñÿ, ñ îäíîé ñòîðîíû, ñòåïåíüþ âûðàæåííîñòè äåéñòâèÿ ïåðå÷èñëåííûõ ôàêòîðîâ, à ñ äðóãîé — ãèäðîñòàòè÷åñêèì êîìïîíåíòîì, âåëè÷èíà êîòîðîãî çàâèñèò îò âûñîòû ñòîëáà êðîâè, à íàïðàâëåíèå — îò ïîëîæåíèÿ òåëà ÷åëîâåêà ïî îòíîøåíèþ ê çåìíîé ïîâåðõíîñòè. Îñíîâíûì ôàêòîðîì, ïðåïÿòñòâóþùèì ðàñïðîñòðàíåíèþ ãèäðîñòàòè÷åñêîãî äàâëåíèÿ â äèñòàëüíîì íàïðàâëåíèè, ÿâëÿåòñÿ äåÿòåëüíîñòü âåíîçíûõ êëàïàíîâ, òàê êàê ïðè âîçíèêíîâåíèè ðåòðîãðàäíîãî ðåôëþêñà êðîâè ñòâîðêè êëàïàíîâ ñìûêàþòñÿ è òîê êðîâè ïðåêðàùàåòñÿ.
Èññëåäîâàíèÿ ìåõàíèçìîâ îòòîêà êðîâè îò íèæíèõ êîíå÷íîñòåé ïîçâîëèëè èçó÷èòü ìûøå÷íî-âåíîçíûå ñèíóñû ãîëåíè, êîòîðûå ÿâëÿþòñÿ îäíèì èç ãëàâíûõ êîìïîíåíòîâ ìûøå÷íî-âåíîçíîé ïîìïû, íèâåëèðóþùèõ â íîðìå îðòîñòàòè÷åñêóþ âåíîçíóþ ãèïåðòåíçèþ. Âûÿâëåíû äîñòàòî÷íî ÷åòêèå àíàòîìè÷åñêèå çàêîíîìåðíîñòè, õàðàêòåðèçóþùèå ýòè êðàéíå âàæíûå ìûøå÷íî-âåíîçíûå ñòðóêòóðû, âûïîëíÿþùèå ñóùåñòâåííóþ ðîëü â ñèñòåìå íàðóøåíèÿ âåíîçíîé ãåìîäèíàìèêè.

Âåíîçíûå ñèíóñû — ýòî âíóòðèìûøå÷íûå âåíû, ëîêàëèçóþùèåñÿ â îáåèõ ãîëîâêàõ èêðîíîæíîé ìûøöû, êàìáàëîâèäíîé è äëèííîé ìàëîáåðöîâîé ìûøöàõ, îòëè÷àþùèåñÿ ñâîåé âåðåòåíîîáðàçíîé ôîðìîé, íàèáîëüøèì äèàìåòðîì â ñðåäíåé ÷àñòè ñèíóñà è ñóæåíèåì âûíîñÿùåãî ñòâîëà.
Ñèíóñû ñîäåðæàò ìíîãî÷èñëåííûå êëàïàíû, èìåþò îáèëüíûå ñâÿçè ñ âíóòðèìûøå÷íûìè âåíàìè è ÷åðåç íåïðÿìûå êîììóíèêàíòíûå âåíû — ñ ïîâåðõíîñòíîé âåíîçíîé ñèñòåìîé. Ñóæåíèå ñèíóñîâ íà âûõîäå ñïîñîáñòâóåò óñêîðåíèþ êðîâîòîêà, à áîëüøîå ÷èñëî êëàïàíîâ îáåñïå÷èâàåò åãî öåíòðîñòðåìèòåëüíîñòü. Ïðè ðàññëàáëåíèè ìûøö ñèíóñ ðàñòÿãèâàåòñÿ, è ïðîèñõîäèò ïîäñàñûâàíèå êðîâè èç êîììóíèêàíòíûõ âåí è ìûøå÷íûõ ïðèòîêîâ. Ñèíóñû ìîãóò èìåòü ìàãèñòðàëüíóþ è ïðîìåæóòî÷íóþ ôîðìó ñ çàìêíóòîé, ëèáî îòêðûòîé äóãîé. Ýòè àíàòîìè÷åñêèå îñîáåííîñòè èìåþò ñóùåñòâåííîå çíà÷åíèå äëÿ âûáîðà îáúåìà õèðóðãè÷åñêîãî âìåøàòåëüñòâà, îñîáåííî ïðè ñî÷åòàííîé ôîðìå âàðèêîçíîé áîëåçíè â ñòàäèè äåêîìïåíñàöèè.
Ôàêòîðû ðèñêà
Ïî ñîâðåìåííûì äàííûì âàðèêîçíàÿ áîëåçíü ÿâëÿåòñÿ íàñëåäñòâåííûì çàáîëåâàíèåì ãåíåòè÷åñêè äåòåðìèíèðîâàííûì, â îñíîâå êîòîðîãî ëåæèò ñòîéêîå íåîáðàòèìîå ðàñøèðåíèå âåí è íàðóøåíèå äååñïîñîáíîñòè êëàïàííîãî àïïàðàòà âñëåäñòâèå ãðóáûõ ïàòîëîãè÷åñêèõ èçìåíåíèé âåíîçíîé ñòåíêè â îäíîì èç òðåõ âåíîçíûõ êîëëåêòîðîâ: ïîâåðõíîñòíûõ, êîììóíèêàíòíûõ è ãëóáîêèõ âåí.
 íàñòîÿùåå âðåìÿ îíà ÿâëÿåòñÿ îäíèì èç íàèáîëåå ÷àñòûõ çàáîëåâàíèé âåíîçíîé ñèñòåìû â ïðîìûøëåííî ðàçâèòûõ ñòðàíàõ.  Àíãëèè âàðèêîçíàÿ áîëåçíü âñòðå÷àåòñÿ ó 10-17%, â ÑØÀ- ó 20-30% æèòåëåé.
Ñðåäè ìíîãî÷èñëåííûõ ýòèîëîãè÷åñêèõ ôàêòîðîâ ðàçâèòèÿ âàðèêîçíîé áîëåçíè âåäóùàÿ ðîëü îòâîäèòñÿ íàñëåäñòâåííîé ïðåäðàñïîëîæåííîñòè ê ýòîìó çàáîëåâàíèþ. Ïî íàñëåäñòâó ïåðåäàþòñÿ äâà èçâåñòíûõ â íàñòîÿùåå âðåìÿ ôàêòîðà, îäèí èç êîòîðûõ ìîæåò ïðåâàëèðîâàòü. Íàðóøåíèå ñîîòíîøåíèé êîëëàãåíà è ýëàñòèíà â ìîðôîëîãè÷åñêîé ñòðóêòóðå ñòåíêè âåíû è íåäîñòàòî÷íàÿ îñíàùåííîñòü âåí êëàïàíàìè, èõ âðîæäåííàÿ àíàòîìè÷åñêàÿ íåïîëíîöåííîñòü. Ïåðåäàâàåìûå ïî íàñëåäñòâó ñòðóêòóðíî-ìîðôîëîãè÷åñêèå îñîáåííîñòè âåíîçíîé ñòåíêè è êëàïàííîãî àïïàðàòà îáóñëîâëèâàþò íåäîñòàòî÷íóþ óñòîé÷èâîñòü ýòèõ ñòðóêòóð ê ïîâûøåíèþ âíóòðèñîñóäèñòîãî äàâëåíèÿ: ñòåíêè âåí ÷ðåçìåðíî ðàñòÿãèâàþòñÿ, ÷òî ïðèâîäèò ê âîçíèêíîâåíèþ îòíîñèòåëüíîé íåäîñòàòî÷íîñòè êëàïàíîâ è ðåòðîãðàäíîìó ðåôëþêñó (îáðàòíîìó òîêó) êðîâè ïî âåíàì.
Êëèíèêà âàðèêîçíîé áîëåçíè
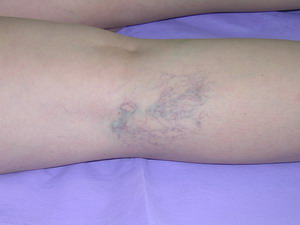
Êëèíè÷åñêèå ïðîÿâëåíèÿ âàðèêîçíîé áîëåçíè èçìåíÿþòñÿ â ïðîöåññå åå ðàçâèòèÿ è çàâèñÿò îò ñòàäèè çàáîëåâàíèÿ. Ó íåêîòîðûõ áîëüíûõ åùå äî ïîÿâëåíèÿ ðàñøèðåíèÿ ïîâåðõíîñòíûõ âåí âîçíèêàþò æàëîáû íà ïîâûøåííóþ óòîìëÿåìîñòü, òÿæåñòü â íîãàõ â êîíöå ðàáî÷åãî äíÿ, ëîêàëüíûå áîëåâûå îùóùåíèÿ â êàêîì-ëèáî îòäåëå ãîëåíè. ×àùå ýòè îùóùåíèÿ ïîÿâëÿþòñÿ â òèïè÷íûõ çîíàõ íàèáîëüøåé ëîêàëèçàöèè êîììó-íèêàíòíûõ âåí, ãäå â äàëüíåéøåì âîçíèêàåò ëîêàëüíîå ðàñøèðåíèå ïîäêîæíûõ âåí. Íåðåäêî âîçíèêíîâåíèå âíåøíèõ ïðèçíàêîâ çàáîëåâàíèÿ â âèäå ðàñøèðåíèé âåí ïðåäøåñòâóåò ïîÿâëåíèþ íåïðèÿòíûõ îùóùåíèé â ýòîé îáëàñòè. Ó ïàöèåíòîâ ìîãóò ïîÿâëÿòüñÿ òàê íàçûâàåìûå «ñîñóäèñòûå çâåçäî÷êè» èëè òåëåàíãèîýêòàçèè.
 ñòàäèè êîìïåíñàöèè ñêîëüêî-íèáóäü âûðàæåííûõ ðàññòðîéñòâ âåíîçíîãî îòòîêà â êîíå÷íîñòè âûÿâèòü íå óäàåòñÿ.  òå÷åíèå äëèòåëüíîãî âðåìåíè âàðèêîçíàÿ áîëåçíü ìîæåò ïðîòåêàòü áåññèìïòîìíî, ÷òî ñëóæèò îäíîé èç ïðè÷èí ïîçäíåãî îáðàùåíèÿ áîëüíûõ çà ìåäèöèíñêîé ïîìîùüþ.
Äëÿ ñòàäèè ñóáêîìïåíñàöèè õàðàêòåðíû æàëîáû íà íåïîñòîÿííûå áîëè â îáëàñòè ãîëåíè, ïðåõîäÿùèå îòåêè, âîçíèêàþùèå ïðè äëèòåëüíîì ñòîÿíèè è èñ÷åçàþùèå â ãîðèçîíòàëüíîì ïîëîæåíèè.
 ñòàäèè äåêîìïåíñàöèè áîëüíûå æàëóþòñÿ íà ïîñòîÿííîå îùóùåíèå òÿæåñòè, ïîëíîòû â íîãàõ, óòîìëÿåìîñòü, òóïûå áîëè.  ãîðèçîíòàëüíîì ïîëîæåíèè, îñîáåííî âî âðåìÿ ñíà, íåðåäêî âîçíèêàþò ñóäîðîãè â èêðîíîæíûõ ìûøöàõ, ñîïðîâîæäàþùèåñÿ êðàòêîâðåìåííûìè îñòðûìè áîëÿìè. Ïîÿâëåíèþ òðîôè÷åñêèõ ðàññòðîéñòâ ÷àñòî ïðåäøåñòâóåò êîæíûé çóä, ïîÿâëÿþùèéñÿ ïî âå÷åðàì.
Íà÷àëî çàáîëåâàíèÿ ïðîÿâëÿåòñÿ â âèäå íåçíà÷èòåëüíîãî èëè óìåðåííî âûðàæåííîãî âàðèêîçíîãî ðàñøèðåíèÿ âåí, êîòîðîå âîçíèêàåò ÷àùå â âåðõíåé òðåòè ãîëåíè, íî ìîæåò ïåðâè÷íî ïîÿâëÿòüñÿ â ëþáûõ îòäåëàõ îäíîé èëè îäíîâðåìåííî îáåèõ íèæíèõ êîíå÷íîñòåé. Ðàñøèðåííûå âåíû íà îùóïü ìÿãêèå, ëåãêî ñïàäàþòñÿ, êîæíûå ïîêðîâû íàä íèìè íå èçìåíåíû.
Ïðèìåðíî ó 80 % ïàöèåíòîâ íàáëþäàþòñÿ ðàñøèðåíèÿ âåí â áàññåéíå áîëüøîé ïîäêîæíîé âåíû, è ÷àñòî ýòè èçìåíåíèÿ íà÷èíàþòñÿ â çîíå êàêîé-ëèáî îäíîé êîììóíèêàíòíîé âåíû. Èçîëèðîâàííûå ðàñøèðåíèÿ âåí â áàññåéíå ìàëîé ïîäêîæíîé âåíû âñòðå÷àþòñÿ â 5-7 % íàáëþäåíèé. Îäíîâðåìåííûå èçìåíåíèÿ â ñèñòåìàõ áîëüøîé è ìàëîé ïîäêîæíûõ âåí íàáëþäàþòñÿ ó 20 % áîëüíûõ âàðèêîçíîé áîëåçíüþ.
 ñòàäèè ñóáêîìïåíñàöèè ïîÿâëÿþòñÿ íåáîëüøèå îòåêè èëè ïàñòîç-íîñòü â îáëàñòè ãîëåíîñòîïíûõ ñóñòàâîâ ïîðàæåííûõ êîíå÷íîñòåé, êîòîðûå, ïîÿâëÿÿñü ê âå÷åðó, èñ÷åçàþò â òå÷åíèå íî÷è. Âûðàæåííîñòü îòåêà çàâèñèò îò âåëè÷èíû ñòàòè÷åñêîé íàãðóçêè íà êîíå÷íîñòü.
Ñòàäèÿ äåêîìïåíñàöèè õàðàêòåðèçóåòñÿ âûðàæåííûì ðàñøèðåíèåì âåí è ãëîáàëüíûì íàðóøåíèåì âåíîçíîé ãåìîäèíàìèêè â êîíå÷íîñòè, êîãäà â íåé äåïîíèðóåòñÿ áîëüøîå êîëè÷åñòâî êðîâè, ÷òî ìîæåò ïðèâåñòè äàæå ê ýïèçîäàì ïàäåíèÿ àðòåðèàëüíîãî äàâëåíèÿ è îáìîðî÷íûì ñîñòîÿíèÿì. Âàðèêîçíî ðàñøèðåííûå âåíû íàïðÿæåíû, òóãîýëàñòè÷íîé êîíñèñòåíöèè. Ñòåíêè êðóïíûõ âåí íåðåäêî ñêëåðîçèðîâàíû, èíòèìíî ñïàÿíû ñ êîæåé. Ïðè îïîðîæíåíèè òàêèõ óçëîâ íà ïîâåðõíîñòè êîæè îáðàçóþòñÿ óãëóáëåíèÿ, ÷òî ñâèäåòåëüñòâóåò î ïåðåíåñåííîì ïåðèôëåáèòå.
Ïî õîäó ðàñøèðåííûõ âåí ïîÿâëÿåòñÿ è ïðîãðåññèðóåò ïèãìåíòàöèÿ êîæíûõ ïîêðîâîâ, îáóñëîâëåííàÿ ïîâòîðíûìè ìåëêèìè êðîâîèçëèÿíèÿìè â êîæó è îáðàçîâàíèåì ãåìîñèäåðèíà â ýòèõ ìåñòàõ.  çîíàõ ïèãìåíòàöèè êîæè ðàçâèâàåòñÿ àñåïòè÷åñêèé öåëëþëèò ñ ïîñëåäóþùèì ñêëåðîçîì è óïëîòíåíèåì ïîäêîæíîé æèðîâîé êëåò÷àòêè.  ýòèõ îòäåëàõ, ïðåèìóùåñòâåííî íà âíóòðåííåé ïîâåðõíîñòè íèæíåé òðåòè ãîëåíè, êîæà íå áåðåòñÿ â ñêëàäêó, ñòàíîâèòñÿ íåïîäâèæíîé, ñóõîé è øåðîõîâàòîé. Ïîìèìî ïèãìåíòàöèè êîæè, âîçíèêàåò â ðàçëè÷íîé ìåðå âûðàæåííûé öèàíîç èëè îòäåëüíûå ïÿòíà ñèíþøíî-áàãðîâîãî öâåòà.
Ôóíêöèîíàëüíûå íåâðîëîãè÷åñêèå íàðóøåíèÿ ïðîÿâëÿþòñÿ â âèäå äèñãèäðîçîâ (ðàññòðîéñòâà ôóíêöèè ïîòîâûõ æåëåç). Àíãèäðîç (ñóõîñòü êîæè, íåäîñòàòî÷íîñòü ôóíêöèè ïîòîâûõ æåëåç) âñòðå÷àåòñÿ ÷àùå ãèïåðãèäðîçà (èçáûòî÷íîãî ïîòîîòäåëåíèÿ). Ïîñòîÿííûé çàñòîé êðîâè â äèñòàëüíûõ îòäåëàõ êîíå÷íîñòè, ðåçêîå ïîâûøåíèå äàâëåíèÿ â âåíîçíîé ñèñòåìå, ñêëåðîòè÷åñêèå èçìåíåíèÿ ïîäêîæíîé êëåò÷àòêè, íàðóøåíèÿ êàïèëëÿðíîãî êðîâîîáðàùåíèÿ âåäóò ê ïîÿâëåíèþ òðîôè÷åñêèõ ðàññòðîéñòâ. Îñîáåííî ÷àñòî òðîôè÷åñêèå èçìåíåíèÿ â êîæíûõ ïîêðîâàõ ðàçâèâàþòñÿ íà ïåðåäíå-ìåäèàëüíîé ïîâåðõíîñòè íèæíåé òðåòè ãîëåíè, íàõîäÿùåéñÿ â îñîáî íåáëàãîïðèÿòíûõ óñëîâèÿõ êðîâî- è ëèìôîîáðàùåíèÿ. Î÷àãè àòðîôèè êîæè, ãåìîñèäåðîçà, äåðìàòîñêëåðîçà èìåþò òåíäåíöèþ ê ðàñïðîñòðàíåíèþ è ïîðîé öèðêóëÿðíî îõâàòûâàþò äèñòàëüíóþ òðåòü ãîëåíè.  äàëüíåéøåì ðàçâèâàåòñÿ ñóõàÿ èëè ìîêíóùàÿ ýêçåìà, íà ôîíå êîòîðîé îáû÷íî ôîðìèðóþòñÿ òðîôè÷åñêèå ÿçâû ãîëåíè.
Äèàãíîñòèêà
Íàðóøåíèÿ âåíîçíîé ãåìîäèíàìèêè ìîãóò äîâîëüíî íàäåæíî äèàãíîñòèðîâàòüñÿ ñîâðåìåííûìè (êëèíè÷åñêèìè, ðåíòãåíîëîãè÷åñêèìè, ôèçèîëîãè÷åñêèìè, ðàäèîíóêëèäíûìè, óëüòðàñîíîãðàôè÷åñêèìè) ìåòîäàìè èññëåäîâàíèÿ, ïîçâîëÿþùèìè íå òîëüêî ðàñïîçíàòü, íî è îöåíèòü èõ òÿæåñòü.
Îñíîâíûì ìåòîäîì èíñòðóìåíòàëüíîé äèàãíîñòèêè ÿâëÿåòñÿ äóïëåêñíîå àíãèîñêàíèðîâàíèå âåí íèæíèõ êîíå÷íîñòåé.
 ëå÷åíèè áîëüíûõ ñ âàðèêîçíûì ðàñøèðåíèåì âåí íèæíèõ êîíå÷íîñòåé ìîãóò èñïîëüçîâàòüñÿ:
- êîíñåðâàòèâíîå ëå÷åíèå
- êîìïðåññèîííàÿ ñêëåðîòåðàïèÿ
- õèðóðãè÷åñêîå ëå÷åíèå.
Êîíñåðâàòèâíîå ëå÷åíèå
Íàçíà÷àåòñÿ âñåì êàòåãîðèÿì ïàöèåíòîâ.  íàèáîëåå îáùåì ñëó÷àå îíî âêëþ÷àåò:
- ðåêîìåíäàöèè ïî ðåæèìó, äâèãàòåëüíîé àêòèâíîñòè, ëå÷áíîé ôèçêóëüòóðå è ò.ä.
- ïðèìåíåíèå ýëàñòè÷åñêîé êîìïðåññèè (ýëàñòè÷íûå áèíòû èëè êîìïðåññèîííûé òðèêîòàæ â çàâèñèìîñòè îò ñòåïåíè è îáúåìà ïîðàæåíèÿ)
- ìåäèêàìåíòîçíóþ òåðàïèþ (ïðèåì ïðåïàðàòîâ-ôëåáîòîíèêîâ)
- íàðóæíóþ òåðàïèþ
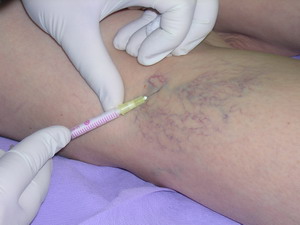 Êîìïðåññèîííàÿ ñêëåðîòåðàïèÿ ÿâëÿåòñÿ ýôôåêòèâíûì è âûñîêîêîñìåòè÷íûì ìåòîäîì ëå÷åíèÿ, íàïðàâëåííûì íà ïðåêðàùåíèå êðîâîòîêà ïî ïîðàæåííûì ïîâåðõíîñòíûì âåíàì. Îíà ìîæåò èñïîëüçîâàòüñÿ êàê ñàìîñòîÿòåëüíûé âèä ëå÷åíèÿ èëè â êîìïëåêñå ñ õèðóðãè÷åñêèìè âìåøàòåëüñòâàìè.
Êîìïðåññèîííàÿ ñêëåðîòåðàïèÿ ÿâëÿåòñÿ ýôôåêòèâíûì è âûñîêîêîñìåòè÷íûì ìåòîäîì ëå÷åíèÿ, íàïðàâëåííûì íà ïðåêðàùåíèå êðîâîòîêà ïî ïîðàæåííûì ïîâåðõíîñòíûì âåíàì. Îíà ìîæåò èñïîëüçîâàòüñÿ êàê ñàìîñòîÿòåëüíûé âèä ëå÷åíèÿ èëè â êîìïëåêñå ñ õèðóðãè÷åñêèìè âìåøàòåëüñòâàìè.
Õèðóðãè÷åñêîå ëå÷åíèå
ßâëÿåòñÿ îäíèì èç îñíîâíûõ âèäîâ ëå÷åíèÿ, çàêëþ÷àþùèõñÿ â ïðåêðàùåíèè êðîâîòîêà â ïîðàæåííûõ è âàðèêîçíî èçìåíåííûõ ïîâåðõíîñòíûõ âåíàõ (â òîì ÷èñëå ñ èñïîëüçîâàíèåì ëàçåðíîé êîàãóëÿöèè, ðàäèî÷àñòîòíîé êîàãóëÿöèè ïîðàæåííûõ âåí è äð.). Ñîâðåìåííûå õèðóðãè÷åñêèå ìåòîäèêè èìåþò â ñâîåì ñîñòàâå äîâîëüíî îáøèðíûé àðñåíàë — îò ìèíèôëåáýêòîìèè äî ñóáôàñöèàëüíîé äèññåêöèè ïåðôîðàíòíûõ âåí ñ ïîìîùüþ ýíäîâèäåîàïïàðàòóðû.
Источник
… варикозная болезнь нижних конечностей является наиболее распространенной сосудистой патологией.
Варикозная болезнь вен нижних конечностей* – это полиэтиологическое заболевание, в генезе которого имеют значение наследственность, ожирение, нарушения гормонального статуса, особенности образа жизни, а также беременность; заболевание проявляется варикозной трансформацией подкожных вен с развитием синдрома хронической венозной недостаточности. Таким образом, варикозный синдром при варикозной болезни нижних конечностей является, если можно так выразиться, первичным, т.е. причина его формирования кроется не в действии каких–либо внешних факторов (травма, резкое нарушение венозного оттока вследствие тромбоза, аномалии развития и т.д.), а в самой сосудистой стенке и в гемодинамических изменениях.
*На сегодняшний день общепринятыми и совершенно равнозначными являются два термина: «варикозная болезнь нижних конечностей» и «варикозная болезнь вен нижних конечностей».
Этиология. К наиболее важным этиологическим факторам развития варикозной болезни вен нижних конечностей следует относить: (1) наследственная предрасположенность (наследованием некоего дефекта соединительной ткани); (2) избыточная масса тела (доказанный фактор риска варикозной болезни среди женщин репродуктивного и менопаузального возраста; увеличение веса на 20% приводит к пятикратному увеличению риска развития варикозной болезни вен нижних конечностей); (3) образ жизни (длительные статические нагрузки и малая двигательная активность, особенности питания — дефицит растительных волокон, необходимых для ремоделирования венозной стенки, а также хронические запоры, приводящие к длительному повышению внутрибрюшного давления); (4) половая принадлежность (дисгормональные состояния и беременность, которая считается одним из основных факторов риска развития варикозной болезни); (5) злоупотребление алкоголем и курение.
Патогенез. Одной из основных причин развития и прогрессирования варикозной болезни является наличие патологического вено-венозного рефлюкса, то есть ненормального тока крови и системы глубоких в систему поверхностных (подкожных) вен вследствие врожденного или приобретенного дегенеративно-дистрофического изменения клапанного аппарата вен и их относительной или абсолютной недостаточности. При этом избыточный объем крови (гиперволемия) и повышенное давление (гипертензия) вызывают трансформацию подкожной венозной сети (расширение и патологическая извитость), которая не приспособлена к подобным воздействиям и не имеет прочных каркасных структур в собственной стенке и окружающих тканях.
Выделяют два основных направления сброса крови: вертикальный и горизонтальный рефлюксы. При этом вертикальный рефлюкс (патологическое движение крови сверху вниз) может осуществляться по системе большой подкожной, малой подкожной вен и глубоких вен, а горизонтальный рефлюкс (патологическое движение крови изнутри кнаружи) осуществляется через систему перфорантных вен.
Однако не во всех случаях варикозной болезни на ранних стадиях удается выявить наличие патогнетечиских механизмов, то есть сброса крови в поверхностные вены, в ряде ситуаций начальное сегментарное расширение вен не получается ассоциировать с каким-либо рефлюксом. В связи с этим варикозную болезнь принято рассматривать в рамках синдрома врожденной дисплазии соединительной ткани, то есть наследственно обусловленной неполноценности каркаса венозной стенки, вследствие чего даже обычные гидростатические нагрузки приводят к расширению подкожных магистралей. Поэтому даже после радикального лечения варикозная болезнь может продолжать прогрессировать, поражая все новые и новые вены, и все пациенты с варикозом нуждаются в постоянном диспансерном наблюдении.
Классификация. Клиническая классификация варикозной болезни вен нижних конечностей (Совещание экспертов, Москва, 2000).
Форма варикозной болезни: I. Внутрикожный и сегментарный варикоз без патологического вено-венозного сброса. II. Сегментарный варикоз с рефлюксом по поверхностным и/или перфорантным венам. III. Распространенный варикоз с рефлюксом по поверхностным и перфорантным венам. IV. Варикозное расширение при наличии рефлюкса по глубоким венам.
Степени хронической венозной недостаточности: 0 — отсутствует; 1 – синдром «тяжелых ног»; 2 — преходящий отек; 3 — стойкий отек, гипер- или гипопигментация, липодерматосклероз, экзема; 4 — венозная трофическая язва.
Клиническая картина. В клинической картине варикозной болезни можно выделить две основные группы симптомов: (1) симптомы первой группы связаны непосредственно с трансформацией венозной сети и заключаются в появлении сосудистых звездочек, внутрикожных и подкожных расширенных вен и узлов (варикозный синдром); (2) симптомы второй группы связаны с присоединяющимися на определенной стадии болезни явлениями хронической венозной недостаточности (см. статью «Хроническая венозная недостаточность нижних конечностей» в разделе «Хирургия» медицинского портала DoctorSPB.ru).
Клиническая картина (по стадиям): (1) стадия компенсации — годы и десятилетия; жалобы отсутствуют; на нижней конечности видны извитые варикозно расширенные вены; (2) стадия субкомпенсации — помимо варикозного расширения вен, отмечают пастозность или преходящие отёки в области лодыжек, нижней трети голени и стопы, быструю утомляемость и чувство распирания в мышцах голени, судороги в икроножных мышцах в ночное время; (3) стадия декомпенсации (при появлении выраженных признаков нарушения оттока из нижних конечностей): отёки голеней и стоп, резкое расширение подкожных вен, острые боли, кожный зуд, судорожное подёргивание мышц; трофические расстройства (выпадение волос, гиперпигментация кожи, индурация подкожной клетчатки).
Диагностика. Диагностика варикозной болезни вен нижних конечностей основывается на клиническом осмотре флеболога или ангиохирурга. В необходимый арсенал инструментального исследования следует отнести ультразвуковую допплерографию, окклюзионную плетизмографию, дуплексное сканирование. Рентгеноконтрастная флебография должна использoваться в диагностике варикозной болезни вен нижних конечностей по очень строгим показаниям. На сегодняшний день ведущим скрининговым методом в диагностике варикозной болезни вен нижних конечностей является ультразвуковая доплерография — УЗДГ (оценка проходимости сосуда, определение лодыжечно-плечевого индекса, оценка состояния клапанного аппарата вен). Топическая диагностика заболеваний венозной системы возможна лишь с помощью ультразвукового ангиосканирования с допплерографией и цветным кодированием кровотока.
Лечение. Основными задачами современного лечения варикозной болезни вен нижних конечностей являются (1) нормализация венозного оттока, (2) устранение косметического дефекта и (3) профилактика рецидива.
Для нормализации оттока крови применяется возвышенное положение больной конечности и ношение компрессионных повязок при хождении пациента (бинты длинной, средней, короткой растяжимости или медицинский трикотаж 1-4 компрессионного класса в зависимости от стадии заболевания.). Грамотное патогенетически направленное лечение позволяет в течение довольно короткого времени (3-4 недели) добиться компенсации венозного кровотока и ликвидировать клинические проявления осложнений.
Медикаментозное лечение включает: флеботоники и ангиопротекторы (детралекс, антистакс, венорутон, эскузан, добезилат кальция, флебодиа 600); дезагреганты (трентал, курантил); противовоспалительные препараты (НПВС); топические препараты местного применения (лиотон 1000 гель, куриозин); антикоагулянты (гепарин, фраксипарин).
Компрессионная склеротерапия (флебосклерозирующее лечение) используется в качестве самостоятельного метода при отсутствии патологического рефлюкса венозной крови (то есть при удовлетворительной функции клапанного аппарата), в случаях телеангиэктазий, ретикулярного варикоза, локального варикозного расширения притоков подкожных вен. Во всех других случаях это лечение является вспомогательным и занимает промежуточное положение между оперативным и консервативным лечением варикозной болезни вен нижних конечностей.
Хирургическое лечение. Важнейшим принципом хирургического лечения варикозной болезни вен нижних конечностей является избирательное удаление лишь патологически измененных вен, что возможно с помощью тщательного предоперационного ультразвукового картирования. На первый план выходят минимально инвазивные технологии (с возможностью их амбулаторного использования), обеспечивающие достаточную эффективность лечения при хорошем косметическом результате.
Существуют следующие направления в хирургическом лечении варикозной болезни вен нижних конечностей: (1) флебэктомия (удаление вен) — является основным и универсальным методом хирургического лечения варикозной болезни вен нижних конечностей (удаление стволов подкожных вен инвагинационным методом, микрофлебэктомия, удаление варикозных вен с помощью специальных крючков через проколы кожи, использование эндовидеохирургических технологий с использованием фиброангиоскопов); (2) эндовазальные способы облитерации и выключения из кровообращения варикозных вен in situ, без предварительной ликвидации патологических вено-венозных сбросов «закрытым» способом под ультразвуковым контролем (эндовазальная лазерная коагуляция, радиочастотная коагуляция, катетерная foam-склеротерапия); (3) «веносберегающие» хирургические операции, направленные на восстановлении функции клапанного аппарата и профилактику дальнейшей варикозной трансформации (применяют разнообразные манжеты, изготовленные из синтетических материалов, или фасции, их фиксируют вокруг несостоятельного клапана и расширенных сегментов подкожных венозных магистралей); (4) гемодинамические операции (переключение потоков крови и разгрузка варикозных вен).
Профилактика развития и рецидива варикозной болезни вен нижних конечностей основана на устранении или уменьшении воздействия известных факторов риска. Здесь, наряду с регулярным использованием профилактического компрессионного трикотажа, приемом флебопротекторов и поливитаминов, пациентам рекомендуют снизить массу тела, заняться плаванием и другими видами спорта, активизирующими венозный отток, снижать отрицательное влияние профессионального фактора.
Источник


