Варикозная болезнь диагностика лечение профилактика осложнений
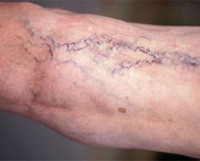
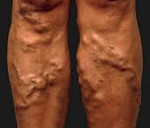
Варикозное расширение вен – это заболевание, сопровождающееся истончением венозной стенки, увеличением просвета вен и образованием аневризмоподобных узловатых расширений. Обычно, говоря о варикозном расширении вен, подразумевают самостоятельное заболевание – варикозную болезнь нижних конечностей. Варикозная болезнь проявляется ощущением тяжести в ногах и их утомляемостью, отеками стоп и голеней, ночными судорогами в ногах, визуальным подкожным расширением вен с образованием венозных узлов. Основным способом диагностики варикоза и его осложнений является УЗДГ. Лечение может быть консервативным (медикаментозная терапия, склеротерапия) или оперативным.
Общие сведения
Варикозная болезнь (варикоз) – патология вен, проявляющаяся в их расширении, извитии, разрушении клапанного аппарата. Начальными проявлениями являются образование сосудистых звездочек, вздутие подкожных вен, образование узлов, болезненность вен, тяжесть в ногах. При прогрессировании заболевания присоединяются признаки хронической недостаточности венозного кровообращения: отеки стоп и голени, судороги в икроножных мышцах, трофические язвы, тромбофлебит, разрывы варикозно измененных вен. По данным различных исследований в области клинической флебологии, варикозом страдает от 30 до 40% женщин и от 10 до 20% мужчин в возрасте старше 18 лет.

Варикозная болезнь (варикоз)
Причины
Варикозное расширение вен – полиэтиологическая болезнь. Выделяют несколько факторов, увеличивающих риск развития варикоза:
- Генетическая предрасположенность, обусловленная слабостью сосудистой стенки вследствие недостаточности соединительной ткани.
- Беременность. Считается, что варикоз при беременности развивается из-за увеличения объема циркулирующей крови и сдавления забрюшинных вен беременной маткой.
- Избыточный вес. Ожирение — доказанный фактор риска возникновения варикоза. Если индекс массы тела увеличивается до 27 кг/м2, риск развития заболевания возрастает на 33%.
- Образ жизни. Риск развития варикоза увеличивается при длительном пребывании в положении сидя или стоя, постоянных статических нагрузках, особенно – связанных с подъемом тяжестей. Неблагоприятное влияние на течение заболевания оказывают корсеты, способствующие повышению внутрибрюшного давления и тесная одежда, сдавливающая магистральные вены в области паховых складок.
- Особенности питания. Вероятность развития варикоза увеличивается при малом содержании в рационе фруктов и сырых овощей. Дефицит грубой клетчатки приводит к хроническим запорам, а недостаток некоторых полезных веществ – к нарушению восстановления структуры венозной стенки.
- Нарушения гормонального баланса. Определенное влияние на распространенность заболевания оказывает широкое распространение средств гормональных контрацептивов и гормональных препаратов, которые применяются при терапии остеопороза и климактерического синдрома.
При определенных условиях (некоторые заболевания, врожденная патология) могут расширяться не только вены нижних конечностей. Так, портальная гипертензия может стать причиной расширения вен пищевода. При варикоцеле выявляется варикозное расширение вен семенного канатика, при геморрое – расширение вен в области анального отверстия и нижней части прямой кишки. Независимо от локализации процесса, существует наследственная предрасположенность к развитию варикоза, связанная с врожденной слабостью сосудистой стенки и недостаточностью венозных клапанов.
Патогенез
Вены нижних конечностей образуют разветвленную сеть, которая состоит из подкожных и глубоких вен, соединенных между собой перфорантными (коммуникантными) венами. Через поверхностные вены происходит отток крови от подкожной клетчатки и кожи, через глубокие – от остальных тканей. Коммуникантные сосуды служат для выравнивания давления между глубокими и поверхностными венами. Кровь по ним в норме течет только в одну сторону: от поверхностных вен к глубоким.
Мышечный слой венозной стенки выражен слабо и не может заставить кровь двигаться вверх. Ток крови от периферии к центру осуществляется за счет остаточного артериального давления и давления сухожилий, расположенных рядом с сосудами. Важнейшую роль играет так называемая мышечная помпа. При физической нагрузке мышцы сокращаются, и кровь выдавливается вверх, поскольку движению вниз препятствуют венозные клапаны. На поддержание нормального кровообращения и постоянного венозного давления влияет венозный тонус. Давление в венах регулируется сосудодвигательным центром, расположенным в головном мозге.
Недостаточность клапанов и слабость сосудистой стенки приводят к тому, что кровь под действием мышечной помпы начинает течь не только вверх, но и вниз, оказывая избыточное давление на стенки сосудов, приводя к расширению вен, образованию узлов и прогрессированию клапанной недостаточности. Нарушается ток крови по коммуникантным венам. Рефлюкс крови из глубоких сосудов в поверхностные приводит к дальнейшему возрастанию давления в поверхностных венах. Нервы, расположенные в стенках вен, подают сигналы в сосудодвигательный центр, который отдает команду повысить венозный тонус. Вены не справляются с повышенной нагрузкой, постепенно расширяются, удлиняются, становятся извилистыми. Повышенное давление приводит к атрофии мышечных волокон венозной стенки и гибели нервов, участвующих в регуляции венозного тонуса.
Классификация
Существует несколько классификаций варикозного расширения вен. Такое многообразие обусловлено полиэтиологичностью заболевания и множеством вариантов течения варикоза.
Постадийная классификация
Российскими флебологами широко используется постадийная классификация варикозного расширения вен, вариантом которой является классификация В. С. Савельева:
- Стадия компенсации (по Савельеву – компенсация А). Жалобы отсутствуют. При осмотре наблюдаются варикозно расширенные вены на одной или двух ногах.
- Стадия субкомпенсации (по Савельеву – компенсация Б). При осмотре на ногах видны выраженные варикозно расширенные вены. Пациенты предъявляют жалобы на ощущение распирания, парестезии («мурашки») в области голеней, ночные судороги. Отмечается небольшая отечность стоп, лодыжек и голеней по вечерам. Утром отеки исчезают.
- Стадия декомпенсации. К перечисленным признакам присоединяются дерматиты, экзема. Больных беспокоит кожный зуд. Кожа становится сухой, блестящей, плотно спаянной с подкожной клетчаткой. Мелкие кровоизлияния и последующее отложение гемосидерина обуславливают гиперпигментацию.
Современная российская классификация, предложенная в 2000 году, отражает степень хронической венозной недостаточности, форму варикозного расширения вен и вызванные варикозом осложнения.
Классификация по формам
Выделяют следующие формы варикозного расширения вен:
- Сегментарное поражение подкожных и внутрикожных сосудов без рефлюкса.
- Сегментарное поражение вен с патологическим сбросом по поверхностным или коммуникативным венам.
- Распространенное поражение вен с патологическим сбросом по поверхностным или коммуникативным венам.
- Распространенное поражение вен с патологическим сбросом по глубоким венам.
Международная классификация
Существует признанная международная классификация варикозного расширения вен, используемая врачами многих стран мира:
- Класс 0. Признаки варикоза отсутствуют. Пациенты предъявляют жалобы на тяжесть в ногах.
- Класс 1. Визуально определяются сеточки вен и сосудистые звездочки (телеангиоэктазии). У некоторых больных по ночам появляются мышечные судороги.
- Класс 2. При осмотре пациента видны расширенные вены.
- Класс 3. Появляются отеки стоп, лодыжек и голеней, не исчезающие после кратковременного отдыха.
- Класс 4. При осмотре выявляются признаки липодерматосклероза (дерматиты, гиперпигментация голеней).
- Класс 5. Образуются предъязвы.
- Класс 6. Развиваются стойкие трофические язвы.
Симптомы варикоза
Клинические проявления заболевания зависят от стадии варикоза. Некоторые пациенты еще до появления визуальных признаков заболевания предъявляют жалобы на тяжесть в ногах, повышенную утомляемость, локальные боли в области голеней. Возможно появление телеангиоэктазий. Признаки нарушения венозного оттока отсутствуют. Нередко заболевание в стадии компенсации протекает бессимптомно, и больные не обращаются за врачу. При физикальном осмотре может выявляться локальное варикозное расширение вен, чаще всего – в верхней трети голени. Расширенные вены мягкие, хорошо спадаются, кожа над ними не изменена.
Пациенты с варикозом в стадии субкомпенсации жалуются на преходящие боли, отеки, возникающие при продолжительном пребывании в вертикальном положении и исчезающие в положении лежа. Физикально (особенно во второй половине дня) может выявляться пастозность или незначительные отеки в области лодыжек.
Больные с варикозом в стадии декомпенсации предъявляют жалобы на постоянную тяжесть в ногах, тупые боли, повышенную утомляемость, ночные судороги. Кожный зуд, более выраженный в вечернее время, является предвестником трофических расстройств. При внешнем осмотре выявляется выраженное расширение вен и глобальное нарушение венозной гемодинамики. Депонирование большого объема крови в пораженных конечностях в отдельных случаях может приводить к головокружениям и обморокам вследствие падения артериального давления.
Пальпаторно определяются расширенные, напряженные, вены тугоэластической консистенции. Стенки пораженных вен спаяны с кожей. Локальные углубления в области спаек говорят о перенесенном перифлебите. Визуально выявляется гиперпигментация кожных покровов, очаги цианоза. Подкожная клетчатка в областях гиперпигментации уплотнена. Кожа шероховатая, сухая, ее невозможно взять в складку. Отмечаются дисгидрозы (чаще – ангидроз, реже – гипергидроз). Трофические нарушения особенно часто появляются на переднее-внутренней поверхности голени в нижней трети. В измененных областях развивается экзема, на фоне которой в последующем образуются трофические язвы.
Диагностика
Постановка диагноза не представляет затруднений. Для оценки тяжести нарушений гемодинамики применяется дуплексное ангиосканирование, УЗДГ вен нижних конечностей. Могут использоваться ренгенологические, радионуклидные методы исследования и реовазография нижних конечностей.
Лечение варикоза
В лечении пациентов с варикозом используются три основные методики:
Консервативная терапия варикоза
Консервативная терапия включает в себя общие рекомендации (нормализация двигательной активности, уменьшение статической нагрузки), лечебную физкультуру, применение средств эластической компрессии (компрессионный трикотаж, эластичные бинты), лечение флеботониками (диосмин + гесперидин, экстракт каштана конского). Консервативная терапия не может привести к полному излечению и восстановить уже расширенные вены. Применяется в качестве профилактического средства, в период подготовки к операции и при невозможности хирургического лечения варикоза.
Компрессионная склеротерапия варикоза
При данной методике лечения производится введение в расширенную вену специального препарата. Врач через шприц вводит в вену эластичную пену, которая заполняет пораженный сосуд и вызывает его спазм. Затем пациенту надевают компрессионный чулок, удерживающий вену в спавшемся состоянии. Через 3 суток стенки вены склеиваются. Пациент носит чулок в течение 1-1,5 месяцев, пока не образуются плотные спайки. Показания для компрессионной склеротерапии – варикозное расширение вен, не осложненное рефлюксом из глубоких сосудов в поверхностные через коммуникативные вены. При наличии подобного патологического сброса эффективность компрессионной склеротерапии резко уменьшается. Современными разновидностями склеротерапии служат пенная Foam-form склеротерапия, криосклеротерапия (CLaCS).
Оперативное лечение варикоза
В начальной стадии варикоза производят фотокоагуляцию или удаление сосудистых звездочек лазером. Основным методом лечения осложненного рефлюксом через коммуникативные вены варикозного расширения вен является операция. Для лечения варикоза применяется множество операционных техник, в том числе – с использованием микрохирургической техники, радиочастотной и лазерной коагуляции пораженных вен, клеевой облитерации.
При выраженном варикозном расширении показана флебэктомия — удаление измененных вен. В настоящее время эта операция все чаще проводится с применением менее инвазивных методик — минифлебэктомии, криофлебэктомии. В случаях, когда варикоз осложняется тромбированием вены на всем ее протяжении и присоединением инфекции, показана операция Троянова-Тренделенбурга.
Профилактика
Важную профилактическую роль играет формирование правильных поведенческих стереотипов (лежать лучше, чем сидеть и ходить лучше, чем стоять). Если приходится долго находиться в положении стоя или сидя, необходимо периодически напрягать мышцы голеней, придавать ногам возвышенное или горизонтальное положение. Полезно заниматься определенными видами спорта (плавание, велосипедные прогулки). В период беременности и при тяжелой работе рекомендуется применять средства эластичной компрессии. При появлении первых признаков варикозного расширения вен следует обращаться к флебологу.
Источник
Осложнениями
варикозной болезни являются трофические
язвы, острые тромбофлебиты, кровотечения
из варикозных узлов.
Трофические
язвы, как правило, возникают на внутренней
поверхности нижней трети голени, в
надлодыжечной области. Их появлению
нередко предшествует дерматит,
сопровождающийся мокнущей экземой и
мучительным зудом. Язвы обычно одиночные,
но могут быть и множественные, чаще
плоские, дно их ровное, края неправильно
очерчены, пологие, выделения скудные
серозные или гнойные.
При развитии
острого тромбофлебита поверхностных
вен появляются болезненные уплотнения
и покраснение по ходу расширенной вены,
затруднение при ходьбе; тромбированные
вены пальпируются в виде плотных
болезненных тяжей. Наиболее грозным
осложнением ВРВ является восходящий
тромбоз большой подкожной вены, который
может привести к развитию опасных для
жизни тромбоэмболических осложнений.
Следует отметить, что в 6–15% случаев
тромбоз может не сопровождаться
клинической симптоматикой. Восходящий
тромбоз большой подкожной вены,
распространяющийся выше середины бедра,
является показанием к срочной ее
перевязке.
Разрыв варикозно
расширенной вены может произойти от
незначительных повреждений истонченной
и спаянной с веной кожи. Кровь обычно
изливается струей из поврежденной вены,
при этом кровопотеря иногда может быть
довольно значительной.
Диагностика
варикозного расширения вен обычно не
представляет трудностей. Правильный
диагноз можно установить уже при осмотре
больного. Варикозно расширенные вены
заполняются и выбухают в положении стоя
и полностью спадают в горизонтальном
положении больного.
При варикозном
расширении вен принят следующий перечень
обследований:
1. Пальпация и
аускультация сосудов.
2. Анамнез,
жалобы.
3. Измерение АД, аускультация
сердца, легких.
4. Общие анализы
крови и мочи.
5. Биохимическое
исследование крови.
6. Коагулограмма.
7.
ЭКГ.
8. УЗ-допплерография.
9.
Функциональные пробы.
В последние
годы с развитием новых диагностических
технологий в арсенале флебологов
появились современные методы диагностики
поражений вен конечностей и таза.
Наиболее
широкое распространение в клинике
«ДОКТОР АДЕКС» получила ультразвуковая
флебография, позволяющая оценить
проходимость изучаемой вены,
охарактеризовать ее просвет и стенку,
функцию венозных клапанов.
Ультразвуковое
цветное дуплексное сканирование
позволяет судить об изменениях в
поверхностной и глубокой венозной
системе, наглядно оценить состояние
венозной стенки, клапанов, просвета
вены, наличие тромботических масс.
Чувствительность и специфичность метода
по нашим данным, совпадающим с мнением
других авторов, достигает 90–100% . Метод
широко используется для маркировки вен
перед операцией.
На основании
проведенных лабораторных исследований
назначаются лечебные мероприятия:
1.
Консервативное лечение:
—
Противовоспалительная терапия;
—
Антикоагулянты;
— Местное лечение.
2.
Склеротерапевтическое лечение:
—
Компрессионная склеротерапия;
—
Лазерная фотокоагуляция.
3.
Хирургическое лечение:
— Венектомия;
—
Венектомия с перевязыванием комуниканных
вен.
4. Лазерное лечение.
—
Эндовазальная лазерная коагуляция
варикозных вен.
Консервативное
лечение варикозного расширения
вен
Консервативное лечение
варикоза направлено на предупреждение
дальнейшего развития. Рекомендуется
эластическая компрессия. Вместо
бинтования используется сертифицированный
лечебный трикотаж с индивидуальным
подбором степени компрессии.
Больным
варикозом необходимо носить удобную
обувь с жесткой подошвой на невысоком
каблуке, избегать напряжения, работы в
горячих и влажных помещениях, ногам
следует чаще придавать горизонтальное
положение. Также больным варикозом
рекомендуются препараты, улучшающие
микроциркуляцию в тканях, повышающие
венозный тонус, купирующие воспаление.
Также при варикозе крайне важно делать
лечебную физкультуру.
Местно
могут применяться гепаринсодержащие
мази и гели (гепариновая мазь, лиотон-гель).
Местное лечение при варикозной экземе
и трофических язвах назначаются врачом
с учетом особенностей заболевания.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
К сожалению, несвоевременная диагностика, несоблюдение адекватного режима труда и отдыха, неправильное питание, позднее начало лечения при варикозной болезни нередко приводят к развитию осложнений.
Тромбофлебит: Для возникновения тромбоза, кроме вышеперечисленных причин, необходимо сочетание ряда патологических факторов, а именно: замедления тока крови в периферических сосудах, изменения сосудистой стенки и повышения свертываемости крови.
Предупредительные мероприятия должны быть направлены к исключению возможности появления этих факторов или их сочетания:
- Систематические занятия лечебной гимнастикой и спортом после консультации с врачом-специалистом;
- Ведение активного образа жизни, соблюдение адекватного режима труда и отдыха, исключение тяжелых физических нагрузок, оборудование рабочего места скамеечкой – подставкой для ног. Среди некоторой части населения до сих пор распространено мнение, что при варикозной болезни необходимо соблюдать абсолютный покой и максимально щадить больные ноги. Ничего, кроме вреда, такой покой не приносит, так как нарастают застойные явления, отек, трофические изменения мягких тканей и подкожно-жировой клетчатки;
- Правильное питание;
- Проведение сеансов лечебного массажа;
- Ежедневные пешие прогулки;
- Ношение адекватной обуви;
- Лечение сопутствующих заболеваний (сердечно-сосудистых, заболеваний желудочно-кишечного тракта и т. д.), устранение кариозных зубов, соблюдение всех профилактических мероприятий при острых респираторных заболеваниях (особенно во время эпидемий);
- Постоянное ношение эластических повязок или чулок;
- Использование в комплексном лечении цинк-желатиновой смеси;
- Использование лекарственных трав;
- Исключение психоэмоциональных стрессов;
- Если по каким-либо причинам (в связи с заболеванием или травмой) приходится длительно соблюдать постельный режим, то необходимо придать ногам возвышенное положение;
- При неблагоприятных условиях – заболевание острыми респираторными заболеваниями, гриппом, охлаждение, обострение сопутствующих заболеваний, психоэмоциональная нагрузка – целесообразно применение антикоагулянтов.
Таким образом, для предупреждения тромбоза главное значение имеет дисциплинированность больного и выполнение всех вышеперечисленных рекомендаций.
Если все-таки образовался тромб и произошла закупорка сосуда появляется резкая внезапная слабость, повышается температура тела (до 38–39 °C), появляется резкая боль при ходьбе. Появляются краснота и болезненные плотные узлы по ходу расширенной вены.
Необходимо обеспечить покой больной ноге, придать ей полусогнутое положение лежа на спине, затем под строгим врачебным контролем необходимо провести адекватную антикоагулянтную терапию с учетом состояния системы гемостаза, функционального состояния печени и почек, индивидуальной переносимости организмом лекарственных препаратов.
Перед началом лечения необходимо исследовать коагулирующие и фибринолитические свойства крови. Антикоагулянтная терапия должна включать:
- вещества, нарушающие агрегацию (склеивание) тромбоцитов и препятствующие формированию «белого» тромба (аспирин, антигистаминные препараты – пипольфен, димедрол, тавегил);
- вещества, предотвращающие образование фибрина (гепарин и производные кумаринового ряда);
- вещества, оказывающие литическое (растворяющее) влияние на фибрин (фибринолизин и стрептокиназа).
Наиболее эффективным при тромбозе является сочетание гепарина с фибринолизином. Гепарин вызывает замедление процесса свертывания крови, блокирует процесс образования тромбина, нарушает переход фибриногена в нерастворимый фибрин, активирует процесс фибринолиза.
Лечение проводится в условиях стационара на протяжении 4–8 дней в зависимости от клинических проявлений и под контролем системы свертывания крови. После курса внутривенных введений фибринолизина и гепарина введение гепарина продолжают внутримышечно ежедневно через каждые 6 часов (чаще всего в течение одних суток, максимально – двух дней) под контролем показателей свертывания крови (протромбиновый индекс, фибриноген крови).
В ряде случаев при острых тромбозах целесообразно применение тромболитина, который представляет собой трипсин-гепариновый комплекс.
При острых тромбозах поверхностных вен тромболитин достаточно ввести при помощи электрофореза в области поражения. Тромболитин вводится в течение 2–3 дней. Максимальная суточная доза тромболитина составляет 15 мг/кг.
Для повышения фибринолитической активности крови с целью растворения фибрина применяют стрептокиназу. Стрептокиназу вводят внутривенно.
После прекращения введения стрептокиназы назначают гепарин в течение первых 12 ч, а затем с учетом показателей свертываемости крови применяют антикоагулянты непрямого действия (пелантан, неодикумарин 1–2 раза в день внутрь).
При выраженных признаках тромбоза показано применение синкумара. Антикоагулянтный эффект этого препарата в несколько раз превосходит действие неодикумарина.
Антикоагулянты непрямого действия подавляют синтез протромбина в печени и синтез VII, IX и X факторов свертывания крови, на этом основан эффект этой группы препаратов.
Необходимо напомнить, что при применении антикоагулянтов непрямого действия необходимо систематически исследовать мочу на наличие эритроцитов (микрогематурия), чтобы избежать передозировки препаратов.
Применение антикоагулянтов непрямого действия противопоказано при заболеваниях крови и беременности, так как они легко проникают через плаценту и могут отрицательно повлиять на плод.
В формировании процесса внутрисосудистого тромбообразования существенное значение приобретают нарушение сопротивляемости организма, активизация эндогенной инфекции, развитие аллергических реакций, которые местно проявляются виде воспаления и осложняются тромбообразованием. Вот почему и с целью профилактики тромбоза, и с целью лечения острого тромбоза целесообразно использовать протеолитические ферменты – трипсин и химотрипсин, которые обладают противовоспалительным и десенсибилизирующим эффектами. На курс лечения необходимо от 70 до 250 мг трипсина или химотрипсина.
Помимо этих протеолитических ферментов, можно назначать рибонуклеазу, которую вводят внутримышечно. Во время инъекций пораженным конечностям придается возвышенное положение. Со второго – третьего дня, когда стихают боли, снижается температура тела и уменьшается отек, лечение прекращают и накладывают эластическую повязку.
В результате проведенного лечения, как правило, достигается положительный результат, тромб рассасывается, восстанавливается кровоток.
После острого периода заболевания нельзя забывать о возможности использования лекарственных трав, повышающих противосвертывающие свойства крови (каштан конский, донник лекарственный), нормализующих обмен веществ (тысячелистник, зверобой), подорожник), нормализующих деятельность сердечно-сосудистой системы (лимонник китайский, валериана, боярышник, астрагал и др.), деятельность желудочно-кишечного тракта (аир, барбарис, лаванда, бессмертник, крушина и др.), биостимуляторов (алоэ, женьшень, солодка).
Применение фитопрепаратов нередко сводит к нулю возможность рецидива этого очень тяжелого осложнения варикозной болезни.
Трофические язвы – самое частое, самое тягостное и самое трудное для лечения осложнение варикозной болезни. Язвы голеней подразделяют на трофические, ишемические, венозно-застойные, экзематозные, пиогенные (гнойные) и др.
В каждом из этих или иных факторов, обусловливающих и поддерживающих язвенный процесс, вследствие того что трофические язвы – это осложнения декомпенсированного варикозного расширения вен, необходимы не только местные воздействия медикаментов или лекарственных трав в зависимости от фазы воспалительного процесса, обсемененности язвы микроорганизмами, но и не в меньшей степени – стабилизация регионарного периферического кровотока.
Наиболее эффективным и обоснованным методом лечения варикозной болезни, осложненной возникновением трофических язв, являются эластические компрессионные повязки, в частности цинк-желатиновые, так как способствуют нормализации периферического кровотока.
Среди населения бытует мнение, что язву нужно чем-то помазать, нередко предлагаются новомодные препараты, антибиотики, гормоны. Однако клинические наблюдения показали, что необходимо исключить местное применение антибиотиков, гормональных препаратов, мази Вишневского и большого числа других средств.
Незаменимыми помощниками в лечении трофических язв являются лекарственные травы, применение которых не вызывает аллергических реакций, мацерации кожи, дерматитов.
Кроме использования лекарственных трав, для лечения трофических язв можно применять наложения повязок с гипертоническим раствором хлорида натрия или глюкозы. Очень хорошо трофические язвы очищаются от некротических масс ваннами с морской солью, поскольку в водном растворе соли ионизируются с образованием анионов, которые ощелачивают раневую поверхность и способствуют расплавлению нежизнеспособных тканей.
Разрушает некротические ткани и лизоцим, хотя его протеолитические свойства, как и многих других мазей и эмульсий, применяемых для лечения гнойных ран, весьма незначительны. Резко ускоряет очищение раны аминокапроновая кислота, которой припудривают трофические язвы.
Обоснованно применение протеолитических ферментов, которые быстро очищают язвы от некротических тканей и ускоряют регенерацию пораженного участка кожи. Такой метод лечения эффективен и прост (ферментами орошается или припудривается язвенная поверхность), но очень дорогостоящ.
Заживление трофических язв отмечалось довольно часто при наложении кетгутовой повязки, которая, рассасываясь, стимулирует регенераторные процессы в язве, нормализует периферический кровоток. Рекомендуется также использование повязок с интерфероновой мазью в течение 10–12 дней в сочетании с эластическим бинтованием.
Для лечения трофических язв обязательно назначение общеукрепляющих средств, витаминов, для этой цели целесообразно использовать также лекарственные травы.
Так как в области трофических язв имеет место гипоксия местных тканей, необходимо шире назначать средства, улучшающие состав крови: реополиглюкин, компламин. Эти препараты усиливают кровоток по капиллярам и нормализуют свертывающую систему крови. Показано применение солкосерила, активизирующего обменные процессы и регенераторную способность тканей.
Очень важно помнить, что применение отдельной группы препаратов или средств не может привести к положительному результату – заживлению язвы.
Пациент должен помнить, что необходимо соблюдать определенный режим труда и отдыха, правильно питаться, проводить регулярные лечебные гимнастические упражнения, массаж, носить эластический бинт или чулки, применять цинк-желатиновые повязки, научиться правильно бинтовать ноги, оздоравливать организм, беречься гриппа, острых вирусных инфекций, бороться с сопутствующими заболеваниями, применять рекомендуемые медикаментозные средства.
Тромбоэмболия легочной артерии – самое тяжелое осложнение варикозной болезни, возникающее при отрыве образовавшегося тромба в периферическом венозном русле и закупорке им легочной артерии.
При закупорке ствола и главных ветвей легочной артерии отмечается 100 %-ная летальность (смерть пациента). В 12–20 % случаях внезапной смерти лиц молодого возраста (25–40 лет) при вскрытии диагностируется эмболия легочной артерии в сочетании с патологически измененными варикозом венами нижних конечностей.
То есть варикозная болезнь уже развивалась в организме, а больной не обращал внимания на ломоту в ногах, усиливающуюся при длительной ходьбе или физической нагрузке, отеки, не обращался за медицинской помощью и соответственно не лечился. Это делает особенно важным своевременность диагностики и начала лечения с использованием всех имеющихся средств.
Эмболию долевых, сегментарных и более мелких ветвей легочной артерии на современном этапе развития медицины успешно лечат при помощи лекарственных препаратов (в остром периоде).
В периоде реабилитации показано использование лекарственных трав, дыхательной гимнастики, симпатических средств.
Пациенты с локальной эмболией мелких ветвей легочной артерии жалуются на боль в грудной клетке, одышку, кашель, нередко с кровохарканьем, повышение температуры тела. Состояние больного быстро ухудшается.
Лечение тромбоэмболии легочной артерии – очень сложная задача. В комплекс лечебных средств входят антикоагулянты прямого и непрямого действия, тромболитические препараты (фибринолизин, аспергиллин, стрептокиназа, урокиназа), терапевтические препараты для нормализации функций сердечно-сосудистой и дыхательной систем организма.
В настоящее время достоверно известны причины возникновения варикозной болезни и ее осложнений – тромбоза, трофических язв, тромбофлебита, эмболии легочной артерии. Поэтому есть все возможности их предупредить. Профилактика развития варикозной болезни, ранняя диагностика – залог успешного лечения и предотвращения осложнений.
Источник

