Срок изоляции при ветряной оспе

1 сентября 2019676,7 тыс.
Сегодня мы с Евгенией, врачом-эпидемиологом. Поговорим о том, какие мероприятия проводят в детских образовательных учреждениях при ветряной оспе и разберем вопрос вакцинации.
Правила карантина
Если в группе или классе зарегистрировано ≥2 случаев ветрянки или ≥5 случаев во всём учреждении, врач-эпидемиолог проведет эпидрасследование, по результатам которого детская образовательная организация получит предписание о проведении санитарно-противоэпидемических мероприятий.
Медработник выявляет контактных с заболевшим и проводит ежедневное меднаблюдение (осмотр) за ранее не болевшими ветряной оспой, не привитыми и (или) с незавершенным курсом вакцинации.
Длительность меднаблюдения за контактными – 21 день с момента изоляции последнего заболевшего из очага. Осмотр включает оценку общего состояния, осмотр кожных покровов, измерение температуры тела.
На протяжении 21 дня с момента изоляции последнего заболевшего в саду проводятся режимно-ограничительные и дезинфекционные мероприятия:
- прекращается прием новых и временно отсутствовавших детей, не болевших ветряной оспой и не привитых против этой инфекции в группу, где зарегистрирован случай заболевания ветряной оспой;
- запрещается участие в массовых мероприятиях детей из «карантинной» группы, а также перевод детей такой группы в другие группы;
- в соответствующем режиме проводится влажная уборка, дезинфекция и проветривание.
Экстренная профилактика
Контактным, не болевшим ветряной оспой, которые ранее не были привиты, может быть предложена экстренная профилактика.
- Используется активная (вакцина) и пассивная (иммуноглобулин) иммунизация.
- Прививку нужно сделать в первые 72-96 часов после контакта с больным ветряной оспой (можно детям от 1 года и взрослым). Иммуноглобулин вводится лицам с противопоказанием к вакцинации.
- Если ребенок контактировал с больным ветрянкой, а сам не болел и не привит: он не будет допущен в детский сад на протяжении 21 дня с момента последнего общения с заболевшим ветряной оспой (либо с 11 по 21 день, если точно установлена дата контакта).
- Дети старше 7 лет и лица, ранее переболевшие ветряной оспой, разобщению не подлежат.
Кто считается контактным?
- Лица, которые общались с заболевшим ветряной оспы течение двух дней до появления у больного сыпи, в период высыпаний, в течение пяти дней после проявления последнего элемента сыпи.
- Лица, которые общались с заболевшим опоясывающем лишаем с момента появления у него сыпи и период высыпаний до истечении пяти дней после появления последнего элемента сыпи.
Если ветрянкой заболел ваш ребёнок
- Лечить его можно дома при лёгком течении. Госпитализация показана по клиническим показаниям — тяжелые и средней тяжести формы заболевания.
- Заболевшего могут госпитализировать если невозможно обеспечить изоляцию на дому — если больной проживает в общежитии или находится в учреждениях с постоянным круглосуточным пребыванием, или если имеются другие неблагоприятные условия проживания.
- Дома необходимо проводить регулярные проветривание по 08-10 минут не менее четырёх раз в день.
- Влажную уборку с моющими средствами помещения проводят два раза в день, обрабатывают мебель, игрушки — этому должен научить медработник, который придёт к вам чтобы собрать эпиданамнез и осмотреть контактных лиц для выявления среди них больных.
Если ветрянкой заболел ваш ребёнок — часть 2
- Пока пациент заразен для окружающих, его нужно изолировать до истечении пяти дней со времени появления последнего свежего элемента сыпи.
- Необходимо строго соблюдать правила личной гигиены, после контакта с больным тщательно мыть руки.
- В организованные коллективы ребёнок после перенесённой ветряной оспы может вернуться после его клинического выздоровления, но не ранее, чем на шестой день после появления последнего свежего элемента сыпи.
- Обязательно нужно взять справку лечащего врача об отсутствии медицинских противопоказаний для посещения образовательных и иных организаций.
Прививки
Ветряная оспа и опоясывающий герпес — два разных по проявлениям заболевания, вызванные одним вирусом — Varicella Zoster.
Об экстренной профилактике я уже писала выше — теперь поговорим о специфической профилактике этой инфекции.
Существует несколько вариантов живых моновакцин от ветряной оспы (Варивакс, Варилрикс). Они разрешены с 9-12-месячного возраста.
Для максимальной эффективности предотвращения заражения (90-98%) требуются 2 дозы. Продолжительность защиты в таком случае составляет как минимум 10-20 лет или дольше (вопрос продолжает изучаться).
Если человек не был привит от ветряной оспы и заболел, то вирус остаётся в организме навсегда и в пожилом возрасте существенно возрастает риск реактивации инфекции, проявляющейся опоясывающим герпесом.
Для взрослых
Для перенесших ветряную оспу людей, разработаны вакцины, препятствующие развитию опоясывающего герпеса в возрасте старше 50 лет.
В 2006 году FDA была одобрена живая вакцина Зоставакс. Её эффективность предотвращения опоясывающего герпеса составляет около 51%, профилактики постгерпетической невралгии — 67%.
В 2017 году на смену пришла рекомбинантная вакцина Шингрикс, 2 дозы которой, введенные с интервалом 2-6 месяцев, обеспечивают защиту от опоясывающего герпеса в 91-97% случаев в зависимости от возраста, от постгерпетической невралгии — в 89-91%.
Вакцина может быть использована, даже если уже были эпизоды опоясывающего герпеса в анамнезе для профилактики новых эпизодов и развития невралгии.
К сожалению, новая высокоэффективная вакцина пока доступна официально только в США, но ведь это не повод о ней не знать.
Источник
Ветряную оспу относят к острым и высокозаразным вирусным инфекциям. Легко поддается диагностике вследствие характерных признаков в виде высыпаний по телу. Инкубационный период ветрянки у детей длится 2 недели, а у взрослого человека варьируется от 10 до 21 дня. В этот период патоген проникает в слизистую верхних дыхательных путей, начинает размножаться и накапливаться в клетках эпителия. Распространяясь по всему организму, провоцирует первые симптомы.
Продолжительность инкубационного периода ветрянки
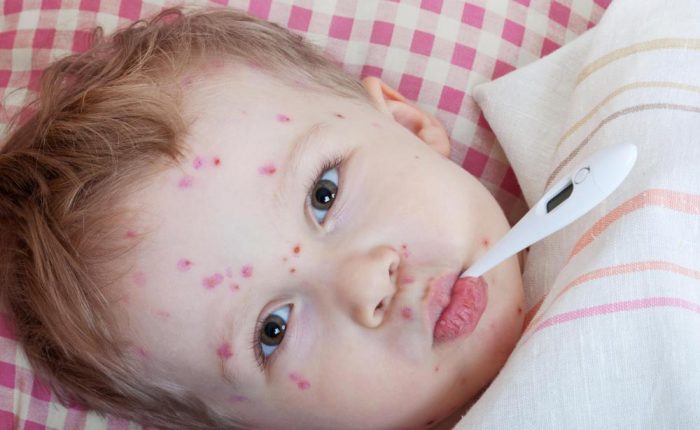
Ветрянка провоцируется вирусом варицелле-зостер, передается от больного человека во время разговора, кашля и т.д., воздушно-капельным путем. Устойчивость возбудителя в окружающей среде составляет 10-15 минут, за это время он способен распространиться на сотню метров.
Период заражения обусловлен возрастной группой человека, устойчивостью иммунной системы. В большинстве случаев заболевание переносят в детском возрасте от 1 до 10 лет. Контакт детей этого возраста всегда заканчивается инфицированием.
Стоит знать: новорожденных детей от заражения защищают антитела матери, получаемые с грудным молоком. Однако если мама не болела в детстве, заразится во время лактации, она передаст вирус младенцу.
Сколько дней инкубационный период ветрянки у взрослых? В зависимости от возраста составляет:
- 13-17 дней – до 30 лет;
- 11-21 день – от 30 лет.
Такие отличия базируются на том, что в зрелом возрасте иммунная система полностью сформировалась, является более устойчивой к активности патогенных агентов. Данный промежуток времени не характеризуется клиническими проявлениями, больной не подозревает о своей заразности.
По усредненным данным инкубационный период у ветрянки колеблется от 7 до 21 дня в зависимости от наличия или отсутствия дополнительных факторов.
Факторы, влияющие на период инкубации:
- Концентрация вирусных элементов, которые проникли в организм во время инфицирования.
- Состояние иммунной системы, общее состояние организма.
- Внешние обстоятельства. Нахождение в помещении с больным человеком практически в 100% случаев заканчивается заражением здоровых людей; на открытом пространстве степень заболеваемости выявляется реже.
Если выявлен источник инфекции в детском коллективе – сад, школа и т.д., то объявляется карантин на 21 день. Симптомы заболевания нужно искать спустя 11-15 дней после вероятного контакта с больным человеком. Если через 21 день симптоматика отсутствует – заражение не произошло.
Стадии и этапы периода инкубации
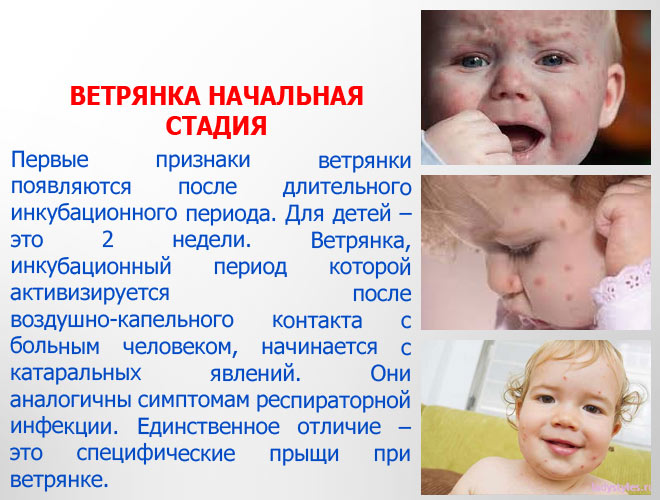
Периоды инкубации ветрянкой подразделяются на три этапа. Первый – инкубационный (вирус проник в организм). Второй – продромальный, наблюдается спустя 36-72 часа до появления первых клинических симптомов на кожном покрове; на его этапе нередко возникает лихорадочное состояние, болезненные ощущения в мышцах и суставах, головная боль. Третий определяется высыпаниями и формированием корочек.
Стадии периода инкубации при ветрянке у детей:
- Начальная. Отсчитывается с момента контакта здорового и больного человека. Точную дату можно определить посредством формулы: день контакта с больным плюс 4 дня для успешного закрепления вируса;
- Вторичная стадия развития. Вирусные клетки активно размножаются и накапливаются в организме пациента, поражают слизистые верхних дыхательных путей, затем подвергают негативному воздействию другие клетки;
- Завершающая стадия. Герпес третьего типа окончательно распространился по всему организму, попадает в кровеносную систему. Начинается продуцирование антител, наблюдается заразный период, первые симптомы.
Важно: из-за индивидуальных особенностей организма ветрянка способна протекать без выраженных клинических проявлений. Больной заражает других, не зная о своей болезни.
У всех длится инкубационный период по-разному. Однако его продолжительность не превышает 21 день. Но первые симптомы могут появиться намного раньше, если в организм проникла большая концентрация вирусных частиц.
Периоды заразности ветрянки
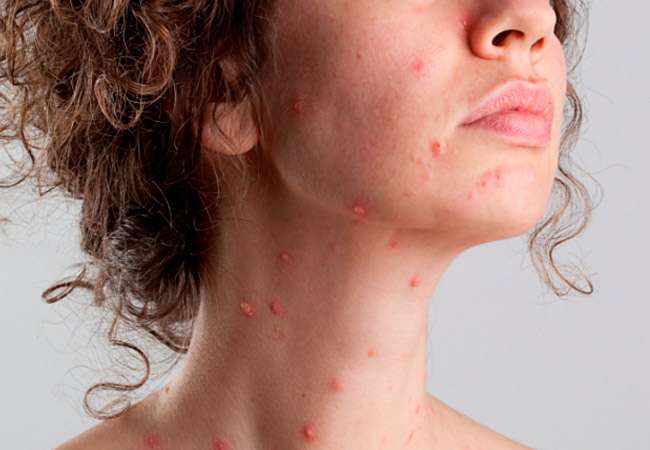
Чтобы определить период заразности необходимо знать дату заражения ветрянкой. Считается, что в течение латентного этапа носитель вируса не является опасным для окружающих людей; инфицирование наблюдается на продромальном этапе до появления сыпи и до того момента, пока не исчезнут последние симптомы на кожном покрове пациента.
Контагиозность при ветряной оспе:
- 36-72 часа до появления высыпаний.
- Весь период высыпаний на теле.
- 5 дней после развития последнего пузыря.
Первая половина периода сопровождается активными высыпаниями различной локализации, вторая – пузырьки лопаются, покрываются засохшей корочкой темного цвета.
Раньше считалось, что лица, контактировавшие с больным, становятся потенциальными источниками инфекции на 10 день. Они подлежали изоляции на весь период болезни, начиная с этого дня. Сейчас полагается, что заразность проявляется на 17 сутки.
Соответственно, изоляционный срок составляет 14 дней. При активной фазе сыпи – 5 суток + 5 дней ожидания после них + инкубационный период ветряной оспы. Изоляция требуется в обязательном порядке. Несмотря на легкость течения в детском возрасте существует риск заражения взрослых людей, в том числе и беременных женщин.
Примечание: сроки касаются исключительно стандартного течения патологии. Дети переносят заболевание легче, в отличие от взрослых и подростков. Поэтому у них изоляционный срок достигает трех недель.
Симптоматика ветрянки в зависимости от этапа инкубации

Первые клинические проявления зависит от состояния иммунной системы человека. У взрослых заболевание характеризуется средней и тяжелой степенью тяжести, способно привести к различным осложнениям; у детей чаще всего диагностируется легкая форма.
Продромальный этап характеризуется симптоматикой:
- Слабость, вялость;
- Снижение аппетита;
- Головная боль;
- Нарушение сна;
- Боль в мышцах и суставах.
Первые симптомы одинаковы при детской и взрослой заболеваемости, единственное отличие – выраженность и интенсивность проявлений. У взрослых ветрянка начинается остро и внезапно, часто сопровождается тошнотой, рвотой, критическим повышением температурного режима тела.
На третьем этапе появляется сыпь:
- Высыпания локализуются на туловище. Сначала поражают бедра, живот, плечи, грудь; затем поднимаются выше – лицо и голова – волосистая часть. Изначально возникает красный бугорок, который стремительно трансформируется в пузырек.
- Образования быстро и легко разрушаются, преобразуются во влажные язвочки, покрывающиеся корочкой. Они отпадают спустя две недели. Новые пузырьки появляются в течение 3-5 суток, поэтому на теле больного можно одновременно обнаружить красные бугорки, прыщики, наполненные жидкостью, маленькие язвочки и подсыхающие корочки.
- При тяжелом течении высыпания поражают слизистые оболочки, наблюдаются на языке, небе, внутренней поверхности губ и щек, на половых органах.
Важно: запрещено чесаться либо сдирать волдыри – значительно увеличивается вероятность нагноения, появления рубцов, что усугубляет клиническую картину и самочувствие больного.
Меры профилактики в период инкубации
Помимо изоляции, существует еще один способ предотвратить заражение. После контакта с больным человеком можно обратиться в медицинское учреждение – не позднее 3-4 суток, чтобы снизить активность патогена. Врач назначает препарат с иммуноглобулином, основу которого составляет биологическая жидкость с антителами к вирусу. При своевременной инъекции блокируется активизация вируса, что способствует легкой форме заболевания.
После болезни у людей вырабатывается иммунитет. В ряде ситуацией патология развивается повторно, приводя к опоясывающему лишаю. В медицине явление называют «прорывом инфекции». Вирус ветрянки навсегда поселяется в тканях человека, находится в латентном состоянии длительное время. Под воздействием пагубных факторов – хронические стрессы, иммунодефицит и пр., становится патогенным, приводя к повторному развитию патологии.
Источник
Энциклопедия / Заболевания / Инфекционные заболевания / Ветряная оспа
Октябрь, 2018.
Ветряная оспа — высокозаразное острое вирусное заболевание, протекающее с умеренно выраженной интоксикацией и характерной сыпью на коже и слизистых оболочках.
Возбудитель — ДНК-содержащий вирус (Varicella-zoster virus) семейства герпес-вирусов, вызывающий также опоясывающий лишай (Herpes zoster).
Источник инфекции — больной ветряной оспой или опоясывающим лишаем.
Пути передачи — по воздуху и воздушно-капельный. Ветряная оспа — летучая инфекция (распространение возбудителя происходит с током воздуха на большие расстояния). Восприимчивость к инфекции очень высокая (после контакта с больным заболевают практически все неболевшие лица). Чаще всего заболевание переносят в дошкольном возрасте. Возможно внутриутробное инфицирование ребёнка при развитии заболевания у матери в последние 5 дней до родов.
Заболевание может протекать в типичной и атипичной форме.
Для типичного течения продолжительность инкубационного периода — 11-21 суток. Во время продромального (до клинических проявлений) периода, который длится около 2 дней, наблюдаются общее недомогание, субфебрильная (до 38 оС) температура, возможно появление скарлатиноподобной сыпи.
Начало заболевания обычно острое:
3-5-дневная лихорадка с последующими ежедневными повышениями температуры, совпадающими с появлением новых элементов сыпи; при тяжёлых формах возможны вялость, недомогание, снижение аппетита и т.п.
Сыпь при ветрянке
Основной диагностический элемент — пузырёк с прозрачным содержимым, окружённый венчиком покраснения. Сыпь может сопровождаться зудом.
Характерно появление высыпаний на видимых слизистых оболочках (полость рта, половые органы, конъюнктива век); в этих случаях корочка не формируется, а дефекты слизистых оболочек в виде мелких язвочек в последующем заживают.
Начальная сыпь в виде мелкоточечных красных высыпаний, обнаруживаемая в первый день болезни и исчезающая на 2-3 сутки. Разнообразная сыпь, состоящая из нескольких элементов: пятно, возвышение, пузырек, корочка. Все элементы — последовательные фазы развития единого воспалительного процесса в коже. Одновременное присутствие на коже элементов разного возраста связано с феноменом ежедневного подсыпания; первые пятна появляются на 1-2 день, последние — на 3-6 сутки.
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
В неосложнённых случаях после отторжения корочек на коже соединительнотканных рубцов не формируется.
В зависимости от количества элементов, симптомов интоксикации, а также наличия образований на слизистых судят о тяжести заболевания. При легкой форме температура до 39оС с небольшим количеством сыпи. Проходит без изменений.
Среднетяжелая форма протекает уже с лихорадкой (до 40оС), подсыпания продолжаются порядка недели, к тому же пузырьки есть на слизистых оболочках. После отпадания корочек есть незначительная пигментация, которая проходит со временем.
Тяжелая степень выражается в значительной интоксикации, плохом самочувствии ребенка, крайне высоких цифр температуры тела. Сыпь крупная, долго непроходящая. После этой формы возможно формирование рубцов.
Для атипичных форм ветряной оспы характерно 5 вариантов течения:
Рудиментарная – отличается малым количеством элементов, причем они редко развиваются в пузырьки, температура тела в норме. Такой тип бывает при приеме препаратов иммуноглобулина во время инкубационного периода.
Пустулезная – формируется при присоединении вторичной бактериальной инфекции. Для нее характерно ухудшение состояния ребенка, повышение температуры, а также образование крупных пузырей с мутным содержимым.
Гемморагическая – наступает у пациентов с выраженной тромбоцитопенией. При этой форме элементы сыпи наполнены кровью, на коже и слизистой формируются кровоизлияния, возможны кровотечения.
Гангренозная – такая форма начинается у ослабленных больных, у детей с плохими бытовыми условиями или уходом. После засыхания корочки образуют участки некроза, которые после отпадания открывают глубокие язвочки. Они сливаются между собой и характеризуются плохим заживлением и затяжным течением. Нередко данная форма переходит в септическое заражение.
Генерализованная – формируется у больных с иммунодефицитом. От остальных типов отличается формированием пузырьков и очагов некроза на внутренних органах (легкие, печень, поджелудочная, головной мозг) с клиникой их поражения. Также возникает токсическая энцефалопатия, ДВС-синдром. Нередко данный тип заканчивается летальным исходом.
Основой выявления герпеса является вирусологическое исследование – осмотр сред на обнаружение возбудителя. При «ветрянке» для диагностики используют жидкость из везикул, в которых при окрашивании выделяют скопления возбудителя – тельца Арагана.
Дифференциальная диагностика
Обычно ветряную оспу отличают от укусов насекомых. Основным отличием является отсутствие развития элементов и подсыпаний, а также нормальная температура тела.
Также болезнь стоит дефферренцировать от:
стрептодермии — протекает без лихорадки, отличаются высыпания – мутное, гнойное содержимое, после инволюции оставляющее желтую корку, на ее месте формируется красное пятно. Сыпь располагается в основном за ушами и на конечностях, никогда не бывает на волосистой части головы (отличительный признак ветрянки).
опоясывающего герпеса – пузырьки располагаются строго по ходу нервного ствола, на ногах и рука практически не бывает.
везикулезного риккетсиоза – на месте укуса клеща образуется небольшой струп с последующим образованием язвы (на ее месте после заживления формируется шрам). Характерно увеличение регионарных лимфоузлов.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Терапия заболевания требует установки домашнего режима, а при наличии повышенной температуры – постельного. Рекомендуется щадящая диета с ограничением жирной, острой, жаренной пищи (стол № 13). Обильное питье.
При лёгких формах — обработка элементов сыпи спиртовыми растворами красителей (бриллиантовый зелёный или метиленовый синий), соблюдение правил личной гигиены. Для мытья следует использовать антибактериальное мыло, без применения мочалок и губок. После купания промакивать тело впитывающим полотенцем, не растирая кожу. Сильный зуд помогут снять крема и мази на основе оксида цинка, а также использование антигистаминных (противоаллергических) препаратов.
При тяжёлых формах, иммунодефицитных состояниях обязательна госпитализация. Также назначается ацикловир в возрастной дозировке в течение 5-7 дней. Данное лечение актуально в первые двое суток после начала заболевания.
Не следует принимать ацетилсалициловую кислоту в связи с опасностью развития поражения печени и синдрома Рея.
Лихорадку снимают препаратами парацетамола, ибупрофен опасен возможностью присоединения вторичной инфекции – пиогенного стафилококка.
Могут быть специфическими и неспецифическими. К первому варианту относят развитие вторичной инфекции, обычно это стрептококковые или стафилококковые заболевания (абсцесс, флегмона, фасциит). Часто такие осложнения формируются при использовании в качестве жаропонижающего средства ибупрофена.
При специфических в основном поражаются внутренние органы – пневмония, ларинготрахеиты, миокардиты. Возможно развитие энцефалитов и менингитов.
Не самым редким осложнением является острое поражение мозжечка – церебеллит. Обычно проявляется по истечению 3 недель после ветрянки. Характеризуется шаткостью походки, атаксией (нарушения точности движения, мышечная слабость). Возможно проявление в виде тремора головы и конечностей. Также может наблюдаться рвота, головная боль. При своевременном обращении к врачу церебеллит проходит без последствий1.
Больных ветряной оспой изолируют до 5-го дня с момента появления последних элементов сыпи. В ясельных группах детских дошкольных учреждений на детей, бывших в контакте с больным, накладывают карантин сроком на 21 день с момента изоляции заболевшего. Предупреждающие мероприятия проводят только среди больных иммунодефицитом в первые 3 суток после контакта с помощью пассивной иммунопрофилактики (введение иммуноглобулина 3-6 мл однократно).
Источники:
- 1. Острый церебеллит при ветряной оспе. — под ред. А.Абрамовой, — Мир врача, 2014.
- 2. Кузьменко Л.Г., Освянников Д.Ю. Детские инфекционные болезни. — изд-во «Академия», М., 2009.
- 3. Т.К.Кускова, Е.Г.Белова, Т.Э.Мигманов. Ветряная оспа. — Лечащий врач, 2004.
Источник: diagnos.ru
Источник


