Скачать презентации по биологии ветряная оспа

1. Ветряная оспа.
2. Общие положения.
• Ветряная оспа – острое инфекционное
заболевание, вызываемое вирусом из семейства
герпес-вирусов, характеризующееся умеренной
лихорадкой и появлением на коже, слизистых
оболочках мелких пузырьков с прозрачным
содержимым.
• Возбудитель – вирус ветряной оспы (зостер).
• Источник инфекции – больной человек, который
становится заразным с последних 2 дней
инкубационного периода, весь период высыпаний и
в течение 5 дней после последнего высыпания.
• Путь передачи – воздушно-капельный.
• Сезонность – осень, зима.
• Иммунитет – стойкий.
• Вирус поражает кожу, слизистые, нервную систему,
редко – внутренние органы (печень, легкие, жкт).
3. Клиническая картина.
• Инкубационный период – 11-21 день ( в
среднем 14 дней).
• Острое начало с повышения температуры тела
до 37,5-38,5С.
• Появление сыпи: мелкое пятно – папула –
через несколько часов везикула 0,2-0,5 см в
диаметре – через 1 сутки корочка. Сыпь на
коже и слизистых.
• Высыпания появляются не одновременно, с
промежутками в 1-2 дня; каждое новое
высыпание сопровождаются новым подъемом
температуры тела.
4. Клинические формы.
• Типичная форма – легкая, среднетяжелая,
тяжелая.
• Рудиментарная форма – пузырьки едва
заметны, температура в норме.
• Генерализованная (висцеральная) форма.
• Геморрагическая форма.
• Гангренозная форма – воспалительная
реакция вокруг пузырьков.
5.
6. Диагноз.
• Клиническая картина.
• ИФА.
7. Лечение.
• Гигиенический режим.
• Обработка элементов сыпи анилиновым
красителями.
• Антибактериальная терапия при
присоединении бактериальной инфекции.
• Кортикостероидные гормоны при поражении
ЦНС.
• Противовирусные препараты,
иммуноглобулин при тяжелом течении
заболевания.
8. Профилактика.
• Изоляция больного на период болезни до
5-го дня после последнего подсыпания.
• Дети разобщаются с 11-го по 21-ый день.
9. Корь.
10. Общие положения.
• Корь – острое инфекционное заболевание,
характеризующееся повышением температуры тела,
наличием интоксикации, катара верхних дыхательных
путей и слизистых оболочек глаз, а так же высыпанием
пятнисто-папулезной сыпи.
• Возбудитель – вирус.
• Источник инфекции – больной человек в катаральный
период и в первый день появления сыпи, после 4-го дня
больной считается незаразным.
• Путь передачи – воздушно-капельный.
• Иммунитет – стойкий.
• Вирус поражает слизистую оболочку верхних
дыхательных путей, конъюнктиву глаз, имеет тропизм к
ЦНС, органам дыхания, жкт.
• Инкубационный период 8-17 дней, может удлинятся до
21 дня при введении иммуноглобулина.
11. Клиника (1).
• Катаральный период (3-4 дня):
— острое начало с повышения температуры тела
до 38,5-39,0С;
— прогрессирующий катар верхних дыхательных
путей – выделения из носа слизистые и слизистогнойные, сиплый голос, сухой кашель, может быть
стеноз гортани;
— поражение глаз – светобоязнь, гиперемия
конъюнктив, отечность век, склерит, гнойное
отделяемое;
— наличие симптомов интоксикации;
— может быть поражение жкт (жидкий стул, боли
в животе);
— наличие пятен Филатова-Коплика на слизистой
щек, губ или десен.
12. Клиника (2).
• Период высыпания – появление пятнистопапулезной сыпи, этапность высыпаний:
— 1-ые сутки – лицо, шея, верхняя часть
груди и спины; отмечается подъем температуры
тела, которая держится весь период высыпаний;
— 2-ые сутки – сыпь полностью покрывает
туловище и верхнюю часть рук;
— 3-и сутки – сыпь полностью
распространяется на руки и ноги;
— типичный вид больного: лицо
одутловатое, веки утолщены, нос и верхняя губа
отечны, глаза красные, гноящиеся, обильные
выделения из носа.
13. Клиника (3).
• Период пигментации:
— пигментация идет в той же
последовательности, что и высыпания;
— сохраняется 1-2 нед., может быть
шелушение;
— состояние анергии.
14.
15.
16. Диагноз.
• Клиника заболевания.
17. Лечение.
• Госпитализация: при осложненном и
тяжелом течении заболевания, дети до 1
года, дети из закрытых учреждений;
• Санитарно-гигиенический режим;
• Антибиотики при осложненном течении
заболевания;
• Антигистаминные препараты.
18. Профилактика.
• Вакцинация;
• Введение иммуноглобулина;
• Изоляция больного на период болезни до
5-го дня от начала высыпания, а при
наличии пневмонии – на 10 дней от начала
болезни;
• Дети разобщаются на 17 дней, а при
введении иммуноглобулина – на 21 день.
19. Краснуха.
20. Общие положения.
• Краснуха – острое инфекционное заболевание,
характеризующееся кореподобным высыпанием,
незначительными катаральными проявлениями со
стороны верхних дыхательных путей и увеличением
периферических лимфатических узлов, особенно
затылочных.
• Возбудитель – вирус.
• Источник инфекции – больной человек в
инкубационном периоде (за 7-10 дней до
высыпаний), в период выраженных клинических
проявлений и в период реконвалесценции (2-3
недели после начала высыпаний).
• Дети с врожденной краснухой могут выделять
вирус 1,5-2 года после рождения.
• Инкубационный период – 15-24 дня (в среднем 1618 дней).
21. Клиника.
• Общее состояние нарушено незначительно;
• Температура тела субфебрильная;
• Сыпь вначале появляется на лице, в течение
нескольких часов распространяется по всему
телу, пятнисто-папулезная, на неизмененном
фоне, больше на разгибательных поверхностях
конечностей, спине, ягодицах;
• Сыпь сохраняется 2-3 дня, исчезает без
шелушения и пигментации;
• Катаральные явления (насморк, кашель,
конъюнктивит) появляются одновременно с
сыпью;
• Увеличение периферических лимфатических
узлов, особенно затылочных и заднешейных.
22.
23.
24. Врожденная краснуха.
Катаракта;
Врожденный порок сердца;
Глухота;
Поражение ЦНС – умственная отсталость,
микроцефалия;
Микрофтальмия;
Низкая масса тела при рождении;
Тромбоцитопения, геморрагическая сыпь;
Гепатит;
Анемия;
Пневмония;
Другие пороки развития.
25. Диагностика.
• Клиническая картина;
• ОАК – лейкопения, лимфоцитоз, появление
плазматических клеток.
26. Лечение.
• Постельный режим в период высыпаний;
• Лекарственные средства не назначаются.
27. Профилактика.
• Изоляция больных в домашних условиях на
5 дней;
• Контактные не разобщаются;
• Решение вопроса о прерывании
беременности при контакте с больным
краснухой в первые месяцы беременности
для не болевших женщин.
28. Скарлатина.
29. Общие положения.
• Скарлатина – острое инфекционное заболевание,
характеризующееся симптомами общей интоксикации,
ангиной и высыпанием на коже.
• Возбудитель – в-гемолитический стрептококк группы А.
• Источник инфекции – больной человек. Длительность
заразного периода – 7-10 дней с момента заболевания.
• Путь передачи – воздушно-капельный, возможен
контактно-бытовой.
• Иммунитет – стойкий, но могут быть повторные случаи
скарлатины.
• Место проникновения инфекции – миндалины,
стрептококк оказывает токсическое, аллергическое и
септическое действие на организм.
• Инкубационный период — 1-12 дней, чаще 2-7 дней.
30. Клиника (1).
• Острое начало с повышения температуры тела до
фебрильных цифр, рвоты, боли в горле;
• Через несколько часов (иногда на 2-ой день)
появляется сыпь, которая быстро распространяется
на лицо, шею, туловище и конечности;
• Характер сыпи – точечная на гиперемированном
фоне: на лице она густо располагается на щеках,
носогубный треугольник остается бледным;
сгущение сыпи на боковых поверхностях туловища,
внизу живота, сгибательных поверхностях
конечностей, особенно в складках, в подмышечных,
паховых, локтевых, подколенных областях;
• Белый дермографизм.
31. Клиника (2).
• Сыпь сохраняется 3-7 дней, исчезает не оставляя
пигментации, но остается шелушение (мочки ушей, шея,
мошонка, пальцы рук и ног);
• Ангина – гиперемия миндалин, язычка, дужек, четко
ограничена, не распространяется на твердое небо,
может быть катаральной, фолликулярной и
некротической;
• Увеличение регионарных лимфатических узлов;
• Язык вначале обложен серо-желтым налетом, со 2-3
дня начинает очищаться с краев и кончика, становится
ярко-красным с выраженными сосочками –
«малиновый язык», этот симптом сохраняется 1-2
недели;
• Выражены симптомы общей интоксикации;
• Сердечно-сосудистая система – вначале тахикардия и
повышение АД, через 4-5 дней брадикардия, аритмия,
снижение АД, короткий систолический шум на
верхушке.
32.
33.
34.
35. Осложнения.
• Возникают на 2-3 неделе от начала
заболевания, могут быть аллергические и
гнойные.
• Гнойные осложнения (возникают в ранние
сроки): лимфаденит, отит, синусит,
мастоидит, гнойный артрит;
• Аллергические осложнения (возникают в
более поздние сроки): простой
лимфаденит, синовиит, нефрит.
36. Диагностика.
• Клиническая картина;
• ОАК – нейтрофильный лейкоцитоз с
палочкоядерным сдвигом влево,
ускоренная СОЭ;
• Бактериологический посев из зева;
• Повышение уровня АСЛО в сыворотке
крови.
37. Лечение.
• Госпитализация: тяжелые формы, по
эпидпоказаниям;
• Постельный режим – 5-7 дней;
• Антибиотикотерапия – пенициллины,
цефалоспорины (курс 7 дней);
• Дезинтоксикационная терапия.
38. Профилактика.
• Раннее выявление и изоляция источника
инфекции на 10 дней;
• Допуск в детские дошкольные учреждения и в
1-2 классы школ после дополнительной
изоляции на дому еще 12 дней;
• Дети, не болевшие скарлатиной дошкольники
и школьники 1-2 классов не допускаются в
детские учреждения в течение 7 дней от
момента изоляции больного и в течение 17
дней, если больной не изолирован.
39. Менингококковая инфекция.
40. Общие положения.
• Менингококковая инфекция – острое
инфекционное заболевание, характеризующееся
разнообразными по характеру и тяжести
клиническими проявлениями: от назофарингнта до
генерализованных форм с поражением различных
органов и систем.
• Возбудитель – менингококк;
• Источник инфекции – больной различными
формами и здоровый носитель;
• Путь передачи – воздушно-капельный;
• Входные ворота – носоглотка, с кровью может
проникать в ЦНС;
• Длительность иммунитета не установлена;
• Инкубационный период – от 2-4 до 10 дней.
41. Клинические формы.
• Локализованная – острый назофарингит.
• Генерализованная:
— менингококкемия;
— менингит;
— смешанная (сочетание этих 2 форм).
• Редкие формы:
— менингококковый эндокардит;
— менингококковая пневмония;
— менингококковый иридоциклит.
42. Острый назофарингит.
• Острое начало с повышения температуры
тела до 37,5-38С;
• Першение в горле, боль при глотании;
• Головная боль, головокружение;
• Заложенность носа;
• Симптомы интоксикации – вялость,
адинамия, бледность;
• Гиперемия, отечность, зернистость задней
стенки глотки, небольшое количество
слизи;
• Полное клиническое выздоровление через
5-7 дней.
43. Менингококкемия.
• Острое начало с повышения температуры тела
до фебрильных цифр;
• Озноб, повторная рвота, сильная головная
боль, потеря сознания, судороги;
• В конце 1-го – начале 2-го дня появляются
высыпания на коже – геморрагическая сыпь
на всей коже, но более обильная на ногах и
ягодицах, размеры элементов сыпи разные;
• Поражение суставов;
• Увеит, иридоциклит;
• Поражение других органов и систем;
• Молниеносная форма = инфекционнотоксический шок, связана с наличием
кровоизлияний в надпочечники.
44.
45.
46. Менингококковый менингит.
• Острое начало с повышения температуры тела
до 39-40С с сильным ознобом;
• Сильная головная боль, нарушения сна;
• Головная боль усиливается при движении,
повороте головы, сильных звуковых и
световых раздражителях;
• Возбуждение или заторможенность;
• Гиперестезия;
• Рвота не связанная с приемом пищи;
• Судороги;
• Менингеальные симптомы;
• Пульс учащен, тоны сердца приглушены, АД со
склонностью к снижению;
• Отек мозга.
47. Диагностика.
• Клиника;
• ОАК – значительный нейтрофильный
лейкоцитоз с палочкоядерным сдвигом
влево, ускоренная СОЭ;
• Люмбальная пункция;
• Бактериологическое исследование
ликвора и мазков крови.
48. Лечение.
• Немедленная госпитализация;
• Антибактериальная терапия: пенициллин в
больших дозах каждые 4 часа;
• Дезинтоксикационная терапия;
• Глюкокортикоиды при признаках
надпочечниковой недостаточности;
• Гепарин для профилактики ДВС;
• Борьба с отеком мозга;
• Противосудорожная терапия;
• Местные антисептики при наличии
назофарингита.
49. Профилактика.
• Ранняя изоляция больного или
бактерионосителя;
• Допуск реконвалесцентов в детские
коллективы после 1 отрицательного посева,
проведенного через 5 дней после отмены
антибиотика;
• Карантин на 10 дней после изоляции
больного, контактным проводят
бактериологические посевы дважды с
интервалом 3-7 дней.
Источник
1
ВЕТРЯНАЯ ОСПА (ВЕТРЯНКА) У РЕБЕНКА. Муниципальное бюджетное общеобразовательное учреждение – начальная общеобразовательная школа 27 «Материнская школа»
2
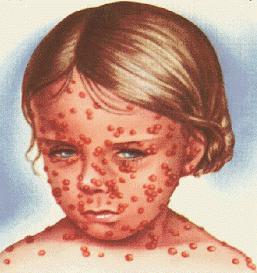
Ветряная оспа (ветрянка) у ребенка. Причины, симптомы и лечение ветряной оспы Ветряная оспа (ветрянка) инфекционное заболевание, отличительной особенностью которого является образование на коже специфической сыпи в виде мелких пузырьков. Переболевшие ветрянкой приобретают стойкий иммунитет к болезни. Природа инфекции при ветряной оспе Ветрянка инфекционное заболевание вирусной природы. Вирус простого герпеса, вызывающий ветряную оспу, обладает способностью поражать только клетки кожи и слизистых оболочек.
3
Причины ветряной оспы Ветрянка вызывается вирусом герпеса, который обладает очень высокой способностью передаваться воздушно-капельным путем от больных к здоровым не болевшим детям. Поэтому, если в течение последних трех недель (инкубационный период — от 10 до 21 дня) ребенок мог контактировать с больным (в детском саду, школе, в транспорте и других общественных местах), то вероятность заболеть ветрянкой значительно повышается. К сожалению, ветряная оспа становится заразной еще до того, как появляется сыпь, поэтому не всегда можно точно определить, был ли такой контакт. Больной начинает быть заразным для окружающих за 2 дня до появления сыпи и заразен еще в течение недели после ее появления. Восприимчивость к ветрянке особенно высока у детей в возрасте до 5 лет. Однако грудные младенцы (до 6 месяцев на грудном вскармливании) практически не страдают ветряной оспой, так как мать передает им собственный иммунитет через плаценту во внутриутробном периоде и с грудным молоком. Дети после 10 лет также редко болеют ветрянкой, но если заболевают, то инфекция может протекать у них более тяжело и в осложненной форме. Ветрянка — преимущественно детское заболевание, но не болевшие в детстве взрослые также могут заразиться ветряной оспой.
4
Признаки ветряной оспы у детей Однажды вы заметили, что на теле вашего ребенка появился прыщик, но не придали его появлению особого значения — может комар укусил, а может просто так вскочил. Прыщик быстро начал расти, увеличиваться в размерах, стал плотным на ощупь и превратился в волдырек с водянистым содержимым. Мало того, такая сыпь повилась по всему телу, прыщи выскочили и на руках и ногах, на животе и спине. При этом ребенок какой-то горячий, вялый ( впрочем, температуры может и не быть), стал хуже кушать, его даже может тошнить — и все это началось за пару дней до появления первого прыща. Чтож, родители, у вашего ребенка возможно ветрянка, или по-научному — ветряная оспа. Количество прыщиков — элементов сыпи — может увеличиваться молниеносно, а может и медленно в течение нескольких дней. Как правило, новая сыпь появляется волнами через дня на протяжении недели или меньше — все зависит от иммунитета ребенка в данный момент. Каждый элемент сыпи из маленькой розовой точки превращается в округлой или неправильной формы темно- розовое пятно, возвышающееся над кожей, с уплотнением внутри и пузырьком с жидкостью снаружи. Со временем пузырек лопается и засыхает корочкой, которая отваливается, не оставляя рубцов на коже ребенка. Розовое твердое пятно на коже при этом остается и будет сходить еще долго — около 2 недель. Вновь появившиеся прыщики сыпи не такие страшные, они меньше по размеру, поскольку ребенок уже начал вырабатывать антитела к вирусу простого герпеса, вызывающего ветрянку, и они противостоят разрастанию сыпи.рубцов При ветрянке у ребенка могут быть увеличены лимфоузлы, особенно за ушами и на шее.
5
Симптомы ветрянки Инфекция обычно начинается с легкого жара (обычно лихорадка умеренная 3839 °С) и недомогания. Через сутки появляется сыпь. Сначала это маленькие красные пятнышки на теле, руках, ногах и лице. Вскоре пятнышки уплотняются, набухают и наполняются жидкостью, образуя пузырьки. При этом ребенок ощущает интенсивный зуд, вследствие чего постоянно стремится расчесывать пораженную кожу. Дело родителей следить за ним и предотвращать расчесы, поскольку таким образом можно внести и дополнительную инфекцию.Жидкость в пузырьках при ветряной оспе очень заразна, так как содержит живые вирусы ветрянки. Может быть несколько волн высыпания на протяжении недели в 23 этапа с интервалом 12 дня. Каждый такой этап сопровождается повторным подъемом температуры, которая затем вновь снижается. В это время ребенок ощущает слабость, раздражительность, у него нарушаются сон и аппетит. Пузырьки подсыхают и покрываются корочкой. На 7-10-й день все пузырьки покрываются коркой, температура падает и больной перестает быть заразным. При ветряной оспе характерно появление новых элементов сыпи на фоне уже существующих старых, поэтому сыпь имеет разный вид на одном и том же участке кожи (и пятна, и пузырьки, и коросты). Аналогичные изменения могут быть на слизистых и конъюнктиве, что причиняет довольно сильную боль
6
Течение ветряной оспы и Особенности сыпи при ветряной оспе Скрытый инкубационный период заболевания длится в среднем 2 недели, реже 1021 день. Начало ветрянки острое, с лихорадкой суток. Период сыпи — 1 неделя или чуть более. По окончании периода высыпаний корочки на коже остаются еще 1 2 недели, после чего сходят, оставляя незначительную пигментацию. Рубцы при неосложненном течении ветряной оспы не образуются. Если при расчесывании все же была занесена гноеродная инфекция, пузырьки перерождаются в гнойнички, и тогда после их исчезновения возможны остаточные явления в виде пожизненных мелких рубчиков, внешне сходных с оспенными. Выздоровление ребенка наступает не ранее 10-го дня с момента первых высыпаний. Выделение вируса прекращается после подсыхания последних элементов сыпи. Иногда неопытные врачи неоправданно ставят диагноз ветряная оспа, путая сыпь при ветрянке с аллергическим (атопическим) дерматитом. Как отличить ветрянку от аллергии? Для начала, исключить из меню и окружения ребенка все возможные аллергены, при этом интенсивный рост количества высыпаний при аллергии должен замедлиться, на ветрянку же эта мера не повлияет. При ветряной оспе размер новых высыпаний меньше, чем предыдущих, при аллергическом дерматите новые высыпания интенсивнее и больше по размеру, а старые после отпадения корочки не проходят, увеличиваются, могут мокнуть или трескаться. На ладонях и подошвах сыпи при ветрянке нет.
7
Лечение ветряной оспы у детей Что советует врач или как неправильно лечить ветрянку Практически каждый взрослый, переболев в детстве ветрянкой, может найти на себе следы ее грязных дел — небольшие рубцы на коже. Как же это объяснить, когда везде написано, что сыпь ветрянки не оставляет рубцов на коже? Это просто: нашим мамам врачи советовали вскрывать волдыри ветрянки и усиленно замазывать их зеленкой по несколько раз в день, при этом купаться строго запрещали, да — и 3 недели не гулять. Ну это же издевательство над ребенком и противоречит всей логике в лечение ветряной оспы у ребенка! Большинство участковых педиатров не на много продвинулись в логике лечения ветрянки и дают те же советы, что и двадцать лет назад.рубцов Для предупреждения наслоения гнойной инфекции элементы сыпи при ветряной оспе в стародавние времена рекомендовалось обрабатывать 2 раза вдень спиртовым раствором бриллиантовой зелени (зеленкой) или темным водным раствором марганцовки. Многие из вас твердо уверены, что зеленка убивает возбудителя ветрянки, но это далеко не так. Зеленка подсушивает высыпания на коже и дезинфицирует ранку, оставшуюся после лопнувшего волдыря до появления коросты. Если зеленкой мазать по несколько раз в день, можно добиться дисбаланса полезных и вредных микроорганизмов на коже ребенка и пересушивания ранки, что ведет к рубцеванию. Еще один немаловажный отрицательный фактор смазывания зеленкой — ватным тампоном вы переносите вирусы герпеса со свежей сыпи на здоровую кожу, тем самым повторно инфицируя ребенка его же вирусами и распространяя сыпь по телу. Если же кожу ничем не обрабатывать вообще, прыщики будут воспаляться от попадания условно-патогенных микробов с кожи, увеличиваться в размерах, больше чесаться и, как следствие — опять рубцы на коже.
8
Опасные осложнения ветряной оспы Осложнения при ветрянке встречаются редко, как правило, течение заболевания благоприятное. При распознавании заболевания трудностей обычно не бывает. Но не дай бог подхватить ветрянку незадолго после вакцинации, когда иммунитет ребенка предельно снижен. В этом случае возможны неисправимые последствия вплоть до летального исхода (бывает при геморрагической форме ветрянки). Вы должны быстро отреагировать и вызвать врача, если замечаете у ребенка хоть 1 из ниже перечисленных осложнений ветрянки: Если пятна сыпи после отпадения корочки увеличиваются в размерах, растут, выглядят, как начало «простуды на губах», покрываются пузырьками, синеют, новые высыпания появляются спустя 10 дней с первых признаков ветрянки ( допустимо только появление мелкой сыпи наподобие потницы, которая не увеличивается в размерах и быстро сходит), если более недели держется температура выше 37 или температура с каждым днем растет, несмотря на то, что пузырьки подсыхают и корочки отпадают, если сыпь распространяется на слизистые оболочки: глаза, ротовой полости, или на половые органы (аналогичные изменения при этом могут быть и на внутренних органах), при появлении кашля или насморка (сопли и кашель во время ветрянки может быть вызван герпетическими высыпаниями в носоглотке), при поносе и частой рвоте, т.е во всех случаях, когда ветрянка протекает атипично. В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание, и будет контролировать течение болезни.
9
Когда больной ветрянкой не заразен? Как можно заразиться ветряной оспой? Заразным больной ветрянкой становится, когда еще не знает о ней — за 2-3 дня до появления сыпи, а сыпь появляется через примерно 2 недели после заражения. Больной ветрянкой перестает быть заразным, когда новых высыпаний не появляется, а старые покрываются корочкой и корочки отпадают (когда пузырьки подживают, вирус уже не выделяется во внешнюю среду). В среднем, карантин по ветрянке для отдельного ребенка недели от первых высыпаний. Вирус — возбудитель очень летуч, но во внешней среде живет не более часа. Источником инфекции является больной человек, причем наличие прямого контакта с ним для заражения не обязательно: вирус легко проникает в соседние комнаты и даже смежные квартиры. Однако он не обладает устойчивостью во внешней среде, поэтому через третьих лиц и предметы распространяться не может. Заразиться можно воздушно-капельным путем от больного ветрянкой, при прямом контакте с больным ветряной оспой или через выделения дыхательной системы или жидкости, содержащейся в кожных высыпаниях зараженных людей. Несмотря на то, что классическая ветряная оспа (вирус герпеса 3 типа) и «простуда на губах» ( 1 тип вируса) вызываются разными типами вируса простого герпеса, ветрянка у ребенка может появиться и после контакта с нетипичным вирусом герпеса, т.е с человеком с простудой на губах, в этих случаях болезнь протекает тяжелее.
10
Ответы на вопросы по ветряной оспе: 1.Ребенку поставили диагноз «ветряная оспа» просто после осмотра врачом, правомочно ли ставить такой диагноз без сдачи анализов? Ответ: При наличии у ребенка характерной для ветрянки сыпи диагноз правомочно ставить после осмотра и сбора жалоб. Анализы необходимы лишь при затяжном или осложненном течении заболевания. 2. У ребенка поднялась температура и появились прыщики по всему телу и в волосах. Это ветряная оспа? Диагноз ветряной оспы можно поставить только опытный врач после очного осмотра ребенка. 3. У ребенка ветряная оспа, какие народные средства мы можем использовать, чтобы он быстрее выздоровел? При любом инфекционном заболевании, и ветрянке в том числе, в помощь основному лечению уместны будут витаминные ягодные морсы или травяные чаи, но нужно быть уверенным, что у ребенка нет на них аллергии (то есть ребенок уже пробовал такой чай и аллергии не возникло) 4. Нужно ли кормить ребенка, если он оказывается есть (у него ветрянка)? Организм борется с инфекцией, и на это ему нужны силы, так что кормить, несомненно, нужно. Но на переваривание пищи тратится тоже очень много энергии. Поэтому во время ветрянки, если ребенок отказывается от привычной еды, замените ее на куриный бульон и кисели.
Источник