Ощущение неполного опорожнения кишечника геморрой

Неполное опорожнение кишечника – это синдром, при котором у человека возникает ощущение неполного выхода каловых масс. Такое нарушение акта дефекации может быть явным, то есть иметь место в действительности, или же носить психосоматический характер.
Этиология Симптоматика Диагностика Лечение
В большинстве случаев ощущение неполного опорожнения кишечника обусловлено развитием гастроэнтерологических или проктологических заболеваний. Однако точно определить причину развития такого нарушения работы ЖКТ может только врач. Для этого используют спектр диагностических мероприятий, проводится изучение личного анамнеза.
Характер течения клинической картины будет зависеть от первопричинного фактора. Если чувство неполного опорожнения кишечника является следствием только психосоматического фактора, то симптомы, как и лечение, отсутствуют. В таком случае может понадобиться консультация психотерапевта, коррекция образа жизни, возможно, питания.
Курс терапевтических мероприятий будет зависеть от первопричинного фактора. В данном случае может потребоваться не только консервативная терапия, но и операция с последующим восстановлением.
Этиология
Неполное опорожнение прямой кишки может быть следствием некоторых патологических процессов, а также и внешних факторов воздействия.
Патологические причины неполного опорожнения кишечника могут быть следующими:
синдром раздраженной кишки; образование каловых камней; образование полипов в толстой кишке; доброкачественные или злокачественные образования в прямой кишке; геморрой и другие проктологические заболевания; гормональный дисбаланс; дисбактериоз; хронические гастроэнтерологические заболевания, которые приводят к запору.
Кроме того, синдром неполного опорожнения кишечника может быть обусловлен такими внешними этиологическими факторами, как:
малоподвижный образ жизни; ожирение; неправильное питание – в рационе отсутствует жидкая пища, человек злоупотребляет фастфудом, мучными изделиями; стрессы, постоянное нервное напряжение.
Также в данном случае не следует исключать генетическую предрасположенность к таким патологическим процессам и психосоматический фактор.
Важно понимать, что если подобный синдром имеет место часто, то обязательно следует обращаться к врачу, поскольку в большинстве случаев – это признак развития патологического процесса в ЖКТ.
Симптоматика
Характер клинической картины, который сопровождает данный синдром, будет зависеть от того, что именно стало причиной его проявления.
Непосредственно сам синдром характеризуется следующим образом:
до и после дефекации может присутствовать дискомфорт, боль, зуд и жжение; задержка стула – опорожнение кишечника может отсутствовать несколько суток, тогда можно говорить о хронической форме запора; выход каловых масс затруднителен, осуществляется только при натуживании.
Хронический запор
Общие симптомы, если причиной проявления синдрома является гастроэнтерологическое заболевание, следующие:
тошнота и рвота; ощущение переполненности желудка даже при минимальном количестве употребляемой пищи; изжога, отрыжка с неприятным запахом; неприятный привкус во рту; боли в желудке; повышенный метеоризм; слабость, нарастающее недомогание; субфебрильная температура тела в некоторых случаях, например, при инфекционном или воспалительном заболевании, остром пищевом отравлении; ухудшение аппетита, снижение веса; язык может быть обложен белым налетом.
Если нарушение опорожнения кишечника обусловлено проктологическим заболеванием, то клиническая картина может включать в себя следующие признаки:
боль во время дефекации; каловые массы могут иметь примеси крови и слизи; боль в области заднего прохода может появляться даже в состоянии покоя; местное повышение температуры; зуд и жжение в области заднего прохода.
Наличие подобной клинической картины требует обязательной консультации у врача-гастроэнтеролога или проктолога. Заниматься самолечением настоятельно не рекомендуется, поскольку это может привести к крайне негативным осложнениям.
Диагностика
Диагностическая программа начинается с физикального осмотра специалиста.
Врач проводит следующие мероприятия:
обследует живот при помощи пальпации – при наличии проктологических симптомов также имеет место пальпаторное исследование заднего прохода; выясняет личный и семейный анамнез пациента; собирает полную клиническую картину; изучает историю болезни пациента.
Кроме того, проводят лабораторные и инструментальные диагностические мероприятия:
общий и развернутый биохимический анализ крови; общий анализ мочи и кала; анализ кала на скрытую кровь; ирригоскопия; эндоскопические исследования ЖКТ; УЗИ органов брюшной полости.
Эндоскопия ЖКТ
В целом диагностическая программа в данном случае определяется в индивидуальном порядке, поскольку все будет зависеть от текущей клинической картины и данных, которые врач собрал в ходе первичного осмотра.
Лечение
При психосоматическом этиологическом факторе развития такого нарушения специфического лечения не требуется: достаточно нормализовать свой образ жизни и исключить те факторы, которые приводят к подобному состоянию.
В целом тактика терапии будет направлена на устранение первопричинного фактора.
Общая картина терапевтических мероприятий может основываться на следующем:
нормализация режима питания и рациона; прием медикаментов; ЛФК.
Фармакологическая часть лечения основывается на следующих препаратах:
слабительные щадящего действия; спазмолитики; улучшающие моторику желудка; седативные; сорбенты.
Прием любого препарата должен осуществляется только по рекомендации врача и по прописанной им схеме. В противном случае возможно развитие серьезных осложнений.
Если лечение будет начато своевременно и правильно, то осложнений можно избежать, а прогноз будет положительным.
В качестве профилактики необходимо выполнять следующие рекомендации:
правильно питаться; вести активный образ жизни; своевременно лечить все заболевания; исключить стрессы и нервные переживания.
Не следует заниматься самолечением, а при плохом самочувствии нужно обращаться к врачу.
Источник
Синдром неполного опорожнения кишечника – чувство неудовлетворения дефекацией, когда человек даже после посещения туалета ощущает переполнение прямой кишки. Отклонения в функционировании толстого кишечника напрямую сказываются на общем самочувствии, а также на работе других органов. Нормальной частотой опорожнения кишечника принято считать один раз за 1-2 дня. Более редкий стул расценивается как запор, а более частый – диарея (понос).
Причины
Существует достаточно много факторов, приводящих к описанному симптому, но наиболее частыми из них являются следующие:
- Синдром раздражённого кишечника (СРК). Это функциональное заболевание, характеризующееся отсутствием какой-либо органической патологии и проявляющееся различными пищеварительными расстройствами (понос или запор, вздутие, хронические боли в животе без чёткой локализации, тошнота, частые ложные позывы в туалет).
- Внутренний геморрой. Заболевание проявляется расширением вен внутренних геморроидальных узлов терминального отдела прямой кишки, переполнением их кровью, нарушением микроциркуляции и увеличением.
-
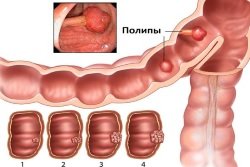 Новообразования кишечника. Чаще чувство неполного опорожнения кишечника вызывается наличием раковой опухоли прямой или сигмовидной кишки, а также множественными полипами. Большое образование создаёт препятствие для прохождения каловых масс с последующим развитием обтурационной непроходимости.
Новообразования кишечника. Чаще чувство неполного опорожнения кишечника вызывается наличием раковой опухоли прямой или сигмовидной кишки, а также множественными полипами. Большое образование создаёт препятствие для прохождения каловых масс с последующим развитием обтурационной непроходимости. - Синдром инертной кишки. Возникает на фоне воспалительных заболеваний кишечника, при сахарном диабете, порфирии, болезни Паркинсона. Формируется прогрессирующий колостаз, при котором продукты обмена не выходят из кишечника даже при использовании слабительных препаратов.
- Воспалительные заболевания (инфекционные или аутоиммунные колиты, сигмоидиты, проктиты). Бактериальное, вирусное или другое поражение слизистой оболочки кишечника приводит к её раздражению и усилению перистальтики, что проявляется ощущением переполнения и дискомфортом.
- Особенности анатомического строения кишки. Долихосигма, сужения, спайки после операции, перекрут, врождённые дефекты – вот неполный список патологий, характеризующийся переполнением кишечника вследствие затруднения эвакуации его содержимого.
- Нарушение нервно-гуморальной регуляции кишечной стенки (неврологические заболевания, особенности психотипа личности, травмы позвоночника, эндокринные патологии).
Клиническая картина
Помимо ощущения неполного опорожнения кишечника отмечаются и другие симптомы. Их количество, характер, особенности проявления будут зависеть от основной патологии. Наиболее распространены следующие жалобы:
-
 боли в животе, чаще в левой паховой области;
боли в животе, чаще в левой паховой области; - метеоризм (повышенное газообразование);
- запоры (реже диарея);
- болезненность и дискомфорт во время дефекации;
- чувство постоянного переполнения кишечника;
- тошнота, урчание в животе, снижение аппетита;
- нарушение сна, внимания, беспокойство, раздражительность;
- кровянистые выделения из ануса во время или после дефекации (рак, полипы, геморрой);
- при длительном протекании заболевания присоединяются симптомы общей интоксикации (слабость, постоянная усталость и т. п.).
Диагностика
Врач в первую очередь выясняет продолжительность заболевания, связь с приёмом пищи, наличие сопутствующей патологии, перенесённые операции на брюшной полости, частоту стула, его характер. Все обследования можно разделить на лабораторные и инструментальные, а также обязательные и дополнительные.
Обязательные исследования
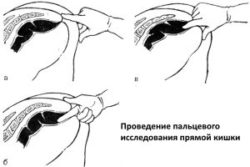
- Пальцевое исследование прямой кишки для уточнения поверхностного поражения слизистой.
- Общий анализ крови, мочи, биохимия крови, копрограмма, анализ кала на скрытую кровь, посев при подозрении на инфекцию. Эти методы позволяют обнаружить воспаление, дисбактериоз, кишечное кровотечение, особенности переваривания пищи, работу органов внутренней секреции.
- УЗИ органов брюшной полости.
Дополнительные исследования
- Обзорная рентгенография брюшной полости. Проводится в случае подозрения на кишечную непроходимость, врождённую анатомическую патологию кишечника.
- Колоноскопия, ректороманоскопия – методы визуального осмотра слизистой толстого кишечника с помощью специальной аппаратуры. Данные обследования могут выявить новообразования в просвете кишки, источник кровотечения, спайки, воспаление и другую патологию. Можно взять биопсию и получить материал для гистологического исследования.
- Ирригография – рентгеноконтрастное исследование кишечника. Позволяет оценить его проходимость, выявить опухоли, язвы.
- МРТ, КТ, консультация узких специалистов могут понадобиться после получения результатов обязательных обследований.
Лечение
Проводится лечение основного заболевания, которое привело к появлению синдрома неполного опорожнения кишечника.
Диета
 Основа любой терапии заболеваний органов пищеварения – это правильное питание. Для улучшения моторики кишечника и профилактики запора необходимо употреблять достаточное количество чистой воды в сутки (2,5-3 литра). Также в рацион включают продукты, богатые клетчаткой: злаки, овощи, зелень, фрукты, отруби, сухофрукты. Все они улучшают моторную и эвакуаторную функцию кишечника и способствуют полному опорожнению прямой и сигмовидной кишки.
Основа любой терапии заболеваний органов пищеварения – это правильное питание. Для улучшения моторики кишечника и профилактики запора необходимо употреблять достаточное количество чистой воды в сутки (2,5-3 литра). Также в рацион включают продукты, богатые клетчаткой: злаки, овощи, зелень, фрукты, отруби, сухофрукты. Все они улучшают моторную и эвакуаторную функцию кишечника и способствуют полному опорожнению прямой и сигмовидной кишки.
Важно ограничить употребление жирной, острой, мучной пищи, газированных напитков. Приём пищи должен быть не реже 3 раз в день.
Образ жизни
При склонности к запорам нужно изменить привычное поведение: регулярно заниматься спортом, плавать, побольше ходить пешком, наладить режим посещения туалета в одно и то же время ежедневно (лучше после завтрака). По возможности отказаться от вредных привычек (курение, алкоголь).
Кишечник – это стрессозависимый орган! Эмоциональные потрясения, перепады настроения, психическая неуравновешенность напрямую сказываются на моторной функции кишки!
Медикаментозное лечение
В зависимости от симптомов могут быть назначены следующие препараты:
-
 Спазмолитики для уменьшения абдоминальных болей (Но-шпа, Папаверин, Дюспаталин, Бускопан) курсом до 2-3 недель.
Спазмолитики для уменьшения абдоминальных болей (Но-шпа, Папаверин, Дюспаталин, Бускопан) курсом до 2-3 недель. - Слабительные средства для приёма внутрь или в микроклизмах (Микролакс, Дюфалак, Нормазе).
- Прокинетики для улучшения сократительной способности кишечника (Мотилиум, Церукал).
- Пробиотики для нормализации микробиоценоза (Хилак форте, Бифиформ, Линекс).
- Пеногасители и сорбенты для устранения метеоризма (Эспумизан, Смекта, Полисорб).
- Седативные препараты (Персен, Новопассит, мелисса, валериана).
Физиотерапия
Неплохой эффект даёт:
- электростимуляция кишечника;
- массаж брюшной стенки;
- жемчужные ванны;
- гидромассаж.
Хирургическое лечение
Показано в случае:
-
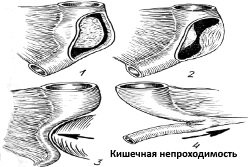 кишечной непроходимости;
кишечной непроходимости; - раковой опухоли;
- полипов;
- спаек;
- врождённых дефектов;
- геморроя.
Иногда хирургическая коррекция даёт шансы на полное излечение.
Источник
Быстрая дефекация при геморрое – залог отсутствия болевых ощущений. Но как сходить в туалет по большому при геморрое, если не получается?

Люди, страдающие от геморроя, постоянно сталкиваются с такой деликатной проблемой, как мучительная дефекация. После опорожнения возникают боли, беспокоят зуд и жжение. Боязнь сходить в туалет приводит быстрому развитию воспалительного процесса.
Постоянный спутник и провоцирующий фактор проктологической болезни — запор.
Натуживания при дефекации создают напряжение, наполняя вены прямой кишки кровью и раздувая их. Твердые каловые массы царапают воспаленный задний проход. Для борьбы с запорами необходимо изменить свой рацион питания, включив в него продукты, богатые растительной клетчаткой. Также рекомендуется пить достаточное количество жидкости и придерживаться консервативной терапии, назначенной врачом.
Причины и симптомы патологии
Причины развития геморроя известны всем:
- запоры, провоцирующие натуживание при опорожнении кишечника;
- поносы;
- гиподинамия;
- беременность;
- любовь к острой пище;
- пристрастие к алкоголю;
- рацион питания, бедный растительной клетчаткой.
Геморроидальная болезнь проявляется в виде таких симптомов, как:
- ректальные кровотечения;
- боли при дефекации;
- зуд и жжение в заднем проходе;
- выделения из ануса в виде крови и слизи;
- ощущение в заднем проходе инородного тела;
- выпадение узлов во время посещения туалета;
- чувство неполного акта опорожнения.
Если во время дефекации выделяется кровь из заднего прохода, это не всегда говорит о наличии геморроя. Этот симптом может указывать на массу других хронических заболеваний.
Боли после опорожнения также появляются не у всех больных с геморроидальной болезнью. Во время натуживания в сплетении происходит разрыв поддерживающего аппарата, что влечет за собой выпадение геморроидального узла.
Как сходить в туалет, если не получается
Как сходить в туалет при геморрое – самый распространенный вопрос врачу-проктологу.
Пациентам с геморроем рекомендуют постепенно избавиться от запоров и выработать привычку ходить в туалет в одно и то же время.
Идеальным временем опорожнения кишечника считается утро или вечер перед самым сном.
Чтобы систематизировать время, на начальном этапе рекомендуют делать клизмы или принимать слабительные средства. Для этой цели врач может назначить Слабилен, Микролакс, Мукофальк и другие послабляющие препараты.
Посещение туалетной комнаты не должно занимать более 5-7 минут.
Проблема дефекации часто возникает из-за того, что каловые массы слишком твердые. Для изменения ситуации необходимо пересмотреть рацион питания. Продукты с закрепляющим эффектом устранить из диет-меню, заменив их сырыми овощами и фруктами. Полезно пить много воды.
Нужно научиться напрягать определенные мышцы во время акта дефекации. Правильное положение тела — важный момент, который поможет осуществить эту задачу. Сидеть на унитазе следует ровно, опираясь стопами о пол. Если приходится пользоваться общественным туалетом, то во избежание неустойчивых поз рекомендуется использование одноразовых бумажных сидений.
Людям, страдающим геморроем, нужно обязательно подмываться прохладной водой после каждого опорожнения кишечника. Эта процедура препятствует развитию воспаления, ускоряет заживление ран и микротрещин и способствует снятию отека. Подмывания горячей водой противопоказаны. Горячие процедуры могут стать причиной ректальных кровотечений и увеличения шишек.
В народной медицине для облегчения опорожнения используют касторовое масло, которое пьют натощак по 1 столовой ложке. Оно обволакивает переваренную пищу и мягко раздражает кишечник. После приема масла через час можно спокойно и безболезненно сходить в туалет.
Дефекация после операции
Правильная дефекация после операции геморроя — это важный момент на пути выздоровления.
В первые сутки не рекомендуется ходить в туалет по большому. В последующие дни важно добиться, чтобы каловые массы были не твердыми и не жидкими, выходили без натуживания. Для этой цели врач может назначить лекарственные средства, улучшающие пищеварение.
Раны в заднем проходе провоцируют частые позывы в туалет. Твердый кал травмирует их, вызывая сильные боли и не давая уйти воспалению. Жидкий стул также сохраняет воспалительный процесс.
Быстрая дефекация после удаления геморроя предотвратит осложнения. Если кал будет скапливаться в кишечнике, он будет твердеть и с большей силой давить на стенки. Процесс опорожнения будет сильно затруднен. Во избежание подобной проблемы, нужно стремиться наладить режим.
Послеоперационным больным долгие натуживания, вызывающие перенапряжение мускулатуры брюшной полости, противопоказаны. Они могут спровоцировать ректальные кровотечения и формирование новых геморроидальных узлов.
Эффективное лечение
Для борьбы с запорами существует множество лекарственных средств. Одни препараты улучшают перистальтику кишечника, другие — размягчают каловые массы.
Геморрой после дефекации лучше купировать прохладными подмываниями, исключив туалетную бумагу.
Правильное лечение может назначить только врач-проктолог. Он изучит данные диагностических обследований и выяснит стадию заболевания. Исходя из результата исследования, определит методы лечения.
На разных стадиях они таковы:
| Стадия геморроя | Способы лечения |
|---|---|
| I | Консервативная терапия, которая подразумевает использование ректальных суппозиториев, мазей, отваров и настоек, примочек и теплых ванночек. |
| II — III | Могут быть использованы малоинвазивные методы лечения, а также удаление геморроидальных узлов с помощью хирургического вмешательства. |
| IV | Хирургическая операция. |
Профилактика
В целях профилактики геморроя рекомендуется:
- подмываться после каждой дефекации прохладной водой;
- постараться наладить ежедневный утренний стул;
- стараться сильно не тужиться во время опорожнения кишечника;
- обогатить рацион питания растительной клетчаткой, чтобы избавиться от запоров и не вызывать расстройства кишечника;
- увеличить двигательную активность, чтобы избежать застоя венозной крови и наладить кровообращение;
- стараться меньше употреблять острого, соленого, спиртного;
- по мере необходимости посещать врача.
Важно помнить, что вовремя поставленный диагноз ускорит процесс выздоровления. А правильная дефекация при геморрое избавит от неприятных симптомов.
В случае с проктологическими проблемами самодиагностика очень опасна, так как можно пропустить развитие ректальной онкологии. Лучше посетить врача-проктолога!
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ
НЕОБХОДИМА КОНСУЛЬТАЦИЯ ЛЕЧАЩЕГО ВРАЧА
Автор статьи Егоров Алексей Александрович, врач-проктолог

Источник


