Лазерное удаление трещин при геморрое

Современная медицина предлагает несколько прогрессивных, малоинвазивных способов оперативного лечения трещины заднего прохода. Одной из последних технологий является лечение анальной трещины лазером. Она имеет ряд преимуществ перед другими методиками.
Суть операции

Данная процедура заключается в воздействии пучком лазерного света с длинной волны 1,56 мкм на патологический дефект тканей. Под его воздействием происходит денатурация (сворачивание) белка, поэтому рана на слизистой оболочке прямой кишки закрывается.
Процедура проводится после тщательного опроса, осмотра пациента и проведения дополнительных обследований. На основании полученных данных, врач устанавливает диагноз, а затем выбирает тактику лечения. Показаниями для лазерного иссечения анальной трещины являются:
- хронизация заболевания;
- развитие осложнений (прямокишечное кровотечение, не купируемый медикаментозно спазм анального сфинктера).
- отсутствие положительной динамики от медикаментозного лечения в течение 2 недель, в том числе от фармакологической сфинктеротомии (с применением нитроглицериновой мази);
- постоянный болевой синдром, который плохо купируется медикаментами;
- рецидивирующая трещина анального сфинктера.
При наличии хотя бы одного из этих показаний, необходимо срочно приступать к терапии.
Лазерное иссечение может проводится в условиях амбулатории, если у пациента не имеется осложнений основного заболевания (массивное кровотечение, агрессивный воспалительный процесс и т. д.), требующих дополнительной терапии или сопутствующей соматической патологии (сахарный диабет, артериальная гипертензия).
После проведения подготовки, естественно, проводится анестезия. Лазерное иссечение трещины проводится под местным обезболиванием. После этого, врач наводит лазер на пораженную область слизистой оболочки прямой кишки. Грубая рана с грануляциями иссекается под воздействием света с крайне высокой частотой. На ее месте образуется чистый дефект с ровными краями. Такая рана быстро заживет без образования грубого рубца. Лазер воздействует и на сосуды. При иссечении они также коагулируются. Это позволяет избежать кровотечения, делая операцию абсолютно бескровной. Подобная методика исключает наложение швов на операционную рану.
Занимает вся процедура (включая анестезию) не более 30 минут.
Преимущества метода
Лазерная терапия имеет ряд неоспоримых преимуществ перед другими оперативными техниками. Она относится к инновационным и малоинвазивным методикам, которые отличаются:
- значительным уменьшением длительности процедуры;
- малой травматичностью;
- бескровностью;
- отсутствием необходимости накладывать швы;
- уменьшением болевого синдрома и отека мягких тканей в послеоперационном периоде по сравнению с другими методиками;
- дополнительной дезинфекцией в месте очага воздействия лазера;
- значительным сокращением периода эпителизации операционной раны;
- заживлением без воспалительных явлений;
- быстрым восстановлением и выздоровлением, уменьшением периода нетрудоспособности больного;
- снижением количества послеоперационных осложнений и рецидивов заболевания.
Предоперационная подготовка

Перед проведением оперативного лазерного вмешательства понадобится провести предоперационную подготовку. Она позволит провести успешное лечение без осложнений. Она включает в себя полноценное обследование пациента, проведение проб на наличие аллергических реакций на анестетик и антибиотики. Врач должен оценить общее состояние пациента, объем оперативного вмешательства, наличие отягощающих факторов.
Она заключается в соблюдении жесткой диеты в течении недели, при этом в полном отказе от пищи за сутки до оперативного вмешательства. Пациентам рекомендуют пить только воду. Кроме того, вечером перед лазерным иссечением и утром проводится очистительная клизма.
Послеоперационный период

Лечение трещины заднего прохода лазером отличается от других методик еще и тем, что пациент имеет возможность отправится домой уже через пару часов после операции. Находясь дома, пациенту необходимо соблюдать несколько простых правил, которые позволят ране зажить быстро. Послеоперационный период после лазерного иссечения включает в себя:
- Режим.
- Диету.
- Обработку послеоперационной раны.
- Употребление медикаментов.
Режим подразумевает под собой максимальное ограничение нагрузок, соблюдение оптимального режима труда и отдыха. В первые сутки пациенту стоит соблюдать постельный режим. В следующий месяц необходимо максимально ограничить физические нагрузки, а также исключить подъем тяжелых предметов. Таким пациентам стоит отказаться от сидячего положения, проводить больше времени за неспешными пешими прогулками. Стоит полностью отказаться от посещения бассейнов, саун, бань. Это позволит исключить травматизацию раны, соответственно, обеспечить ее быстрое заживление.
Основная проблема, с которой могут сталкиваться пациенты, – это запоры, которые будут усугублять течение послеоперационного периода. Твердые каловые массы могут травмировать нежную слизистую оболочку прямой кишки и незажившую послеоперационную рану. Именно поэтому питание пациентов после лазерного иссечения трещины прямой кишки должно быть направлено на нормализацию стула и облегчение акта дефекации. Для этого необходимо соблюдать несколько рекомендаций относительно режима питания:
- в первые сутки рацион пациента должен включать только питье;
- в последующий месяц пациенту необходимо включить в меню пищу, богатую клетчаткой и пищевыми волокнами: овощи, фрукты, сухофрукты, каши;
- основу рациона должна составлять питательная пища, богатая полезными веществами, белками, жирами: постные сорта мяса (птица, кролик, говядина), рыба (преимущественно морская);
- блюда должны быть щадящими для ЖКТ. Показаны варенные, протертые, приготовленные на пару блюда;
- пища должна быть теплой;
- необходимо соблюдать оптимальный питьевой режим. В сутки больной должен выпивать не менее 2 литров воды;
- пациенту стоит полностью исключить жареное, острое, пряное, копченое;
- необходимо отказаться от алкоголя и газированных напитков.
Такая диета позволит улучшить процесс пищеварения, а также исключить появление запоров. Стоит постараться бороться с проблемой запоров именно нормализацией питания, а не слабительными средствами или клизмами, поскольку они не исключают причину появления твердых каловых масс, а лишь временно устраняют сам запор.
Обработка послеоперационной раны заключается в нанесении заживляющих местных средств (Левомеколь, Метилурацил) в виде примочек. Кроме того, проктологи рекомендуют полностью отказаться от туалетной бумаги (в первое время), а заменить ее гигиеническими ваннами.
Уход за послеоперационной раной включает в себя теплые, сидячие ванночки с добавлением лекарственных средств. Они проводятся по 15 минут в день. Добавлять можно отвар ромашки, слабый раствор перманганата калия. Эти ванночки помогут ускорить процесс заживления, оптимизируют кровообращение в патологической области, способствуют расслаблению сфинктера и устранению болевого синдрома.
Поскольку в послеоперационный период пациент испытывает болезненность в перианальной области (особенно при дефекации), возможно присоединение вторичной инфекции, поэтому рекомендовано использование ряда фармакологических препаратов:
- антибактериальные средства;
- противовоспалительные;
- обезболивающие.
Их рекомендовано использовать в виде ректальных суппозиториев или мазей. Они значительно ускорят заживление дефекта, при этом быстро устранят болевой синдром и дискомфорт.
Уже через месяц пациент сможет вернуться к полноценному образу жизни при соблюдении всех правил и рекомендаций.
Возможные осложнения
Лазерное иссечение трещины анального сфинктера редко сопровождается появлением каких-либо осложнений. Обычно они наблюдаются при несоблюдении пациентом рекомендаций относительно послеоперационного периода. К ним относят:
- рецидив заболевания;
- развитие вторичного инфекционного процесса;
- кровотечения из послеоперационной раны.
Часто пациенты легко переносят данное оперативное вмешательство, при этом даже не имеют жалоб в послеоперационном периоде. Манипуляция может проводится пациентам любого возраста.
Профилактика

Чтобы избежать оперативного лечения, необходимо соблюдать ряд профилактических рекомендаций, которые направлены на предотвращение образования трещины заднего прохода:
- нормализуйте питание. Отсутствие запоров или диареи позволит предотвратить линейные разрывы слизистой оболочки прямой кишки;
- Откажитесь от тяжелых физических нагрузок, особенно подъема тяжелых грузов с пола;
- Соблюдение правила личной гигиены. Постоянный уход за перианальной областью позволит избежать ее инфицирования, а также возникновения воспалительных процессов;
- Откажитесь от анального секса. Подобный тип коитуса способствует постоянной механической травматизации слизистой оболочки прямой кишки.
Лучший способ борьбы с анальной трещиной – проведение тщательной ее профилактики, а также ведение здорового образа жизни.
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Геморрой – это варикозное расширение кавернозных тел в области анального канала. Это заболевание проявляется очень неприятными симптомами – болью, выделением крови, выпадением шишек наружу. Геморрой может существенно снизить качество жизни человека, надолго лишить его трудоспособности, причиняет физические и моральные страдания (многие считают неприличным признаваться окружающим в наличии такой проблемы).
Эта болезнь очень распространена. По разным данным геморроем страдают от 30 до 80% населения в возрасте старше 40 лет. 50% из них нуждаются в хирургическом лечении.
Однако это вовсе не означает, что все направляются на классическую операцию – геморроидэктомию. Считается, что только 20% пациентов нуждаются в полноценной операции.
Очень многие оттягивают визит к врачу, заболевание прогрессирует, и операция становится неизбежной. А именно этого события многие и боятся.
Малоинвазивные методы в лечении геморроя
В представлении большинства пациентов геморой лечится только иссечением узлов скальпелем с неизбежным кровотечением, болью, боязнью сходить после операции в туалет и длительным пребыванием на больничном листе.
Однако в последнее время все интенсивнее внедряются в медицинскую практику малоинвазивные методы, которые и операцией назвать нельзя: это манипуляции с использованием современных технологий применения физических или химических факторов для устранения субстрата болезни.
Они привлекательны амбулаторным применением, небольшой длительностью, отсутствием послеоперационного реабилитационного периода.
В лечении геморроя применяются следующие малоинвазивные методики:
- Лигирование латексными кольцами.
- Склерозирование геморроидальных узлов.
- Криодеструкция.
- Инфракрасная фотокоагуляция.
- Лазерная коагуляция.
- Электрокоагуляция.
Лазер в проктологии
Применение лазера в медицине вообще очень широкое. Возможность фокусировать тепловую энергию до минимальной площади воздействия, регулировать глубину этого воздействия делает лазер незаменимым во многих областях медицины.

Основной принцип действия лазера: действие луча высокой температуры с особой точностью на нужный объект приводит к:
- Разрушению тканей в нужном месте (режущее действие),
- Асептическому ожогу,
- Точно ограниченному некрозу тканей с последующим образованием на ее месте соединительной ткани,
- Рубцеванию,
- Запаиванию сосудов,
- Разрушению нервных окончаний,
- Стерилизации операционного поля.
То есть лазерный луч в медицине – это высокоточный скальпель с кровоостанавливающим, обезболивающим и стерилизующим эффектом или же фактор «выпаривания» жидкости из клеток, что приводит к их некрозу там, где это необходимо.
Операции с применением лазера при лечении геморроя
Лазер в лечении геморроя применяется:
- При операциях по типу классической геморроидэктомии (открытая и закрытая), где вместо скальпеля используется луч лазера.
- Подслизистая геморроидэктомия.
- Интерстициальная лазерная коагуляция геморроидальных узлов (именно она относится к малоинвазивным методикам).
- Комбинированные методы с применением лазера (лазеролечение в сочетании с дезартеризацией узлов или со склерозированием).
Показания к лазерной коагуляции геморроидальных узлов
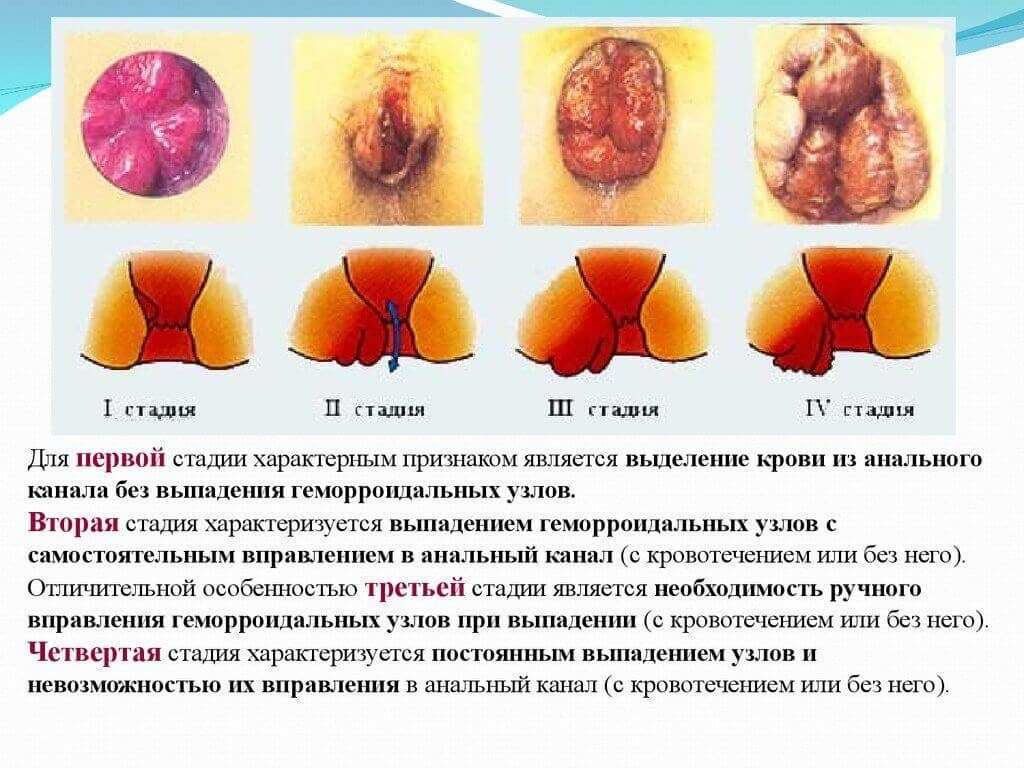
 Лазерную коагуляцию можно применять при любой стадии наружного, внутреннего и комбинированного геморроя. Но наиболее эффективна она будет при 1-3 стадиях внутреннего геморроя с кровотечениями.
Лазерную коагуляцию можно применять при любой стадии наружного, внутреннего и комбинированного геморроя. Но наиболее эффективна она будет при 1-3 стадиях внутреннего геморроя с кровотечениями.
При тромбозе геморроидальных узлов лазерную коагуляцию можно проводить после купирования острых симптомов.
При сочетании геморроя с трещиной прямой кишки или со свищом лазерную коагуляцию можно сочетать с ликвидацией данных патологий.
При наличии больших невправляемых узлов лазерное лечение также можно применять, но эффективность его в этом случае будет ниже.
При правильном отборе эффективность лазерной коагуляции приближается к 95%.
Чем привлекательно удаление геморроя лазером

действие лазера на геморроидальный узел
Лазерная коагуляция может проводиться амбулаторно или в «стационаре одного дня». Через час после операции можно идти домой.
- Не требуется общий наркоз.
- Лазерный луч воздействует очень четко только на область его воздействия, практически не затрагивая окружающие ткани, поэтому операционная травма минимальна, нет послеоперационного отека.
- Длительность манипуляции не более 20 минут.
- Может проводиться на любой стадии и любой локализации геморроя.
- Процедура не сопровождается кровотечением, так как лазер коагулирует сосуды.
- Нет швов и шрамов.
- Может проводиться тогда, когда другие методы противопоказаны.
- Позволяет лечить одновременно несколько заболеваний (геморрой+трещина, геморрой+полип, геморрой+свищ и т.д.).
- Боль после операции отсутствует или очень незначительна.
- Не требуется время для реабилитации.
- Не нарушается трудоспособность, за исключением тяжелого физического труда.
- Ограничения после операции минимальны.
Подготовка к операции
Перед операцией необходимо пройти минимальное обследование: анализы крови, мочи, ЭКГ, флюорографию. Женщины осматриваются гинекологом.

Пациента осматривает врач-колопроктолог, проводится аноскопия и ректороманоскопия.
При необходимости могут быть назначены и дополнительные обследования (колоноскопия, УЗИ или КТ органов брюшной полости). Однако эти обследования назначаются далеко не всем, только в тех случаях, когда врач подозревает другую патологию кишечника.
Противопоказания к операции:
- Острые инфекционные заболевания.
- Острые воспалительные процессы в анальной области (процедура проводится после стихания симптомов).
- Острый тромбоз узлов (его необходимо купировать консервативными методами).
За несколько дней до операции необходимо соблюдать диету, которая обеспечит легкий стул после операции (кисломолочные продукты, тушеные или запеченные овощи, каши, достаточное количество жидкости).
При удалении внутренних узлов вечером и утром накануне операции делается очистительная клизма. При наружных узлах она не требуется.
Ход операции
Процедура проводится с применением местной анестезии (инфильтрация в область узла раствора новокаина или лидокаина). Можно перед инъекцией смазать анальную область анестезирующим кремом с лидокаином (крем Эмла).
По желанию пациента можно применять кратковременный внутривенный наркоз.
Пациент располагается в гинекологическом кресле или на кушетке в коленно-локтевом положении.
Область ануса обрабатывают анестетиком.
При удалении внутренних узлов пользуются аноскопом. Аноскоп – прибор по типу ректального зеркала с подсветкой, вставляется в задний проход.
Проводят инфильтрационную анестезию.
 Существует несколько способов лазерного прижигания узлов:
Существует несколько способов лазерного прижигания узлов:
- Трансмукозное удаление. Электрод с лазером подводят снаружи к узлу. Прижигание начинают с проксимального края узла, постепенно перемещаясь через каждые 2 мм к его краю. Узел денатурируется и значительно уменьшается в размерах. Основание перестает подпитываться кровью.
- Субдермально-субмукозное удаление. Лазерный световод вводится через прокол внутрь узла, узел выжигается изнутри.
Сосудистую ножку можно предварительно перевязать или пережать зажимом. При тепловом воздействии лазера происходит вапоризация жидкости и просвет узла облитерируется (запаивается).
Наружные узлы отсекаются лазером у основания и удаляются.
За одну процедуру можно прижечь до 3-х узлов. В подавляющем большинстве случаев повторных процедур не требуется.
Если же требуется повторное воздействие или остались узлы, которые не удалены за одну процедуру, следующий сеанс проводят через 10 – 12 дней.
Весь сеанс лазерного прижигания геморроя длится 15 – 20 минут. Все, что может чувствовать пациент – это легкое жжение.
Лазерное лечение геморроя в сочетании с пенной склеротерапией
Это инновационный метод лечения геморроя. Суть метода: под воздействием лазера геморроидальный узел уменьшается в размерах, останавливается его кровоснабжение, а затем для окончательной его облитерации внутрь узла вводится специальный склерозант.
Такое лечение предлагают при больших, выпадающих узлах, обычно на 3-й стадии геморроя.
После процедуры в анальный канал помещается плотный тампон. Это единственное неудобство для пациента. Процедура также проводится под местной анестезией, бескровна и может проводиться в амбулаторных условиях.
После операции лазерной коагуляции
После процедуры пациент 30 – 40 минут должен полежать на кушетке, после этого его отпускают домой.
Особых ограничений в послеоперационном периоде нет. Человек может заниматься обычными делами, возвращаться к работе. Рекомендовано все же воздержаться от подъема тяжестей в течение недели.

Необходимо соблюдать тщательную гигиену анальной области. После каждой дефекации рекомендуются подмывания холодной водой.
Для ускорения репаративных процессов врач может назначить перевязки с мазью или свечи с облепихой.
При болевых ощущениях можно несколько дней принимать обезболивающие препараты.
Диета должна содержать достаточное количество растительной клетчатки, кисломолочных продуктов. Исключаются острые, пряные блюда, на некоторое время нужно отказаться от алкоголя.
При склонности к запорам можно принимать средства, размягчающие каловые массы (Лактулозу, Мукофальк, вазелиновое масло).
Через неделю после процедуры необходимо показаться проктологу. Если же появляются такие симптомы, как кровотечение, боль, припухлость, повышение температуры, – к врачу необходимо обращаться сразу, возможно развитие осложнений.
Возможные осложнения
Осложнения после лазерной коагуляции возникают очень редко и обусловлены чаще всего нарушением техники и недостаточным опытом хирурга:
- Кровотечение.
- Ожог окружающих тканей с образованием язв, эрозий, свищей.
- Недостаточное выжигание тканей узла с развитием рецидива.
- Тромбоз и воспаление оставшейся кавернозной ткани.
 Основные недостатки лазерного лечения геморроя – это риск возникновения рецидивов и высокая стоимость.
Основные недостатки лазерного лечения геморроя – это риск возникновения рецидивов и высокая стоимость.
Рецидивы могут быть после всех малоинвазивных методов лечения, так как они устраняют только анатомический субстрат болезни (узлы), но не устраняют причины. Обычно на 3-4 года пациент забывает о геморрое.
Но для того, чтобы болезнь не вернулась, нужно соблюдать все рекомендации по профилактике (не допускать запоров, больше двигаться, отказаться от вредных привычек, похудеть).
Отзывы пациентов после лазерной коагуляции геморроя
Отзывы пациентов, перенесших лазерную операцию по удалению геморроя, в основном положительные. Основные моменты, которые могут быть полезны всем сомневающимся:
- Лазерного удаления геморроя не стоит бояться, это не является даже операцией, а воспринимается как сеанс физиотерапии.
- Боль во время операции не чувствуется, максимум – незначительное жжение.
- Не верится, но через 30 -40 минут после процедуры лазерной коагуляции можно отправляться домой и заниматься обычными делами.
- Несколько дней после процедуры могут беспокоить небольшие боли и дискомфорт, но все быстро проходит.
- Немного страшит первая дефекация после операции, однако на деле никакой боли при этом не возникает. Необходимо только избегать запоров.
- Эффект ощущается практически сразу: уходит боль и прекращаются кровотечения.
- Следует выбирать клинику с большим опытом таких операций.
Стоимость лазерной коагуляции геморроя
Лазерная коагуляция геморроя не входит в перечень бесплатной помощи.
Стоимость данной процедуры достаточно высока. В среднем удаление одного узла обходится от 7 тысяч рублей. В целом цена удаления нескольких узлов за одну процедуру обойдется до 50 тысяч рублей.
Цена зависит от ранга клиники, квалификации хирурга, вида применяемого оборудования, анестезии. Осмотр врача перед операцией, дополнительные обследования оплачиваются дополнительно.
Несмотря на высокую стоимость, лазерное удаление геморроидальных узлов становится все более востребованной процедурой. К ней прибегают трудоспособные активные пациенты, которые не могут тратить время на длительное лечение. Кроме того, стоимость операции сопоставима со стоимостью консервативного лечения геморроя в течение нескольких лет.
Источник