Какие вирусы вызывают оспу


Вирус оспы (Orthopoxvirus variola) — возбудитель смертельно опасной инфекционной патологии, которая отличается высокой контагиозностью и проявляется признаками интоксикационного синдрома, лихорадкой, специфической сыпью с жидкостью внутри. Благодаря этим везикулам болезнь получила свое название — натуральная оспа (variola vera). Этот инфекционный недуг известен с древности. В средние века часто возникали крупные вспышки и эпидемии оспы. В 1796 году врач из Англии Дженнер открыл противооспенную вакцину. Он вводил пациентам вакцину коровьей оспы, которая была не опасна для людей. У привитых формировался стойкий иммунитет к возбудителю «человеческой» оспы. С помощью массовой иммунизации населения ученые-медики смогли побороть болезнь.
Variola virus распространяется аэрозольным и контактным путями. Он обладает резистентностью к большинству факторов внешней среды и способностью преодолевать большие расстояния. Больные оспой опасны для окружающих с конца инкубационного периода и до полного отхождения корочек. Трупы умерших также являются заразными. Входные ворота инфекции – верхние дыхательные пути и поврежденный кожный покров. Микробы проникают в лимфоузлы и разносятся с током крови по всему организму. Они оседают и активно размножаются в клетках кожи и слизистых оболочек, разрушают их, что приводит к формированию язв и рубцов.
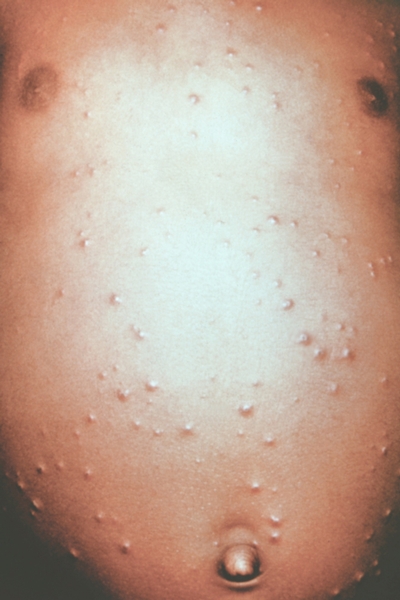
Натуральная оспа – антропонозная инфекция, требующая проведения карантинно-ограничительных мероприятий, текущей и заключительной дезинфекции в очаге, изоляции больных и контактных лиц. Заболевание начинается остро и отличается тяжелым течением. Оно проявляется двухволновой лихорадкой, ознобом, головной болью, слабостью. Сыпь появляется позже. Ее морфологическими элементами являются везикулы и папулы, трансформирующиеся в пустулы. Когда они нагнаиваются, состояние больных ухудшается, развивается токсическая энцефалопатия. Высыпания покрываются корками, которые отпадают и оставляют после себя характерные глубокие рубцы, сохраняющиеся на всю жизнь и уродующие больных. Если заболевание вовремя не обнаруживается и не лечится, наступает смертельный исход. Лица, выживающие после оспы, имеют характерный внешний вид и частично теряют зрение.

Инфекция была широко распространена на азиатском и африканском континентах. Первые эпидемии натуральной оспы прокатились по странам востока — Китаю, Корее, Японии. Затем вирус начал проникать в Европу. Оспа считалась сезонной патологией с увеличением числа больных зимой и ранней весной. В настоящее время черная оспа ликвидирована — уничтожен вызывающий ее вирус. Благодаря повсеместной вакцинации населения был побежден страшный недуг, регулярно уносивший миллионы жизней.
Характеристика возбудителя
Вирус натуральной оспы является относительно крупным микроорганизмом, частицы которого можно увидеть в световой микроскоп. Именно так его и открыли много лет назад.
Выделяют два вида вируса – Variola major и Variola minor. Летальность от них в годы активности была различной и составляла от 20-40% и 1-3% соответственно.
Особенности микроба:
-
 Для вируса характерно сложное строение. Его вирион имеет овоидную или округлую форму. В сердцевине, сдавленной с двух сторон боковыми телами, содержится генетический материал – две нити ДНК и множество белковые включений. Снаружи вирус имеет мембрану с бороздками. Его внеклеточные частицы также покрыты липидной оболочкой.
Для вируса характерно сложное строение. Его вирион имеет овоидную или округлую форму. В сердцевине, сдавленной с двух сторон боковыми телами, содержится генетический материал – две нити ДНК и множество белковые включений. Снаружи вирус имеет мембрану с бороздками. Его внеклеточные частицы также покрыты липидной оболочкой. - Благодаря особой структуре, крупным размерам и наличию разных ферментов вирус самостоятельно выстраивает РНК. У мелких микроорганизмов, имеющих обычной строение, такая способность отсутствует. Проникнув в клетку, вирус черной оспы, сразу начинает синтезировать белковые соединения и размножаться в цитоплазме с образованием включений.
- Вирус обладает высокой устойчивостью к условиям внешней среды. Он не теряет своей патогенности при гипотермии и высыхании, легко переносит замораживание. При кипячении микроб погибает только через десять минут, под воздействием ультрафиолетовых лучей — через шесть часов, в спирте, соляной кислоте и ацетоне — через полчаса. Он резистентен к антибиотикам и инактивируется хлорамином в течение часа. При комнатной температуре вирус живет около двух лет, а в лиофилизированном состоянии остается жизнеспособным гораздо дольше.
Эпидемиология
Источником инфекции является больной человек, который максимально опасен для окружающих в период высыпаний, особенно в первые 8-10 дней. Вероятность заражения существенно снижается после образования рубцов, но сохраняется до тех пор, пока не отпадут все корочки. Случаи вирусоносительства, бессимптомного и хронического течения инфекции не были зафиксированы.

Механизм распространения вируса оспы — аэрогенный, реализующийся воздушно-капельным и пылевым путями. Патоген разносится с током воздуха на большие дистанции и поражает клетки слизистой оболочки носа, рта, глотки. Он выделяется во внешнюю среду в составе слюны или мокроты, когда больной кашляет, чихает или просто дышит. Этот способ передачи инфекции является самым опасным, поскольку его нельзя остановить. Заразиться натуральной оспой можно контактным и трансплацентарным путями. Вирусы содержаться в элементах сыпи. При их повреждении содержимое изливается на кожу. Любой контакт с больным человеком может закончиться инфицированием. Лица с большим количеством высыпаний на коже максимально опасны в эпидотношении. Заразными могут быть вещи больного, белье, посуда и прочие предметы обихода, на которые попало содержимое везикул и пустул.
Восприимчивость к инфекции высокая и повсеместная. Заражаются лица, не привитые от оспы. Процент естественной резистентности ничтожно мал – 5-7%. Иммунитет после перенесенного заболевания стойкий, но не пожизненный. Спустя 5 и более лет возможно повторное заражение.
Патогенетические звенья патологического процесса:
- Вдыхание зараженного воздуха,
- Проникновение вирусов в респираторный тракт,
- Внедрение инфекции в регионарные лимфоузлы,
- Виремия,
- Репликация вируса в селезенке и костном мозге,
- Гматогенное инфицирование эпителия,
- Размножение микроба в эпителиоцитах,
- Появление энантемы и экзантемы с отеком ткани и пузырями на поверхности,
- Снижение иммунной защиты,
- Вторичное бактериальное инфицирование,
- Трансформация пузырей в пустулы,
- Нагноение и деструкция кожи,
- Формирование рубцов,
- Развитие токсического шока и геморрагического синдрома.
Симптоматика
Натуральная оспа — инфекционный процесс, состоящий из нескольких последовательно сменяющихся стадий.
- Период между заражением и началом болезни длится 2 недели. В это время в организме человека протекают естественные процессы развития и размножения вируса натуральной оспы. Клинические признаки у больных отсутствуют.
- Период предвестников — продрома. На протяжении двух-трех дней постепенно нарастают признаки интоксикационного синдрома: поднимается температура тела, возникает озноб, миалгия, артралгия, цефалгия, боль в животе, рвота. На коже бедер и груди появляются единичные высыпания.
- Когда лихорадка проходит, начинается период сыпи или разгар болезни. Оспенные высыпания – мелкие розеолы, трансформирующиеся сначала в папулы, а затем в везикулы. Пузырьки имеют много камер, углубление в центральной части и зону гиперемии вокруг. Они наполнены мутной жидкостью, содержащей микробные клетки. Высыпания густо покрывают все тело: лицо, волосистую часть головы, конечности вместе с ладонями и подошвами, туловище. В пределах одной зоны образуются однородные элементы. Характерные оспины появляются также на слизистой оболочке носовой и ротовой полости, гортаноглотки, респираторного тракта, органа зрения, кишечника, влагалища, уретры. Элементы энантемы также последовательно видоизменяются, как и сыпь на коже. Они не покрываются корками, а вскрываются и образуют глубокие язвы. Вторичное бактериальное инфицирование приводит к развитию воспаления пораженных органов. Когда высыпания покрывают большую часть тела человека, вновь появляются признаки интоксикации. В большинстве случаев сыпь распространяется в течение суток.

- Период нагноения сопровождается фебрильной лихорадкой и ухудшением общего состояния больных. Пузырьки объединяются друг с другом и формируют болезненную пустулу с гноем внутри. Спустя 5-7 дней после трансформации она лопается, образуя язву с некротическим дном и грубой коркой на поверхности. У больных этот процесс сопровождается раздражением кожи и нестерпимым зудом. Состояние заболевших крайне тяжелое. У них появляются признаки поражения сердечно-сосудистой системы и токсической энцефалопатии: помрачение сознания, бред, возбуждение, судороги. В подсохших корочках вирус долгое время сохраняет свою заразность. Больной опасен для окружающих практически весь период болезни, начиная с продромы и заканчивая последней корочкой на коже.
- Реконвалесценция — нормализация температуры тела, появление на месте оспин глубоких рубцов. При неблагоприятном развитии патологии массивное воспаление и интоксикация приводят к полиорганной недостаточности и шоку. У больных температура тела падает ниже нормы, пульс плохо определяется, кожа становится серо-синюшной, ноги влажными и холодными, дыхание поверхностным и прерывистым. Они перестают реагировать на звуки и прикосновения. Подобные явления заканчиваются смертью больных.
Вирус оспы вызывает тяжелые и легкие клинические формы инфекции. К первым относятся:
- Папулезно-геморрагическая — появление на коже генерализованной эритемы, обширных кровоизлияний и кровоподтеков, наличие геморрагического экссудата в оспенных элементах, который придает коже и слизистым оболочкам черный цвет. Для патологии характерен короткий инкубационный период и тяжелые первичные проявления. Корочки обнаруживаются не только на коже, но и на всех слизистых оболочках внутренних органах. Смерть от черной оспы наступает на 3-4 день болезни.
- Злокачественная или сливная — начинается остро и быстро заканчивается гибелью больных. На покрасневшей коже появляются обширные участки поражения, приводящие к десквамации эпидермиса.
- Оспенная пурпура — возникают обильные подкожные кровоизлияния. Смерть наступает еще до появления сыпи.
У привитых лиц заболевание обычно протекает в рассеянной форме без поражения кожи и температуры. Для ее характерна длительная инкубация с общей слабостью, вялостью, утомляемостью. Редкие высыпания не оставляют после себя рубцов, симптомы интоксикации отсутствуют. Больные быстро идут на поправку. К концу второй недели все признаки патологии исчезают.
Диагностика
Вирус оспы является возбудителем инфекционного заболевания с характерной клинической картиной. Все симптомы болезни настолько специфичны, что диагностика не вызывает у специалистов особых трудностей. Диагноз ставится по внешнему виду больного и с учетом эпидемиологической обстановки в регионе проживания пациента.

- В гемограмме обнаруживается подъем числа лейкоцитов, резкий сдвиг формулы влево.
- Молекулярно-биологические методы позволяют быстро и точно обнаружить вирус оспы. Полимеразная цепная реакция, иммунофлюоресцентный и иммуноферментный анализы, реакция встречной диффузии и преципитации в геле дают предварительный результат, который требует подтверждения классическим способом.
- Вирусологическое исследование – выделение и идентификация возбудителя инфекции. Биоматериалом для анализа является содержимое оспенных везикул, пустул, корочек, мазок из зева, носа. Поставить диагноз натуральной оспы могут только сотрудники лаборатории особо опасных инфекций, к которым предъявляются особые, крайне жесткие требования по выполнению диагностических испытаний.
- В крови больных можно обнаружить специфические антитела. Для этого ставят серологические реакции: нейтрализации, связывания комплемента, торможения гемагглютинации.
Лечение
Лиц, пораженным вирусом оспы, помещают в отдельный инфекционный бокс и морально поддерживают. Изоляция инфицированных и больных позволяет предотвратить распространение заболевания. Во время лечения необходимо следить за чистотой нательного и постельного белья, регулярно выполнять влажную уборку в помещении, где находится пациент. В очаге инфекции проводят тщательные дезинфекционные мероприятия. Все личные вещи больного уничтожаются сотрудниками санитарной службы. За лицами, контактировавшими с источником инфекции, наблюдают медики в течение 17 дней. Им требуется срочная вакцинация, полное диагностическое обследование, введение противооспенного гамма-глобулина.

Больным с натуральной оспой назначают фармацевтические средства различных групп.
- Справиться с вирусом могут только противовирусные и иммуномодулирующие препараты.
- Элементы сыпи обрабатывают антисептиками – перманганатом калия, борной кислотой, фурацилином.
- При наличии гнойных очагов и выраженной интоксикации проводят мощную антибиотикотерапию препаратами широкого спектра действия – пенициллинами, макролидами, цефалоспоринами.
- Больным назначают жаропонижающие и обезболивающие препараты из группы НПВС, снотворные лекарства, витамины.
- Дезинтоксикационное лечения заключается в инфузионном введении солевых и органических растворов. В тяжелых случаях проводят плазмаферез, ультрафильтрацию или иные методы экстракорпорального очищения крови.
- Для поддержания работы сердца используют кардиопротекторы и средства, улучшающие микроциркуляцию в коронарных сосудах.
- В тяжелых случаях схему лечения дополняют кортикостероидами, обладающими выраженным противовоспалительным эффектом.
Больным рекомендован прием легких, но калорийных блюд. Теплая и жидкая пища позволит избежать повреждения слизистой оболочки во рту и кровотечений из ЖКТ. В рацион следует включать овощные, рыбные и мясные продукты, приготовленные на пару, супы, пюре, суфле. Принимать пищу необходимо часто и небольшими порциями.
Профилактика и прогноз
Существует специфическая профилактика оспенной инфекции — вакцинация. Она бывает ранней – перед заражением и поздней — после контакта с больным. Прививка является наиболее эффективным способом предотвращения болезни. Благодаря массовой иммунизации населения оспа была полностью ликвидирована. В настоящее время вакцинации подлежат люди, которые в силу своей трудовой деятельности рискуют заразиться натуральной оспой. Это сотрудники микробиологических лабораторных центров, в которых хранится живая вирусная культура.

Общие профилактические мероприятия, позволяющие избежать инфицирования:
- Изоляция больных,
- Проведение ограничительных мер в очаге,
- Наблюдение за состоянием контактных лиц,
- Использование медицинским персоналом средств индивидуальной защиты – двойной медицинской формы, многослойной марлевой маски, хирургических перчаток.
Прогноз заболевания, вызванного вирусом оспы, зависит формы инфекции и состояния макроорганизма. Лица, которым вовремя сделали прививку, переносят оспу легко и без последствий. Геморрагическая, злокачественная и некоторые другие тяжело протекающие формы имеют неблагоприятный прогноз и заканчиваются гибелью больных. Причинами смерти являются необратимые изменения в головном мозге, легких и других внутренних органах, тромбогеморрагический синдром и инфекционно-токсический шок. У больных при отсутствии лечения развиваются септические состояния и поражаются структуры зрительного анализатора. Смертность не привитых больных составляет около 30%.
Вирус оспы в настоящее время в природе отсутствует. Он хранится в двух лабораториях — в России и США. Натуральная оспа — первое заболевание, полностью побежденное людьми. В средние века инфекция была постоянным спутником человека. Она обезображивала своего носителя, покрывая его тело множеством язв. Каждый восьмой инфицированный погибал от болезни. Вакцинация против оспы не проводится уже практически сорок лет. Это значит, что любое случайное попадание микроба в человеческую популяцию приведет к многомиллионным жертвам. Необходимо неукоснительно соблюдать все меры предосторожности и профилактики, чтобы вирус оспы навсегда оставался исключительно в пробирках.
Видео: фильм о вирусе натуральной оспы
Мнения, советы и обсуждение:
Источник

Человеческий вид постоянно взаимодействует с живой природой. Сегодня мнения мировых ученых едины – вирусы появились задолго до образования молекулы ДНК. Существует гипотеза, что бактерия — это эволюционный результат дегенеративных одноклеточных, своеобразный потомок древней доклеточной формы жизни. Ежегодная борьба человечества с неизвестными видами вирусов приводит к обоснованным выводам – они мутируют, развиваются и приспосабливаются к создаваемым нами условиям, при этом активно участвуя в эволюционном становлении генетического материала всех живых организмов. Каждый год обширные пандемии уносят сотни человеческих жизней.
Представляем вам топ 10 самых опасных вирусов, известных человеку не только с древних времен.
Вирус иммунодефицита человека (СПИД)
Смертельный вирус по праву занимает первое место в мировом рейтинге. На сегодняшний день лекарства, способного излечить СПИД, не существует. Уберечься от заражения возможно только с помощью эффективной профилактики.

Первые случаи СПИДа зафиксированы в 1930-х годах в одной из стран Западной Африки. Тогда считалось, что переносчиком вируса были обезьяны. Официальное выделение и лабораторное исследование возбудителя произведено в 1980 году при идентификации 440 носителей-жителей США.
Возбудитель-вирус иммунодефицита человека разрушает защитную систему путем поражения CD4-лимфоцитов (клеток, отвечающих за уничтожение патогенной инфекции), снижение численности которых приводит к уменьшению сопротивляемости организма окружающей болезнетворной микрофлоре.
Источником инфицирования является латентный носитель или больной человек. Заражение происходит через кровь и биологические выделения — половой контакт всех видов, переливание крови, роды, грудное вскармливание, инъекции, трансплантация органов, бытовые микротравмы.
Инкубационный период длительный, от момента проникновения возбудителя в организм до проявления симптомов проходит достаточно много времени – от года и больше.
Средняя продолжительность жизни ВИЧ-инфицированного – не более 11-15 лет.
Известные стадии ВИЧ
• лихорадочная – появляется у 50% зараженных, характеризуется незначительными кишечными или простудными признаками (ломота в теле, диарея, тошнота, редко сыпь и боль в горле);
• бессимптомная – длительность до 10 лет. Вирус разрушает иммунную защиту. Очень редко появляются небольшие припухлости в области лимфоузлов;
• развитие СПИДа. Активация латентных патогенных организмов, обитающих в теле человека. Появление белого налета на языке, геморрагических высыпаний конечностей, потливости, снижение зрения, резкое похудение до 10% общей массы. Затем состояние усугубляется гипертермией, диареей, лимфомой, туберкулезом и саркомой Капоши.
Продолжительность жизни больного ВИЧ с прогрессирующей симптоматикой – не более двух лет.
Лечение ВИЧ проводится иммуностимулирующими, антивирусными и антибактериальными препаратами в стационарных условиях. Основная цель медикаментозной терапии – продление жизни инфицированному.
Фундаментальные методы эффективной профилактики ВИЧ
1. Пользование презервативом, один сексуальный партнер.
2. Не пользоваться чужими предметами гигиены.
3. При лечебных манипуляциях использование одноразового инструмента.
Вирус бешенства
Очень опасный вирус в мире для человека. Болезнь известна с древних времен. Эффективным методом борьбы с болезнью является своевременная и срочная ревакцинация сразу после заражения. Наиболее уязвимы инфицированию страны Азии, Африки, Канада, США (первые случаи заражения человека с 1880 года).
Возбудитель – вирус Rabies, передается через укус, попадание в кровь слюны домашнего или дикого животного. Проникнув в организм, вирус разрушает ЦНС, вызывая менингоэнцефалит, асфиксию и остановку сердца вследствие паралича дыхательных путей.
Источником является зараженное животное – собака, кошка, лисица, енот, грызуны. Инфицирование питомцем человека возможно даже в период инкубации.
Процесс развития болезни длится от 10 дней до года у людей (чаще 1-4 месяца), животных – до 2-3 недель. Если не сделать прививку в течение первых 10 дней после укуса, вероятность летального исхода для человека составляет 99% (во всем мире известны только 3 случая выздоровления после активной фазы).
Симптоматика бешенства
Симптоматика прогресса заболевания характеризуется периодами:
1. Ранний – субфебрильная температура тела, беспокойство (1-3 дня).
2. Разгар – агрессия, галлюцинации, бред, боязнь воды (до 4 дней).
3. Параличный – состояние живого трупа, безучастность, отсутствие реакций, паралич конечностей, удушье (до 8 дней).
Лечение больного в период активной симптоматики не эффективно – врачебное наблюдение ограничивается симптоматическими мерами по облегчению состояния инфицированного.
Предпринимаемые профилактические меры бешенства
• своевременная вакцинация домашних животных;
• немедленное обращение за медицинской помощью при укусе бродячих собак, котов или диких животных;
• прохождение полного курса консервативной терапии сразу после укуса.
Вирус Эбола (геморрагическая лихорадка)
Это название опасного, высоконтагиозного для человека вируса, возбудителем которого является филовирус Zaire ebolavirus. Впервые идентифицирован в 1976 году, при эпидемии в Заир, охватившей большую часть бассейна реки Эбола (почти 90% летального исхода).
Установлено, что переносчиками вируса являются грызуны, летучие мыши и обезьяны.
Последующие эпидемии вызваны мутационными видами вириона:
• городок Нзара и Уганда (Судан). В 1976 году смертность от этого вируса составила 54%, в 1979 году — 53%, в 2000 году — 53 % заболеших. Источник заражения не выявлен;
• Филлипины, затем США. 1989 год – вспышка геморрагической лихорадки среди обезьян;
• лес Таи (Африка). 1994 год – инфицирование человека через лабораторные исследования трупов обезьян;
• Бундибугио (Уганда). 2007 год – эпидемия унесла 40 человеческих жизней из 140 зарегистрированных случаев болезни;
• Конго. 2012 год – 37 % летальности.
На сегодня вакцина против вируса Эбола проходит тестируемую проверку на обезьянах, поэтому информации о ближайшем поступлении антисыворотки на потребительский рынок нет. Министерством здравоохранения официально подтвержден допуск экспериментальной сыворотки для предотвращения популяризации эпидемий.
Болезнь характеризуется сезонными вспышками и признана всемирной угрозой человечества.
Локализация возбудителя преимущественно в крови, слюне, других выделениях и жидкостях зараженного (сперма, моча, слизь). Передается контактным, инъекционным, половым путем. Заражение не исключается при рукопожатии и использовании общих бытовых предметов.
Период развития болезни охватывает 2-3 недели. Попав в организм, вирус блокирует комплементную группу крови (неактивные проферменты, связывающиеся с антигенными телами для разрушения и агглютинации последних).
Основные признаки лихорадки Эбола – геморрагические высыпания, утомляемость, апатия, боль в позвоночнике и конечностях, фарингит, резкое повышение температуры. Затем появляется диарея, боль в животе, дезориентация. Через неделю активная фаза сменяется на усиление болей, кровотечение из носа, кровавый понос, сухой кашель и острый панкреатит. На 14 день болезни – инфекционная интоксикация, геморрагический шок, массивная кровопотеря.
Положительной динамикой в лечении больного Эболой обладает плазма реконвалесцентов (носителей, приобретающих иммунитет после болезни). Однако метод не гарантирует полного выздоровления. Общее число смертности от вируса Эбола составляет около 50%.
Вирус Марбург (геморрагическая лихорадка)
Близкий родственник геморрагической лихорадки Эбола. 1967 год – дата первого инфицирования человека этим вирусом, зафиксировано в Марбурге (Германия). Источником заражения стали обезьяны из Уганды, привезенные для экспериментов.
Возбудителем болезни признан вирус Filoviridae зоонозного происхождения (передающейся человеку от животного). Предполагается, что инфицирование происходит при контакте с биологической жидкостью (слюна, рвотная масса, кровь, выделения).
Группа риска потенциального инфицирования вирусом Марбург
• ветеринары, контактирующие с обезьянами из Африки;
• ученые, исследующие вирус;
• медработники, контактирующие с больным вирусом Марбурга;
• лабораторные сотрудники, занимающиеся исследованием биоматериала.
Период развития лихорадки (инкубация) протекает не больше 10 дней. Затем больной чувствует лихорадку, мышечную боль. Постепенно симптомы усугубляются – появляются высыпания по телу, понос, абдоминальная боль, желтуха, панкреатит, органичная дисфункция, потеря веса. Не исключается дальнейшее развитие печеночной недостаточности, внутренних кровопотерь, бреда и галлюцинаций. Показатель смертности колеблется от 25 до 85%.
Вакцины против вируса Марбурга не существует.
Исследование контагиозности и разработка сыворотки началась с 2014 года. Сегодня миру известны наночастицы, обладающие способностью вирусной дерепликации, тестируемые на обезьянах.
По мнению ученых, единственный способ защиты от вируса – использование максимальных мер предосторожности при контакте с африканскими животными.
Вирус оспы (натуральный)
Опасный для человека вирус натуральной оспы подразделяется на два вида: Variola Minor (ветрянка) и Magor (черная оспа). Эпидемии черной оспы уносят от 40% до 90% человеческих жизней, выжившие становятся инвалидами по зрению.
Первое упоминание смертельного недуга в IV веке – эпидемия черной оспы в Китае (95% смертности). VI век – заболевание поражает густонаселенные районы Кореи (88% летального исхода). 737 год – сокращение населения Японии на 35% (пандемия черной оспы). С 1500 годов черная оспа унесла миллионы европейских жизней. В период с 1700 по 1800 года была изготовлена и протестирована первая сыворотка от оспы. Вариоляция (прививание) дала эффект снижения смертности до 10%.
Инфицирование происходит воздушно-капельным способом, при контакте с носителем или больным. Период инкубации не превышает двух недель. Поступая в лимфу, вирус распространяется по эпителию, образует гнойные пустулы. Тяжелые формы болезни развиваются геморрагическим синдромом, энцефалитом, инфекционно-токсическим шоком и смертью. Излечившийся человек получает безобразные шрамы от пустул по всему телу. Как последствие обширных геморроидальных кровоизлияний у выживших появляется слепота.
Человек является заразным для окружающих с последних пяти дней инкубации и до отпадания корочек пустул.
Тело умершего от черной оспы контагиозно до четырех месяцев.
Лечение натуральной оспы проводится антисептическими и бактериальными препаратами, антибиотиками широкого спектра.
Вирус черной оспы неоднократно применялся человечеством как биологическое оружие. На сегодняшний день отсутствуют данные о нахождении вируса в природном климате, образцы сохраняются лабораторно.
Вирус испанского гриппа (испанка) или инфлюэнца
Самый опасный вирус в мире. В годы Первой мировой войны испанкой заразилось более 35% населения планеты, из них смертность составила около 5% общей численности (150 миллионов человек).
Возбудитель — вирус H1N1, выделен при исследовании мумии в Аляске (XVIII-XIX века). Передается воздушно-капельным путем. Через определенное время инкубации (до 4 дней) у больного появляется цианоз кожи, резкое повышение температуры тела до 40 градусов, кашель с кровью. Затем молниеносное развитие легочного кровотечения. Смерть наступает от захлебывания собственной кровью.
Развитие тяжелых осложнений со смертельным исходом в первые дни болезни наблюдалось преимущественно у больных со сниженным иммунитетом, при беременности, у детей до 14 лет, пожилых людей.
Признаки заражения
Характерные признаки заражения для пациентов из группы риска
1. Стремительное развитие геморрагической пневмонии (за несколько часов).
2. Болезнь поражает только взрослых людей (от 25 до 45 лет).
3. Вероятность летального исхода составляет 95% именно в первые сутки болезни.
Массовая пандемия испанского гриппа во время Первой мировой войны признана мировой катастрофой масштабного характера.
В последующие годы проводилась активная вакцинация населения, инфицированных пациентов лечили противовирусными препаратами.
На сегодня вирус H1N1 модифицирован и имеет более легкое течение. При обнаружении вспышек испанки летальный исход составляет не более 2% (преимущественно среди больных, поздно обратившихся за медицинской помощью).
Вирус Денге (костоломная лихорадка или финиковая болезнь)
Опасный вирус, передающийся трансмиссивным путем (через укусы кровососущих насекомых). Места локализаций – в странах Южной и Восточной Азии, Африка, Карибский бассейн. Ежегодная заболеваемость составляет около 50 миллионов человек, при геморрагической форме летальный исход до 50%.
Возбудителем вируса Денге в середине ХХ века выделен вирион Flavivirus (семейство абровирусов Flaviviridae – антигенная группа В).
Источником заражения являются обезьяны, больной пациент, редко — летучие мыши. Считается, что заболевание переносится комарами. Насекомое контагиозно первые три месяца с момента укуса инфицированной особи и может являться носителем сразу нескольких серотипов вируса. Период развития вируса в организме человека — до семи дней.
Основные симптомы легкой стадии (первичное инфицирование — классическое)
• мышечная и костная боль;
• повышение температуры до 40 градусов;
• сердцебиение;
• гиперемия глазных яблок, горла;
• высыпания на теле, зуд;
• беспокойство.
Более тяжелая форма болезни развивается у местного населения, и возникает при единовременном инфицировании несколькими разновидностями абровируса.
Симптоматика геморрагической формы заболевания
• увеличение лимфы, тошнота, рвота;
• кашель, слабость, абдоминальная боль;
• развитие панкреатита, желудочные кровотечения;
• цианоз;
• учащенное сердцебиение, рвота с кровью.
Лечение лихорадки Денге проводится болеутоляющими средствами, витаминами. При тяжелых формах применяют плазмотерапию, коагулянты, глюкокортикоиды.
Вторичное заражение вирусом Денге для человека более опасно, чем первичное, поскольку выработка организмом антител и приобретение иммунитета лишь усугубляет течение повторного заболевания.
Вирус Зика (лихорадка Зика)
Один из разновидности опасных вирусов передаваемых трансмиссивно. Выделен лабораторно из обезьян леса Зик (Уганда) в 1947 году. Первое инфицирование человека зафиксировано в 1968 году (Нигерия). С 1951 до 1982 годы серологические посевы вируса обнаружены в Индии, Египте. С 2007 года наблюдается восточная популяризация вируса – Новая Каледония, острова Пасхи и Кука, Южная и Центральная Америка, Африка. В 2007 году болезни присвоен статус пандемии.
Возбудитель – вирус Flavivirus, вызывающий однотипное заболевание. Источником заражения являются обезьяны. Инфекция переносится с помощью кровососущих насекомых, также не исключается передача через кровь, естественные выделения, половой контакт.
Инкубационный период длится не более двух недель. Первые признаки болезни – высыпания на теле, лихорадка, ломота, боль в суставах, опухание конечностей. Показатели выраженной интоксикации отсутствуют.
В современном мире пока что не существует специфических лекарств для лечения вирусной инфекции. Заболевание не смертельно, однако обладает выраженной степенью нейротропизма (поражает нервные и нейронные стволовые клетки). Как осложнение, вызывает микроцефалию.
Вирус Ласса (Лихорадка Ласса)
Инфекция характерна тяжелым течением, поражением дыхательных органов, геморрагическими последствиями, и высоким процентом смертельного исхода.
Возбудитель – вирус Lassa mammarenavirus, официально признан одним из самых опасных для человека. Источником заражения являются крысы. Основная локализация – Западная и Центральная Африка. Механизм передачи вируса человеку преимущественно фекально-оральный (через продукты, воду), аэрозольный и прямоконтактный.
Больной лихорадкой Ласса является очень контагиозным для окружающих. Заражение от человека происходит через кровь, естественные выделения, контактным образом. Известны случаи вирусного инфицирования медперсонала через используемые инструменты.
Период развития заболевания длиться от шести дней до двух-трех недель. Больной чувствует общее недомогание, лихорадку, мышечную боль. Постепенно появляются поражения слизистых глаз (конъюнктивит), увеличение лимф. У 80% пациентов отмечаются проявления язвенно-некротического фарингита зева; повышение температуры сопровождается поносом, рвотой. Вторая неделя болезни характеризуется сыпью, геморрагическими кровотечениями (носовые, маточные, подкожные, легочные). Тяжелое течение знаменуется отеком лица и стремительным развитием кровопотери, общей интоксикацией. Летальный исход высоковероятен в течении 10-12 дней болезни.
Лечение больных лихорадкой Ласса проводится с использованием противовирусных препаратов, антибиотиков, на ранних стадиях практикуется плазмовведение. В тяжелых стадиях заболевания смертность достигает 55%.
К защитным профилактическим мерам от заражения вирусом Ласса относятся дезинфекция помещений, карантинн