Хронический геморрой дифференциальный диагноз

Геморрой – это довольно распространённая проктологическая проблема, существовавшая во все времена. В основе её лежит врождённая либо приобретенная слабость венозных стенок с последующим возникновением застоя крови в геморроидальных венах с формированием увеличенных геморроидальных узлов.
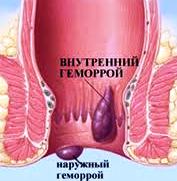
КРОВОТЕЧЕНИЕ
Основным признаком геморроя является аноректальное кровотечение.
Такое кровотечение может быть признаком и других не менее серьезных заболеваний.
Кровотечение может быть не только при геморрое, но и при многих других заболеваниях прямой кишки.
ВАЖНО ЗНАТЬ — кровотечение характерно и для опухолей прямой кишки, как доброкачественных, так и злокачественных. Поэтому для того, чтобы исключить, прежде всего, онкологическую патологию, неотъемлемым методом исследования при геморрое должны быть ректоскопия или колоноскопия. Кроме визуального осмотра эти методы позволяют, кроме того, взять биопсию подозрительного участка.
Аноректальное кровотечение может быть причиной следующих заболеваний:
Анальная трещина,
Опухоли прямой кишки и анального канала (как злокачественные, так и доброкачественные, например, полипы),
Выпадение прямой кишки,
Выпадение слизистой оболочки прямой кишки,
Неспецифический язвенный колит,
Гранулематозный колит,
Гемангиома (сосудистая опухоль, относится к категории доброкачественных),
Эндометриоз прямой кишки,
Травма прямой кишки,
Язва прямой кишки,
Дивертикулез толстой кишки.
ВЫПАДЕНИЕ ИЗ АНАЛЬНОГО КАНАЛА
Выпадение слизистой прямой кишки или самой прямой кишки является одним из симптомов далеко запущенного хронического геморроя, когда прямая кишка может выпадать после натуживания или акта дефекации.
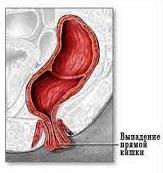
Слизистая оболочка прямой кишки выпадает в результате ее отслойки от подслизистого слоя.
Могут выпадать и анальные сосочки, увеличенные в размерах в результате воспаления.
За выпавшие геморроидальные узлы можно принять т.н. ворсинчатые аденомы прямой кишки на ножке. Они отличаются от геморроидального узла своим дольчатым строением (как ягода ежевики).
В любом случае, если врач подозревает опухоль, обязательно нужно брать биопсию, чтобы исключить онкологическую патологию.
Выпадение из анального канала может встречаться при следующих заболеваниях:
Выпадение слизистой оболочки прямой кишки,
Выпадение прямой кишки,
Ворсинчатые аденомы прямой кишки,
Гипертрофированные анальные сосочки,
Полипы прямой кишки.
БОЛЬ В ОБЛАСТИ АНУСА
Обычно для хронического геморроя не характерен болевой синдром, и если он в данном случае – основная жалоба пациента, то нужно искать иные причины боли, нежели геморрой.
При геморрое тоже может отмечаться боль, например, при воспалении узлов, их тромбозе, при этом боль отмечается во время дефекации.
Боль может также встречаться при сочетании геморроя с анальной трещиной, присоединении гнойного воспаления (парапроктит).
Боль может отмечаться и при опухолях, когда имеется воспаление тканей вокруг нее.
Причины болевого синдрома в анальном канале:
Трещина анального канала (наиболее часто),
Тромбоз наружных геморроидальных узлов,
Тромбоз внутренних геморроидальных узлов,
Острый и хронический парапроктит,
Опухоли анального канала,
Осложненные каудальные тератомы,
Гранулематозный колит с перианальным поражением,
Идиопатический анокопчиковый болевой синдром (когда причина боли просто неизвестна),
Эндометриоз,
Прокталгия.
АНАЛЬНЫЙ ЗУД
Анальный зуд является — достаточно распространенное состояние в проктологии.

Этот симптом является характерным для хронического геморроя и связан он, обычно, с постоянным раздражением кожи вокруг ануса слизистой оболочкой, а также из-за постоянного применения мазей или свечей.
Анальный зуд может быть признаком и других заболеваний, например, сахарного диабета.
Анальный зуд может быть при следующих состояниях:
Выпадение прямой кишки,
Недержание анального сфинктера,
Ворсинчатая опухоль прямой кишки,
Сахарный диабет,
Хронический парапроктит,
Идиопатический зуд анального канала,
Злокачественная опухоль прямой кишки,
Гранулематозный колит,
Грибковые заболевания анального канала,
Гельминтоз (особенно у детей),
Аллергический дерматит,
Контактный дерматит (на мази или свечи),
Псориаз,
Плохая гигиена заднего прохода.
СЛИЗИСТЫЕ ИЛИ ГНОЙНЫЕ ВЫДЕЛЕНИЯ
Обычно при геморрое могут быть слизистые выделения во время дефекации, что связано с присоединением воспаления в прямой кишке (проктит, сигмоидит).
Слизистые или гнойные выделения характерны и для других заболеваний:
Выпадение прямой кишки,
Язва прямой кишки при ее выпадении,
Остроконечные перианальные кондиломы,
Анальная трещина,
Злокачественная опухоль анального канала и прямой кишки,
Ворсинчатая опухоль прямой кишки,
Синдром раздраженной кишки.
Неспецифические воспалительные заболевания толстой кишки.
ОТЕК ПЕРИАНАЛЬНОЙ ОБЛАСТИ
Перианальная область – это область мягких тканей вокруг анального отверстия.
Отек этой области типичен для воспалительных заболеваний анального канала и промежности. Он связан с острым течением заболевания.
При отеке пациент чувствует дискомфорт, который ощущается как желание опорожнить кишечник, чувство тяжести в заднем проходе.
Обычно перианальный отек встречается при обострении геморроя, остром парапроктите или при опухолях прямой кишки с воспалением тканей вокруг опухоли.
Причинами перианального отека могут быть:
Острый тромбоз геморроидальных узлов,
Острый парапроктит,
Остроконечные кондиломы (вирусное заболевание),
Опухоли анального канала и прямой кишки с воспалением вокруг тканей опухоли,
Понос,
Пиодермия в области промежности.
Источник
Как известно, основным признаком геморроя является аноректальное кровотечение. Однако стоит помнить также, что такое кровотечение может быть признаком и других не менее серьезных, а иногда и более важных, заболеваний.
Кровотечение
Кровотечение может быть не только при геморрое, но и при многих других заболеваниях прямой кишки. Наиболее важным является то, что кровотечение характерно и для опухолей прямой кишки, как доброкачественных, так и злокачественных. Поэтому для того, чтобы исключить прежде всего, онкологическую патологию, неотъемлемым методом исследования при геморрое должны быть ректоскопия или колоноскопия. Кроме визуального осмотра эти методы позволяют, кроме того, взять биопсию подозрительного участка.
Аноректальное кровотечение может быть причиной следующих заболеваний:
Анальная трещина,
Опухоли прямой кишки и анального канала (как злокачественные, так и доброкачественные, например, полипы),
Выпадение прямой кишки,
Выпадение слизистой оболочки прямой кишки,
Неспецифический язвенный колит,
Гранулематозный колит,
Гемангиома (сосудистая опухоль, относится к категории доброкачественных),
Эндометриоз прямой кишки,
Травма прямой кишки,
Язва прямой кишки,
Дивертикулез толстой кишки.
Выпадение из анального канала
Выпадение слизистой прямой кишки или самой прямой кишки является одним из симптомов далеко запущенного хронического геморроя, когда прямая кишка может выпадать после натуживания или акта дефекации. Слизистая оболочка прямой кишки выпадает в результате ее отслойки от подслизистого слоя. Кроме слизистой могут выпадать и анальные сосочки, увеличенные в размерах в результате воспаления. Кроме того, за выпавшие геморроидальные узлы можно принять т.н. ворсинчатые аденомы прямой кишки на ножке. Они отличаются от геморроидального узла своим дольчатым строением (как ягода ежевики). В любом случае, если врач подозревает опухоль, обязательно нужно брать биопсию, что исключить онкологическую патологию.
Выпадение из анального канала может встречаться при следующих заболеваниях:
Выпадение слизистой оболочки прямой кишки,
Выпадение прямой кишки,
Ворсинчатые аденомы прямой кишки,
Гипертрофированные анальные сосочки,
Полипы прямой кишки.
Боль в области ануса
Обычно для хронического геморроя не характерен болевой синдром, и если он в данном случае – основная жалоба пациента, то нужно искать иные причины боли, нежели геморрой. Конечно, при геморрое тоже может отмечаться боль, например, при воспалении узлов, их тромбозе, при этом боль отмечается во время дефекации. Боль может также встречаться при сочетании геморроя с анальной трещиной, присоединении гнойного воспаления (парапроктит). Боль может отмечаться и при опухолях, когда имеется воспаление тканей вокруг нее.
Причины болевого синдрома в анальном канале:
Трещина анального канала (наиболее часто),
Тромбоз наружных геморроидальных узлов,
Тромбоз внутренних геморроидальных узлов,
Острый и хронический парапроктит,
Опухоли анального канала,
Осложненные каудальные тератомы,
Гранулематозный колит с перианальным поражением,
Идиопатический анокопчиковый болевой синдром (когда причина боли просто неизвестна),
Эндометриоз,
Прокталгия.
Анальный зуд
Анальный зуд является — достаточно распространенное состояние в проктологии. Этот симптом является характерным для хронического геморроя и связан он, обычно, с постоянным раздражением кожи вокруг ануса слизистой оболочкой, а также из-за постоянного применения мазей или свечей. Однако, анальный зуд может быть признаком и других заболеваний, например, сахарного диабета.
Анальный зуд может быть при следующих состояниях:
Выпадение прямой кишки,
Недержание анального сфинктера,
Ворсинчатая опухоль прямой кишки,
Сахарный диабет,
Хронический парапроктит,
Идиопатический зуд анального канала,
Злокачественная опухоль прямой кишки,
Гранулематозный колит,
Грибковые заболевания анального канала,
Гельминтоз (особенно у детей),
Аллергический дерматит,
Контактный дерматит (на мази или свечи),
Псориаз,
Плохая гигиена заднего прохода.
Слизистые или гнойные выделения
Обычно при геморрое могут быть слизистые выделения во время дефекации, что связано с присоединением воспаления в прямой кишке (проктит, сигмоидит). Однако они характерны и для других заболеваний:
Выпадение прямой кишки,
Язва прямой кишки при ее выпадении,
Остроконечные перианальные кондиломы,
Анальная трещина,
Злокачественная опухоль анального канала и прямой кишки,
Ворсинчатая опухоль прямой кишки,
Синдром раздраженной кишки.
Неспецифические воспалительные заболевания толстой кишки.
Отек перианальной области
Перианальная область – это область мягких тканей вокруг анального отверстия. Отек этой области типичен для воспалительных заболеваний анального канала и промежности. Он связан с острым течением заболевания. При отеке пациент чувствует дискомфорт, который ощущается как желание опорожнить кишечник, чувство тяжести в заднем проходе. Обычно перианальный отек встречается при обострении геморроя, остром парапроктите или при опухолях прямой кишки с воспалением тканей вокруг опухоли.
Причинами перианального отека могут быть:
Острый тромбоз геморроидальных узлов,
Острый парапроктит,
Остроконечные кондиломы (вирусное заболевание),
Опухоли анального канала и прямой кишки с воспалением вокруг тканей опухоли,
Понос,
Пиодермия в области промежности.
(495) 50-253-50 — бесплатная консультация по клиникам и специалистам
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
- Причины геморроя
- Геморрой — симптомы
- Факторы возникновения геморроя
- Геморрой — классификация
- Геморрой — диета
- Геморрой-диагностика
- Геморрой — дифференциальная диагностика
- Методы лечения геморроя
- Геморрой — медикаментозное лечение
- Тромбоз при геморрое
- Процедура инфракрасной фотокоагуляции
- Метод лигирования
- Метод шовного лигирования
- Метод склеротерапии при геморрое
- Операция по методу Лонго
- Операция геморроидэктомия
- Геморрой — профилактика
- Трещина анального отверстия
- Анальная трещина — диагностика
- Анальная трещина — лечение
- Папиллит
- Диагностика и лечение криптита
- Парапроктит — острый
- Парапроктит — хронический
- Хронический парапроктит — диагностика
- Параректальные свищи — классификация
- Хронический парапроктит — лечение
- Причины и проявления эпителиального копчикового хода
- Эпителиальный копчиковый ход — диагностика
- Эпителиальный копчиковый ход — лечение
- Кокцигодиния
- Анальный зуд — причины
- Анальный зуд — диагностика
- Анальный зуд — лечение
- Остроконечные кондиломы -диагностика и лечение
- Выпадение прямой кишки — причины
- Выпадение прямой кишки — проявления
- Выпадение прямой кишки — осложнения
- Выпадение прямой кишки — диагностика
- Выпадение прямой кишки — лечение
- Ректоцеле — классификация и проявления
- Ректоцеле — диагностика
- Ректоцеле — лечение
- Ректовагинальный свищ — причины, проявления, лечение
- Полипы прямой и толстой кишки — причины, диагностика
- Оперативное лечение полипов
- Рак толстой кишки — причины
- Рак толстой кишки — факторы риска
- Рак толстой кишки — классификация
- Рак толстой кишки — диагностика
- Рак толстой кишки — проявления
- Рак толстой кишки — лечение
- Центр проктологии – Германия
Источник
Æàëîáû è àíàìíåç çàáîëåâàíèÿ áîëüíîãî õðîíè÷åñêèì ãåìîððîåì ñ çàäíåé àíàëüíîé òðåùèíîé è ïîëèïîì ïðÿìîé êèøêè. Îáúåêòèâíîå èññëåäîâàíèå îáùåãî ñîñòîÿíèÿ áîëüíîãî. Äèôôåðåíöèàëüíûé äèàãíîç è îñîáåííîñòè òåðàïåâòè÷åñêîãî ëå÷åíèÿ õðîíè÷åñêîãî ãåìîððîÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÏÀÑÏÎÐÒÍÀß ×ÀÑÒÜ
1. Ô.È.Î: NNN
2. Âîçðàñò: 24. 01. 1972. 44 ëåò
3. Ïîë: ìóæñêîé
4. Ìåñòî æèòåëüñòâà:
5. Çàíèìàåìàÿ äîëæíîñòü: ðàáî÷èé
6. Ñïåöèàëüíîñòü, ïðîôåññèÿ: òåõíèê ýëåêòðèê
7. Ìåñòî ðàáîòû: Î
8. Äàòà ïîñòóïëåíèÿ â êëèíèêó:
9. Äàòà âûïèñêè èç êëèíèêè:
10. Êîëè÷åñòâî ïðîâåäåííûõ êîéêî-äíåé: 12
11. Ïîñòóïëåíèå: â ïëàíîâîì ïîðÿäêå
12. Äèàãíîç:
a) Íàïðàâèâøåãî ëå÷åáíîãî ó÷ðåæäåíèÿ: ãåììîðîé
b) Ïðè ïîñòóïëåíèè â êëèíèêó:
Îñíîâíîå çàáîëåâàíèå: õðîíè÷åñêèé ãåììîðîé
Îñëîæíåíèå îñíîâíîãî çàáîëåâàíèÿ: çàäíÿÿ àíàëüíàÿ òðåùèíà
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: ïîëèï ïðÿìîé êèøêè
ñ) Îêîí÷àòåëüíûé:
Îñíîâíîå çàáîëåâàíèå: õðîíè÷åñêèé êîíñîëèäèðîâàííûé ãåììîðîé III ñòåïåíè
Îñëîæíåíèå îñíîâíîãî çàáîëåâàíèÿ: çàäíÿÿ àíàëüíàÿ òðåùèíà
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: ïîëèï ïðÿìîé êèøêè
13. Îïåðàöèè:
-àïïåíäýêòîìèÿ 1995
— ãåìîððîèäýêòîìèÿ, èññå÷åíèå òðåùèí, äàòà: 1.04.2016, âðåìÿ: 11.10, ìåòîä àíåñòåçèè: ñïèíàëüíàÿ
14. Ãðóïïà êðîâè è ðåçóñ-ôàêòîð: À(IV), Rh(+)
15. Èñõîä áîëåçíè: âûçäîðîâëåíèå
16. Òðóäîñïîñîáíîñòü: âîññòàíîâëåíà
ÆÀËÎÁÛ
Áîëüíîé ïðåäúÿâëÿåò ñëåäóþùèå æàëîáû íà: ñèëüíûå áîëè, çóä â àíàëüíîé îáëàñòè, êðîâîòå÷åíèÿ âî âðåìÿ äåôåêàöèè.
ÀÍÀËÈÇ ÁÎËÅÇÍÈ (Anamnesis morbi)
Áîëüíûì ñåáÿ ñ÷èòàåò ñ 2007 ãîäà, êîãäà ïîÿâèëèñü ïåðâûå áîëè ïðè àêòå äåôåêàöèè. Íà ôîíå èçìåíåíèÿ ïîãîäû, ôèçè÷åñêîãî òðóäà, ïðèåìà æèðíîé ïèùè è àëêîãîëÿ ïðîèñõîäèëè îáîñòðåíèÿ. Ïîñëå îáðàùåíèÿ â ïîëèêëèíèêó ïî ìåñòó æèòåëüñòâà áûëè íàçíà÷åíû ñâå÷è «Ðåëèô», ìàçè äëÿ ìåñòíîãî ïðèìåíåíèÿ. Íà ôîíå òÿæåëîãî ôèçè÷åñêîãî òðóäà áûëî ðåçêîå îáîñòðåíèå, ïîñëå ÷åãî âîçíèêëè êðîâîòå÷åíèÿ ïðè àêòå äåôåêàöèè. Ðàíåå ïî ïîâîäó ãåìîððîÿ íå îïåðèðîâàí.
ÀÍÀÌÍÅÇ ÆÈÇÍÈ (Anamnesis vitae)
Ðîäèëñÿ è ðîñ â ïîëíîé ñåìüå, âòîðîé ðåáåíîê. Ðàçâèòèå â äåòñòâå ñîîòâåòñòâîâàëî âîçðàñòó è ïîëó. Îáðàçîâàíèå ñðåäíåå- òåõíè÷åñêîå, ðàáîòàåò òåõíèêîì-ýëåêòðîìåõàíèêîì, óñëîâèÿ òðóäà óäîâëåòâîðèòåëüíû. Ñåìåéíîå ïîëîæåíèå: æåíàò. Èìååò äâîå äåòåé. Æèëèùíûå, ñàíèòàðíî-áûòîâûå óñëîâèÿ óäîâëåòâîðèòåëüíû. Ðîäèëñÿ â ãîðîäå Àøà, ïðåáûâàíèå â ýíäåìè÷íûõ ðàéîíàõ îòðèöàåò. Èç õðîíè÷åñêèõ èíòîêñèêàöèé îòìå÷àåò òàáàêîêóðåíèå. Ïåðåíåñåííûå ðàíåå çàáîëåâàíèÿ: ÎÐÂÈ, ñîòðÿñåíèå ìîçãà. Ïåðåëèâàíèå êðîâè è êðîâåçàìåíèòåëåé îòðèöàåò. Àëëåðãè÷åñêèå ðåàêöèè íà ïðåïàðàòû îòðèöàåò. Èíôåêöèîííûé àíàìíåç íå îòÿãîùåí. Ïñèõè÷åñêèå è îíêîëîãè÷åñêèå çàáîëåâàíèÿ îòñóòñòâóþò. Íàñëåäñòâåííîñòü îòÿãîùåíà ïî ÑÑÑ ïàòîëîãèè (ãèïåðòîíèÿ ó ìàòåðè è îòöà).
ÎÁÚÅÊÒÈÂÍÎÅ ÈÑÑËÅÄÎÂÀÍÈÅ
À.Îáúåêòèâíîåèññëåäîâàíèåîáùåãîñîñòîÿíèÿ(Statuspraesenscommunis).
Îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ïîëîæåíèå àêòèâíîå. Ñîçíàíèå ÿñíîå. Òåëîñëîæåíèå ïðàâèëüíîå, ðîñò ñðåäíèé, òèï êîíñòèòóöèè — íîðìîñòåíè÷åñêèé. Âûðàæåíèå ëèöà ñïîêîéíîå. Ãëàçà: áëåñê èìååòñÿ, äâèæåíèå ãëàçíûõ ÿáëîê íîðìàëüíîå.
Ðîñò-175ñì
Âåñ-72 êã.
ãåìîððîé àíàëüíûé çàáîëåâàíèå êèøêà
ÈÌÒ=72/1,75^2= 23,51.
Îñàíêà ïðàâèëüíàÿ, ïåðåäâèãàåòñÿ ñàìîñòîÿòåëüíî
Îêðàñêà êîæè íîðìàëüíàÿ. Ýëàñòè÷íîñòü, òóðãîð, âëàæíîñòü êîæè â ïðåäåëàõ íîðìû. Ñëèçèñòûå îáîëî÷êè ðîçîâûå áåç ïàòîëîãèè. Ïîäêîæíàÿ êëåò÷àòêà ðàçâèòà óìåðåííî. Ëèìôàòè÷åñêèå óçëû íå óâåëè÷åíûÌûøå÷íàÿ ñèñòåìà â íîðìå, êîñòíàÿ â íîðìå, ñóñòàâû áåç ïàòîëîãèè. Øåÿ áåç ñâèùåé è îïóõîëåé. Ãîðòàíü íå äåôîðìèðîâàíà, ïðèïóõëîñòåé â îáëàñòè ãîðòàíè íå îáíàðóæåíî.
Ùèòîâèäíàÿ æåëåçà íå ïàëüïèðóåòñÿ, ïðè ïàëüïàöèè áåçáîëåçíåííà.
Ñèñòåìàîðãàíîâäûõàíèÿ:
Äûõàíèå ðèòìè÷íîå, âåçèêóëÿðíîå. Ïðè àóñêóëüòàöèè õðèïû îòñóòñòâóþò. Ãîëîñîâîå äðîæàíèå ñèììåòðè÷íîå. Íîñîâûå êðîâîòå÷åíèÿ, âûäåëåíèå èç íîñà îòñóòñòâóþò. Íîñîâîå äûõàíèå íå çàòðóäíåíî. Ãîëîñ îáû÷íûé: îõðèïëîñòè, àôîíèè íåò.
Îñìîòðãðóäíîéêëåòêè:
Íàäêëþ÷è÷íûå, ïîäêëþ÷è÷íûå ÿìêè è ìåæðåáåðüÿ ñîîòâåòñòâóþò òèïó òåëîñëîæåíèÿ. Îêðóæíîñòü ãðóäíîé êëåòêè 93 ñì. ñìåøàííûé òèï äûõàíèÿ, ðèòìè÷íûé, ×Ä 14 äûõàòåëüíûõ äâèæåíèé â ìèíóòó.
Ïðè ñðàâíèòåëüíîé ïåðêóññèè ÿñíûé ëåãî÷íûé çâóê íàä âñåìè îòäåëàìè. Ïðè òîïîãðàôè÷åñêîé ïåðêóññèè ïîëó÷åíû ñëåäóþùèå äàííûå:
Ãðàíèöà | Ëåâîå ëåãêîå | Ïðàâîå ëåãêîå |
Ñðåäíÿÿ êëþ÷è÷íàÿ | V ìåæðåáåðüå | V |
Ñðåäíÿÿ ïîäìûøå÷íàÿ | VII ìåæðåáåðüå | VII |
Ëîïàòî÷íÿ | IX ìåæðåáåðüå | IX |
Ïðè àóñêóëüòàöèè âåçèêóëÿðíîå äûõàíèå.
Îðãàíûêðîâîîáðàùåíèÿ. Ïóëüñ: 72 óä/ìèí; ñèììåòðè÷íûé, ðèòìè÷íûé, óìåðåííîé íàïðÿæåíííîñòè è íàïîëíåíèÿ. Âèäèìàÿ ïóëüñàöèÿ àðòåðèè íå íàáëþäàåòñÿ. ÀÄ 130/80 ìì. ðò. ñò.
Ñåðäöå: Âåðõóøå÷íûé òîë÷îê ëîêàëèçóåòñÿ â V ìåæðåáåðüå íà 1,0 ñì êíóòðè îò ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè, óìåðåííîé âûñîòû, ñèëû, øèðèíà 2ñì. Ïðè ïåðêóññèè ãðàíèöû àáñîëþòíîé è îòíîñèòåëüíîé òóïîñòè íå èçìåíåíû. Òîíû ñåðäöà ïðèãëóøåíû. Ïàòîëîãè÷åñêèõ øóìîâ íå âûÿâëåíî. Ñåðäå÷íûé òîë÷îê è ýïèãàñòðàëüíàÿ ïóëüñàöèÿ íå îòìå÷àåòñÿ.
Îðãàíûïèùåâàðåíèÿ: Ñëèçèñòàÿ îáîëî÷êà ùåêè, íåáà áëåäíî-ðîçîâîãî öâåòà. Ãóáû ðîçîâûå, âëàæíûå. ßçûê âëàæíûé, ïîêðûò áåëûì íàëåòîì ó êîðíÿ ÿçûêà.
Æèâîò ïðè îñìîòðå îáû÷íûõ ðàçìåðîâ, îâàëüíîé ôîðìû, ñèììåòðè÷íûé.
Ðóáöîâ è ãðûæåâûõ âûïÿ÷èâàíèé íåò. Ïðè ïàëüïàöèè æèâîò ìÿãêèé, áîëåçíåííîñòü îïðåäåëÿåòñÿ â íàäëîáêîâîé îáëàñòè. Ñîñòîÿíèå ïóïêà áåç ïàòîëîãèé. Ñèìïòîì Ùåòêèíà-Áëþìáåðãà îòðèöàòåëüíûé. Íà âñåé ïîâåðõíîñòè æèâîòà îïðåäåëÿåòñÿ òèìïàíè÷åñêèé çâóê. Ñâîáîäíàÿ æèäêîñòü â áðþøíîé ïîëîñòè íå îïðåäåëÿåòñÿ. Ñèìïòîìû Ìþññè, Ðàæáå, Îðòíåðà, Ùåòêèíà-Áëþìáåðãà, Âîñêðåñåíñêîãî îòðèöàòåëüíû. Ïå÷åíü è ñåëåçåíêà íå ïàëüïèðóþòñÿ.
Ìî÷åïîëîâûåîðãàíû: Ïî÷êè íå ïàëüïèðóþòñÿ. Ñèìïòîì ïîêîëà÷èâàíèÿ ïî ïîÿñíè÷íîé îáëàñòè îòðèöàòåëüíûé ñ îáåèõ ñòîðîí. Ìî÷åòî÷íèêè íå ïàëüïèðóþòñÿ. Ìî÷åâîé ïóçûðü íå âûñòóïàåò íàä ëîíîì, íå ïàëüïèðóåòñÿ. Íàðóæíûå ïîëîâûå îðãàíû ðàçâèòû, ñîîòâåòñâóåò íîðìå, îïóùåíèå ÿè÷êà íå íàáëþäàåòñÿ.
Íåðâíàÿñèñòåìà: Ðåàêöèÿ çðà÷êîâ íà ñâåò ïðÿìàÿ è ñîäðóæåñòâåííàÿ. Êîðíåàëüíûé, ãëîòî÷íûé, áðþøíûå, ïîäîøâåííûé, êîëåííûé, àõèëëîâ ðåôëåêñû â íîðìå. Ðå÷ü áåç îòêëîíåíèé. Ïîõîäêà íîðìàëüíàÿ.
Á. Îáúåêòèâíîåèññëåäîâàíèåïîðàæ¸ííîãîîðãàíà(ñèñòåìû)—õèðóðãè÷åñêèé(ëîêàëüíûé,èëèìåñòíûé)ñòàòóñ(Statuslocalis).
Îáëàñòüçàäíåãîïðîõîäà:Âûïàâøèå ãåìîððîèäàëüíûå óçëû ðàçìåðîì 2,5*2,5 ñì â êîëè÷åñòâå 3 øò íà 3, 7, 11 ÷., îò àíàëüíîãî îòâåðñòèÿ îïóõîëåâèäíûå îáðàçîâàíèÿ ðàçìåðîì 6õ8ñì â êîëè÷åñòâå 1 øò íà 8 ÷àñîâ â 1,5 ñì îò àíóñà, àíàëüíàÿ òðåùèíà 0,3õ0,2 ñì íà 6 ÷àñîâ.PR:äî 7 ñì, áåçáîëåçíåííîå. Òîíóññôèíêòåðà: ñîõðàíåí. Ñòåíêèïðÿìîéêèøêè: ãëàäêèå. Àìïóëà: ñâîáîäíà. Ïàëüïàöèÿêîï÷èêà: áåçáîëåçíåííà. RRS: äî 20 ñì, ïðîäâèæåíèå òóáóñà: ñâîáîäíîå. Ïðîñâåòïðÿìîéêèøêè:íîðìàëüíîãî ðàçìåðà. Òîíóññòåíêèêèøêè: íîðìàëüíûé. Ñëèçèñòàÿ: ðîçîâîé îêðàñêè. Êðîâîòî÷èâîñòüñëèçèñòîé: íåò. Ñîñóäèñòûéðèñóíîê: ÷åòêèé.
Âíóòðåííèåãåìîððîèäàëüíûåóçëû:óâåëè÷åíû, ðàñïîëîæåíû íà 3, 7, 11 ÷., âûïàäàþò èç àíàëüíîãî êàíàëà, ìÿãêèå.
ËÀÁÎÐÀÒÎÐÍÛÅ, ÄÎÏÎËÍÈÒÅËÜÍÛÅ ÌÅÒÎÄÛ ÈÑÑËÅÄÎÂÀÍÈß
Äàòà: 29.03.2016 Âðåìÿ: 14.00
1. Èññëåäîâàíèå êðîâè íà ãðóïïó êðîâè, ðåçóñ — ïðèíàäëåæíîñòü, ãåíîòèïèðîâàíèå
ÀB(IV) Rh(+) ïîë.
C- c+ D+ E+ e+ Cw- ÊåLL-
Àíòèýðèòðîöèòàðíûå òåëà íå îáíàðóæåíû.
Àíòè À 865 F
Àíòè Â 890 R
Àíòè D 532
2. Áèîõèìè÷åñêèé àíàëèç êðîâè:
Áåëîê îáùèé-73,4 ã/ë
Êðåàòèíèí- 103,20 ÌêÌîëü/ë
Ãëþêîçà-5,32 ììîëü/ë
Áèëèðóáèí îáùèé-7,8 ÌêÌîëü/ë
ÀëÒ-16.7 Åä/ë
ÀñÒ-26.2 Åä/ë
3. Îáùèé àíàëèç êðîâè:
Ýðèòðîöèòû (RBC) 5,45x 1012/ë (4.0-5.0)
Ãåìîãëîáèí (HGB) 178ã/ë (130-170)
Ãåìàòîêðèò (HCT) 0,522
Ñðåäíèé îáúåì ýðèòðîöèòà (MCV) 95,8ôë (86-98)
Ñðåäíåå ñîäåðæàíèå ãåìîãëîáèíà â ýðèòðîöèòå (ÌÑÍ) 32,7ïã/êë (27.5-34.0)
Ñðåäíÿÿ êîíöåíòðàöèÿ ãåìîãëîáèíà â ýðèòðîöèòå (ÌÑÍÑ) 341 ã/äë (32.6-36.4)
Òðîìáîöèòû (PLT) 224×109/ë (150-450)
Ëåéêîöèòû (WBC) 9,8×109/ë (4.0-9.0)
Íåéòðîôèëû (NEUT) 0,523%, (40-70%)
Ëèìôîöèòû (LYM) 3,5×109/ë (1.5-2.8×109/ë)
Ñìåñü ìîíîöèòîâ áàçîôèëîâ è ýîçèíîôèëîâ (MXD) 0,120% (5-10%)
Îòíîñèòåëüíàÿ øèðèíà ðàñïðåäåëåíèÿ ýðèòðîöèòîâ ïî îáú¸ìó, ñòàíäàðòíîå îòêëîíåíèå (RDW-SD) 48,2ôë (37-49,2)
Îòíîñèòåëüíàÿ øèðèíà ðàñïðåäåëåíèÿ ýðèòðîöèòîâ ïî îáú¸ìó, êîýôôèöèåíò âàðèàöèè (RDW-CV) 0,130% (11.5-14.5)
Ñðåäíèé îáúåì òðîìáîöèòîâ (MPV) 9,0 ôë (7-11)
ÑÎÝ 6 ìì/÷ (2-10)
4. Îáùèé àíàëèç ìî÷è:
Öâåò ìî÷è áëåäíî-æåëòàÿ (ñîëîìåííî-æåëòàÿ)
Ïðîçðà÷íîñòü ìî÷è ñëàáàÿ ìóòíàÿ (ïðîçðà÷íàÿ)
Ðåàêöèÿ ìî÷è èëè ðÍ êèñëàÿ
Ïëîòíîñòü ìî÷è 1030 ã/ë (1012-1022)
Áåëîê îòðèöàòåëüíûé
Ëåéêîöèòû-åäèíè÷íûå â ïîëå çðåíèÿ
Ýðèòðîöèòû-åäèíè÷íûå â ïîëå çðåíèÿ
7. ÝÊÃ
PQ — 0,18 QRS — 0,12 QRST — 0,32 RR — 0,6 ×ÑÑ — 100
Ýëåêòðè÷åñêàÿ îñü ñåðäöà: íîðì
ST- íà èçîëèíèè
Ò+
Ñèíóñîâàÿ òàõèàðèòìèÿ ñ ×ÑÑ 100. Íàðóøåíèå âíóòðèæåëóäî÷êîâîé ïðîâîäèìîñòè.
ÊËÈÍÈ×ÅÑÊÈÉ ÄÈÀÃÍÎÇ
îñíîâíîå çàáîëåâàíèå: õðîíè÷åñêèé ãåìîððîé òðåòüåé ñòåïåíè
îñëîæíåíèå îñíîâíîãî çàáîëåâàíèÿ: çàäíÿÿ àíàëüíàÿ òðåùèíà
ñîïóòñòâóþùåå çàáîëåâàíèå ïîëèï ïðÿìîé êèøêè
ÎÁÎÑÍÎÂÀÍÈÅ ÊËÈÍÈ×ÅÑÊÎÃÎ ÄÈÀÃÍÎÇÀ
Äèàãíîç îáîñíîâàí íà îñíîâàíèè æàëîá íà áîëè â àíóñå, âûïàäàþùèõ âíóòðèêèøå÷íûõ ãåìîððîèäàëüíûõ óçëîâ.
Àíàìíåçà:êàëë îôîðìëåííûé, ñ ïðèìåñüþ àëîé êðîâè, êðîâü â ìî÷å
Äàííûõîáúåêòèâíîãîîáñëåäîâàíèÿ:ïî äàííûì P. r.: 6-7 ñì, áåçáîëåçíåííîå, òîíóñ â íîðìå, ìÿãêèå âíóòðåííèå è íàðóæíûå óçëû íà 3, 7, 11 ÷.
Âûñòàâëåíêëèíè÷åñêèéäèàãíîç:Õðîíè÷åñêèé ãåìîððîé III ñòåïåíè
Îñëîæíåíèå: çàäíÿÿ àíàëüíàÿ òðåùèíà
Ïëàíîáñëåäîâàíèÿ: ÎÀÊ, ÎÀÌ, Á/õ êðîâè
Ïëàíëå÷åíèÿ:îïåðàòèâíîå â îáúåìå: ãåìîððîèäýêòîìèÿ, èññå÷åíèå òðåùèíû, àíîïëàñòèêà
ÄÈÔÔÐÅÍÖÈÀËÜÍÛÉ ÄÈÀÃÍÎÇ
1. Îïóõîëè àíàëüíîãî êàíàëà (óïëîòíåíèå òêàíåé è îïóõîëåâèäíûå îáðàçîâàíèÿ)
2. Ïîäêîæíî-ïîäñëèçèñòûé ïàðàïðîêòèò (íàðóøåíèå îáùåãî ñàìî÷óâñòâèÿ áîëüíîãî (èíòîêñèêàöèÿ, ñóáôåáðèëüíàÿ èëè âûñîêàÿ òåìïåðàòóðà òåëà). Ïðè ïðîâåäåíèè ïðîêòîëîãè÷åñêîãî îáñëåäîâàíèÿ îòìå÷àþòñÿ ëîêàëüíàÿ ãèïåðåìèÿ êîæè ñ âûðàæåííîé áîëåçíåííîñòüþ ïðè ïàëüïàöèè, èíôèëüòðàöèÿ ïîäêîæíîé êëåò÷àòêè ñ âîçìîæíîé ôëóêòóàöèåé)
3. Êîíäèëîìàòîç (ñëåäóåò ó÷èòûâàòü ñïåöèôè÷åñêèé àíàìíåç çàáîëåâàíèÿ. Ïðè îñìîòðå âûÿâëÿþòñÿ õàðàêòåðíûå ðàçðàñòàíèÿ êîíäèëîì â àíîïåðèàíàëüíèé çîíå, íåðåäêî è íà ïîëîâûõ îðãàíàõ.)
ÝÒÈÎËÎÃÈß, ÏÀÒÎÃÅÍÅÇ
Ãåìîððîèäàëüíûå óçëû âîçíèêàþò âñëåäñòâèå èçáûòî÷íîãî ðàçâèòèÿ ïåùåðèñòîé òêàíè â îáëàñòè êîëëåêòîðîâ èç-çà ïîñòîÿííîãî ïàòîëîãè÷åñêîãî ïåðåïîëíåíèÿ êðîâüþ êàâåðíîçíûõ âåí. Ïðè÷èíû ãèïåðïëàçèè êàâåðíîçíîé òêàíè — çàòðóäíåíèå îòòîêà êðîâè ïî ïðÿìîêèøå÷íûì âåíàì, à òàêæå óñèëåíèå àðòåðèàëüíîãî ïðèòîêà ïî ïðÿìîêèøå÷íûì àðòåðèÿì. Çàòðóäíåíèå îòòîêà êðîâè ïî ïðÿìîêèøå÷íûì âåíàì âîçíèêëî ïî ïðè÷èíå ñèñòåìàòè÷åñêîãî ïîâûøåíèÿ âíóòðèáðþøíîãî äàâëåíèÿ èç-çà ñîêðàùåíèÿ ìûøö ïåðåäíåé ñòåíêè æèâîòà — ðàáîòà, ñâÿçàííàÿ ñ ïîäíÿòèåì òÿæåñòè. Ýòî ïðèâîäèò ê èçáûòî÷íîìó ðàçâèòèþ êàâåðíîçíîé òêàíè è ôîðìèðîâàíèþ óâåëè÷åííûõ ãåìîððîèäàëüíûõ óçëîâ. Ïîêðûâàþùàÿ èõ ñëèçèñòàÿ îáîëî÷êà, ñòàíîâèòñÿ òîíêîé è ðàíèìîé. Ïëîòíûå êàëîâûå ìàññû ëåãêî ïîâðåæäàþò åå ïðè çàòðóäíåííîé äåôåêàöèè. Âîçíèêàåò ðåêòàëüíîå êðîâîòå÷åíèå. Ïîñêîëüêó êàâåðíîçíûå âåíû çàïîëíÿþòñÿ àðòåðèàëüíîé êðîâüþ èç âïàäàþùèõ â íèõ óëèòêîâûõ àðòåðèé, êðîâîòå÷åíèå ïðè ãåìîððîå íîñèò àðòåðèàëüíûé õàðàêòåð.
 ìåõàíèçìå âûïàäåíèÿ âíóòðåííèõ ãåìîððîèäàëüíûõ óçëîâ èìååò çíà÷åíèå ìåõàíè÷åñêèé (äèñòðîôè÷åñêèé) ôàêòîð. Äèñòðîôè÷åñêèå ïðîöåññû ïðîèñõîäÿò â ñîåäèíèòåëüíîé òêàíè ïîäñëèçèñòîãî ñëîÿ è â ñâÿçêå Ïàðêñà, óäåðæèâàþùåé êàâåðíîçíûå òåëüöà â àíàëüíîì êàíàëå. Ïðîèñõîäèò ïîñòåïåííîå «ñîñêàëüçûâàíèå» óâåëè÷åííûõ âíóòðåííèõ ãåìîððîèäàëüíûõ óçëîâ îòíîñèòåëüíî ïîäñëèçèñòîé îñíîâû è èõ âûïàäåíèå èç àíàëüíîãî êàíàëà ïðè ñîêðàùåíèè ìûøö òàçîâîãî äíà.
ËÅ×ÅÍÈÅ
Íàçíà÷åíèÿ | 28.03 | 29.03 | 30.03 | 31.03 | 1.04 | 2.04 | 3.04 | 4.04 | 5.04 | 6.04 |
Rp.: Sol. Ketonali 2,0 S. â/ì 4 ðàçà â äåíü | + | + | + | + | + | + | ||||
Rp.: Sol. Cefazolini 1,0 S. â/ì 2 ðàçà â äåíü | + | + | ||||||||
Óáðàòü òàìïîí èç àíóñà | + | |||||||||
Ïåðåâÿçêà ï/î ðàíû | + | + | + | + |
ÏÐÅÄÎÏÅÐÀÖÈÎÍÍÛÉ ÝÏÈÊÐÈÇ
28.03.2016 ã. Áîëüíîé NNN., 44 ëåò, íàõîäèòñÿ íà ñòàöèîíàðíîì ëå÷åíèè â îòäåëåíèè êîëîïðîêòîëîãèè ñ æàëîáàìè íà êðîâîòå÷åíèå èç ïðÿìîé êèøêè, âûïàäåíèå ãåìîððîèäàëüíûõ óçëîâ, áîëü â àíóñå ïîñëå àêòà äåôåêàöèè.
Ïîñëå îáñëåäîâàíèÿ âêëþ÷àþùåãî ïàëüöåâîå èññëåäîâàíèå è ðåêòîìàíîñêîïèþ âûñòàâëåí äèàãíîç:
Õðîíè÷åñêèéãåìîððîé3ñò.
Îñë.:Àíàëüíàÿòðåùèíà
Ñîï.:Ïîëèïïðÿìîéêèøêè
01.04.2016 ãîäà ïëàíèðóåòñÿ:
Îïåðàöèÿ: Ãåìîððîèäýêòîìèÿ, èññå÷åíèå òðåùèíû, ïîëèïýêòîìèÿ, àíîïëàñòèêà
Àíåñòåçèÿ: Ñïèíàëüíàÿ àíåñòåçèÿ
Ãðóïïà êðîâè: ÀÂ(IV), Rh(+) ïîë.
Õèðóðãè÷åñêàÿ áðèãàäà:
Ôàåçîâ Ð. Ð.
Ìóøàðàïîâ Ä. Ð.
Àíåñòåçèîëîã:
Ðîùåíêî Â. À.
Ñ áîëüíûì ïðîâåäåíà áåñåäà îá îáúåìå ïðåäñòîÿùåé îïåðàöèè, âîçìîæíûå èñõîäû, ìåòîä îáåçáîëèâàíèÿ, áîëüíîé ïîñëå ýòîãî ñîãëàñåí íà îïåðàöèþ è çàêðåïèë ýòî ñâîåé ïîäïèñüþ.
ÏÐÎÒÎË ÎÏÅÐÀÖÈÈ
Ïðîòîêîë îïåðàöèè ¹ 220
Ïàöèåíò NNN., 44 ëåò
Íîìåð èñòîðèè 132759
Äàòà îïåðàöèè: 01.04.2016 ã.
Äèàãíîç: Õðîíè÷åñêèé ãåìîððîé 3 ñò. îñë.: Çàäíÿÿ àíàëüíàÿ òðåùèíà, ñîï.: Ïîëèï ïðÿìîé êèøêè
Îïåðàöèÿ: Ãåìîððîèäýêòîìèÿ, èññå÷åíèå òðåùèíû, àíîïëàñòèêà.
Áðèãàäà: Ôàåçîâ Ð. Ð., Ãàðèïîâ Ì. Ð.
Àíåñòåçèîëîã: Ðîùåíêî Â. À., î/ñ: Ñàìèãóëëèíà Ç. À.
Íà÷àëî îïåðàöèè: 11:10
Äëèòåëüíîñòü îïåðàöèè — 0÷ 30 ìèí.
Ïîñëå îáðàáîòêè îïåðàöèîííîãî ïîëÿ ñïèðòîâûì ðàñòâîðîì ïîä ñïèíàëüíîé àíåñòåçèåé ïðîèçâåäåíà ðåâèçèÿ ïåðèàíàëüíîé îáëàñòè è àíàëüíîãî êàíàëà. Óñòàíîâëåíî: ãèïåðòðîôèÿ âíóòðåííèõ ãåìîððîèäàëüíûõ óçëîâ ñ òðîìáîçîì íà 3, 7, 11 ÷àñàõ âûïàäåíèåì çà ïðîñâåò àíàëüíîãî êàíàëà, äåôåêò ñëèçèñòîé àíàëüíîãî êàíàëà, íà 8 ÷àñàõ â 1 ñì îò àíóñà ïîëèï íà íîæêå 4õ5 ìì. Ïðîèçâåäåíà ãåìîððîèäýêòîìèÿ óçëîâ íà 3, 7, 11 ÷àñàõ ïóòåì ïðîøèâàíèÿ óçëîâûìè êàïðîíîâûìè øâàìè, ïîëèïýêòîìèÿ ïóòåì ïðîøèâàíèÿ ïîëèïà ó îñíîâàíèÿ êàïðîíîâûì øâîì, àíîïëàñòèêà, ñëèçèñòàÿ àíàëüíîãî êàíàëà âîññòàíîâëåíà óçëîâûìè êåòãóòîâûìè øâàìè. Ïðîâåðêà íà ãåìîñòàç. Ïðåïàðàòû îòïðàâëåíû íà ãèñòîëîãèþ. Àñåïòè÷åñêàÿ ïîâÿçêà.
ÄÍÅÂÍÈÊ
Äàòà/âðåìÿ: 29.03.16 09:00
Ñîâìåñòíûéîñìîòðçàâ.îòäåëåíèåìêîëîïðîêòîëîãèèÕàñàíîâàÑ.Ð.,âðà÷åéîòäåëåíèÿ.
Æàëîáû: íà áîëè â àíóñå, âûïàäåíèå âíóòðåííèõ óçëîâ. Ñòóë 1 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: Áîëüíîé ãîòîâèòñÿ íà ïëàíîâîå îïåðàòèâíîå ëå÷åíèå íà 1.04.16
Äàòà/âðåìÿ: 31.03.16 09:00
Æàëîáû: íà áîëè â àíóñå, âûïàäåíèå âíóòðåííèõ óçëîâ. Ñòóë 1 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: Áîëüíîé ãîòîâèòñÿ íà ïëàíîâîå îïåðàòèâíîå ëå÷åíèå íà 1.04.16
Äàòà/âðåìÿ: 1.04.16 08:00 Äåíüîïåðàöèè
Æàëîáû: íà áîëè â àíóñå, âûïàäåíèå âíóòðåííèõ óçëîâ. Ñòóë 0 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: Áîëüíîé ãîòîâèòñÿ íà ïëàíîâîå îïåðàòèâíîå ëå÷åíèå
Äàòà/âðåìÿ: 1.04.16 15:30
Æàëîáû: íà áîëè â àíóñå, ñòóë 0 ðàç â ñóòêè
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå ñðåäíåé òÿæåñòè, ñîîòâåòñòâóåò ñðîêàì è òÿæåñòè ïåðåíåñåííîé îïåðàöèè
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Äèàãíîç: õðîíè÷åñêèé êîìáèíèðîâàííûé ãåììîðîé 3 ñòåïåíè. Ñîï: ïîëèï ïðÿìîé êèøêè
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
Äàòà/âðåìÿ: 4.04.16 09:10
Æàëîáû: íà áîëè â îáëàñòè àíóñà, ñòóë 0ðàç â ñóòêè
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Ïîâÿçêà: ñ ìàçüþ Ëåâîñèí
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
Äàòà/âðåìÿ: 5.04.16 09:10
Æàëîáû: íà áîëè â îáëàñòè àíóñà, ñòóë 0ðàç â ñóòêè
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Ïîâÿçêà: ñ ìàçüþ Ëåâîñèí
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
Äàòà/âðåìÿ: 6.04.16 09:10
Æàëîáû: íà áîëè â îáëàñòè àíóñà, ñòóë 1 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Ïîâÿçêà: ñ ìàçüþ Ëåâîñèí
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
Äàòà/âðåìÿ: 7.04.16 09:10
Æàëîáû: íà áîëè â îáëàñòè àíóñà, ñòóë 1 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Ïîâÿçêà: ñ ìàçüþ Ëåâîñèí
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
Äàòà/âðåìÿ: 8.04.16 09:10
Æàëîáû: íà áîëè â îáëàñòè àíóñà, ñòóë 1 ðàç â ñóòêè, îôîðìëåííûé
Îáúåêòèâíîåîáñëåäîâàíèå: îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå
Ñîçíàíèå:ÿñíîå Ïóëüñ 74 óä. â ìèíóòó ÀÄ: 130/90 ìì.ðò.ñò.
Òîíûñåðäöà: ðèòìè÷íûå, ïðèãëóøåíû
Äûõàíèåâëåãêèõ: âåçèêóëÿðíîå
ßçûê: âëàæíûé, ÷èñòûé
Æèâîòïðèïàëüïàöèè: ìÿãêèé, áåçáîëåçíåííûé
Ñèìïòîìûðàçäðàæåíèÿáðþøèíû: îòðèöàòåëüíû
Ïå÷åíü: íå óâåëè÷åíà
Ïîñëåîïåðàöèîííûåðàíà(û)çàäíåïðîõîäíîãî êàíàëà ÷èñòàÿ ñ ñóêðîâè÷íûì îòäåëÿåìûì
Ïîâÿçêà: ñ ìàçüþ Ëåâîñèí
Äèàãíîç: ïðåæíèé
Íàçíà÷åíèÿ: ïîëó÷àåò êîíñåðâàòèâíóþ òåðàïèþ, ïåðåâÿçêà ï/î ðàíû
ÏÐÎÃÍÎÇ
Ïðîãíîç äëÿ æèçíè áëàãîïðèÿòíûé. Òðóäîâîé ïðîãíîç — òðóäîñïîñîáíîñòü ÷àñòè÷íî îãðàíè÷åíà íà 2-3 ìåñÿöà
ÈÑÕÎÄ ÇÀÁÎËÅÂÀÍÈß
Óëó÷øåíèå íà ìîìåíò êóðàöèè ïîñëå âûïîëíåííîé îïåðàöèè.
ÑÏÈÑÎÊ ËÈÒÅÐÀÒÓÐÛ
1. https://www.pro-medicine.com/
2. Ìàäàìèíîâ À. Ì., Ñóáàíîâ À. À., Àéòáàåâ Ì. Á. ÕÈÐÓÐÃÈ×ÅÑÊÎÅ ËÅ×ÅÍÈÅ ÃÅÌÎÐÐÎß //íàøå âðåìÿ. 2008. Ò. 4. Ñ. 6.
3. Êàïóëëåð Ë. Ë., Ðèâêèí Â. À. Ãåìîððîé: ïàòîãåíåç, êëèíèêà, ëå÷åíèå //Ì.: Ìåäèöèíà. 2000. 276 ñ. 1976.
4. Âîðîáüåâ Ã. È., Øåëûãèí Þ. À., Áëàãîäàðíûé Ë. À. Ãåìîððîé //Ì: Ìèòðà-Ïðåññ. 2002. Ò. 192.
Ðàçìåùåíî íà Allbest.ru
Источник

