Хирургическое лечение портальной гипертензии и варикозного расширения вен пищевода

Советы при портальной гипертензии и варикозном расширении вен пищевода
1. Опишите кровоснабжение печени.
Общий печеночный кровоток составляет примерно 1500 мл/мин или около одной четвертой сердечного выброса. Печеночная артерия в норме дает около 30% от всей поступающей крови и 50% от всего поступающего кислорода, а 70% крови и 50% кислорода приносит в печень воротная вена. При циррозе и портальной гипертензии повышается сравнительная значимость артериального кровотока.
2. Что такое гепатопедальный кровоток?
При тяжелом циррозе с увеличением сопротивления печеночных сосудов кровоток в воротной вене может поменять направление. В этом случае кровь поступает в печень только по печеночной артерии.
3. Когда говорят о портальной гипертензии?
В норме давление в воротной вене менее 10 мм рт. ст. О портальной гипертензии говорят, если это давление превышает 20 мм рт. ст.
4. Где находятся четыре естественных портокавальных анастомоза?
а) Между левой желудочной (коронарной) веной и венами пищевода (ведет к варикозному расширению вен пищевода).
б) Между нижней брыжеечной веной посредством верхней геморроидальной вены и подвздошной веной (ведет к образованию геморроидальных узлов).
в) Между пупочной веной и поверхностными венами брюшной стенки (ведет к образованию “головы медузы”).
г) Между брыжеечными венами и поясничными венами Ретциуса (Retzius), впадающими в нижнюю полую вену.
5. Перечислите причины портальной гипертензии.
а) Предпеченочная: тромбоз воротной вены, сдавление воротной вены опухолью или при шистосомиазе (биогельминтоз, вызываемый инвазией Schistosoma mansoni, либо S. japonicum).
б) Внутрипеченочная: цирроз.
в) Надпеченочная: тромбоз печеночных вен (синдром Бадда-Киари (Budd-Chiari)) или правожелудочковая сердечная недостаточность.
6. Что наиболее часто приводит к портальной гипертензии?
а) В Соединенных Штатах — болезнь Лаэннека (Laennec) (алкогольный цирроз печени).
б) В мире — шистосомиаз.
в) У детей — внепеченочное сдавление воротной вены обычно вследствие ее тромбоза (приводит к «кавернозной трансформации»).
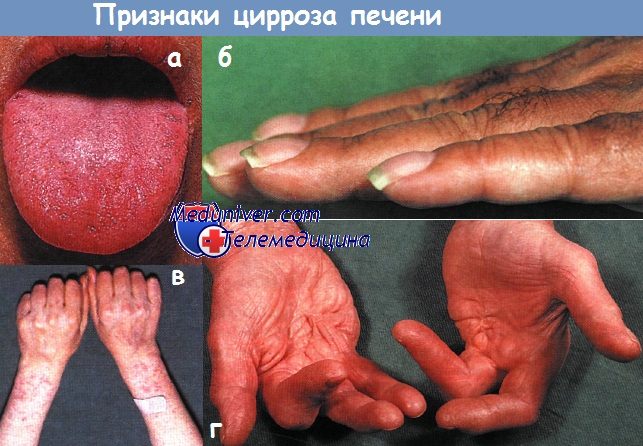
а — Цианоз слизистых оболочек у больного с алкогольным циррозом.
б — Утолщение концевых фаланг пальцев рук у больного с первичным билиарным циррозом.
в — Кровоподтеки и телеангиэктазии у больного с алкогольным циррозом.
г — Контрактура Дюпюитрена у больного с алкогольным поражением печени.
Сочетание котрактур ладоней и пальцев с ампутациями связано с ранним развитием деформаций.
7. Назовите классические осложнения портальной гипертензии.
а) Кровотечение из варикозно расширенных вен пищевода (наиболее тяжелое осложнение).
б) Гиперспленизм.
в) Варикозное расширение вен прямой кишки.
г) Гастропатия вследствие портальной гипертензии.
д) Печеночная энцефалопатия.
8. Как часто встречается варикозное расширение вен пищевода?
Кровотечение из варикозно расширенных вен пищевода происходит у 30% больных в течение года после постановки диагноза. Смертность при таком кровотечении составляет 20% и напрямую зависит от функции печени (класса по Чайлду (Child); см. ниже).
9. Всегда ли источником кровотечения из верхних отделов ЖКТ у больного циррозом (даже при подтвержденном варикозном расширении вен пищевода) являются варикозно расширенные вены пищевода?
Нет. В 25% кровотечение у больных циррозом имеет другой источник (например, поверхностные эрозии желудка).
10. С чего начать специализированную помощь при подозрении на кровотечение из варикозно расширенных вен пищевода?
С активного восполнения кровопотери с последующим экстренным эндоскопическим исследованием для подтверждения (и возможной остановки) кровотечения из варикозно расширенных вен.
11. Что такое зонд Сенгстейкена-Блэкмора (Sengstaken-Blakemore)?
Зонд Сенгстейкена-Блэкмора используется для механической остановки кровотечения из варикозно расширенных вен. Он представляет собой пазогастральный зонд с двумя большими баллонами на дистальном конце. Зонд вводят в желудок, причем его положение должно быть подтверждено рентгенологическим исследованием до раздувания баллонов.
Дистальный желудочный баллон раздувают 250 мл воздуха, а затем подтягивают его к желудочно-пищеводному переходу (тракция завершается прикреплением проксимального конца зонда к маске шлема для американского футбола). Если одного желудочного баллона недостаточно для остановки кровотечения, то раздувают проксимальный пищеводный баллон, создавая в нем давление, равное давлению в системе воротной вены (25 мм рт. ст.). Метод баллонной тампонады позволяет выиграть время. После сдувания баллона более чем у 50% больных кровотечение повторяется.
12. Какие лекарства используют для лечения кровотечения из варикозно расширенных вен?
— Вазопрессин (Vasopressin) (0,4-0,8 Ед/мин в/в) — сильный сосудосуживающий препарат, снижает кровоток во внутренних органах. Следует помнить, что он вызывает также спазм коронарных сосудов, приводящий к ишемии миокарда. Можно использовать нитроглицерин для защиты миокарда.
— Глипрессин (Glypressin) (2 мг в/в через каждые 4 часа) является синтетическим аналогом вазопрессина с более длительным периодом полувыведения, более простым введением и меньшими системными побочными реакциями. В сочетании с этим препаратом также можно назначить нитроглицерин.
— Соматостатин (250 мкг в/в струйно, затем 250 мкг/ч в/в) уменьшает портальный кровоток за счет селективного сужения сосудов во внутренних органах и не вызывает системных побочных реакций.
— Октреотид (250 мкг в/в струйно, затем 50 мкг/ч в/в) является синтетическим аналогом соматостатина и обладает такой же эффективностью.
13. Какие существуют виды эндоскопического лечения?
— Склеротерапия: интраварикозная инъекция склерозирующего вещества (морруата натрия (sodium morrhuate)).
— Эндоскопическая перевязка резиновыми кольцами: лигирование варикозных узлов с помощью резиновых колец наподобие методики, принятой для перевязки геморроидальных узлов.
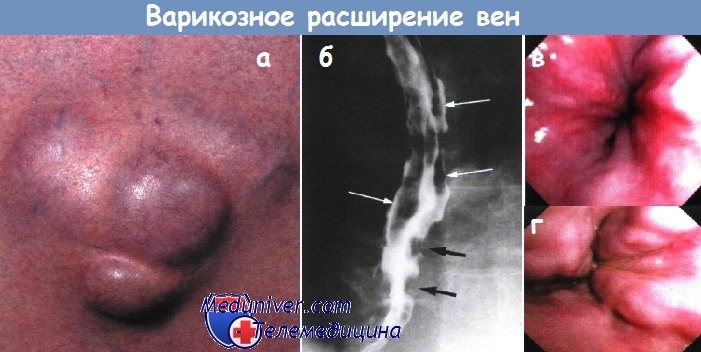
а — Варикозное расширение пупочных вен (крупный план), над которыми определяется венозный шум (шум Крювелье-Баумгартена).
б — Варикозное расширение вен — многокамерные дефекты наполнения во фронтальной (белые стрелки) и сагиттальной (черные стрелки) проекции дистального отдела пищевода.
Рентгеноконтрастное исследование.
в — Первая степень варикозного расширения вен пищевода.
г — Вторая степень варикозного расширения вен пищевода. Извитые вены.
14. Каковы результаты эндоскопического лечения?
Одна эндоскопическая лечебная процедура позволяет остановить острое кровотечение из варикозных вен в 75% случаев.
15. Обладает ли какой-нибудь вид эндоскопического лечения преимуществами?
Да. Эндоскопическая перевязка резиновыми кольцами безопаснее, быстрее и дешевле.
16. Что такое трансюгулярный внутрипеченочный портосистемный шунт (ТВПШ)?
Трансюгулярный внутрипеченочный портосистемный шунт представляет собой методику отведения портальной крови через печень в полую вену. Стент диаметром 8 мм под рентгенологическим контролем проводят из системы печеночных вей через паренхиму печени в воротную вену. ТВПШ предназначен для лечения асцита и кровотечения из варикозно расширенных вей. Повторное кровотечение обычно обусловлено тромбированием шунта и отмечается в 10% случаев.
17. Что вы знаете о классификации Чайлда (Child)?
Классификация Чайлда отражает тяжесть печеночной недостаточности и позволяет прогнозировать риск операции и вероятную выживаемость:
Класс А: и альбумин и билирубин «находятся с правильной стороны» от 3 (альбумин сыворотки > 3 г%, билирубин сыворотки < 3 мг%); прогноз при этом благоприятный.
Класс С: альбумин сыворотки < 3 г%, билирубин сыворотки > 3 мг%; прогноз неблагоприятный.
Класс В: показатели находятся между указанными выше крайними значениями.
18. Расскажите о шунтирующих операциях.
— Центральный (неселективный) шунт: портокавальный и мезентерикокавальный центральные шунты способствуют иеселективпой декомпрессии системы воротной вены. Они могут привести к обратному току крови в воротной вене, тем самым усугубляя печеночную недостаточность. Также происходит выброс больших объемов портальной крови в системный кровоток, что может способствовать развитию энцефалопатии.
— Селективный спленоренальный шунт Варрена (Warren): анастомоз дистальной части (ближе к селезенке) селезеночной вены с левой почечной веной одновременно с перевязкой левой желудочной вены. Как правило, чем центральнее расположен шунт, тем лучше декомпрессия портальной системы и тем больше вероятность энцефалопатии. Таким образом, чем лучше работает шунт, тем больше риск энцефалопатии.
19. Какова интраоперационная смертность во время формирования селективных портосистемных шунтов?
Интраоперационная смертность зависит от класса по Чайлду: 5% при классе А, 10% при классе В и 40% при классе С.
20. Показано ли экстренное формирование портокавального шунта при кровотечении из варикозно расширенных вен?
По всей видимости, нет. В большинстве клиник, если не удается остановить кровотечение эндоскопически, то накладывают внутрипеченочный шунт (ТВПШ) под рентгенологическим контролем. Процедура заменила хирургический метод во многих клиниках.
21. Какую роль в лечении портальной гипертензии играет трансплантация печени?
Трансплантация печени является единственным методом, излечивающим портальную гипертензию и заболевание, приведшее к ней. Всех больных с классами В и С по Чайлду следует расценивать как потенциальных реципиентов для трансплантации. Однако в связи с нехваткой донорских органов, подбор больных идет по более строгим критериям.
22. Мешают ли предшествующее ТВПШ или хирургическое портосистемное шунтирование выполнению трансплантации печени?
Нет.
23. Следует ли лечить больных с варикозным расширением вен пищевода, если у них нет кровотечения?
После профилактических шунтирующих операций, направленных на предотвращение первого кровотечения из варикозно расширенных вен, риск больного умереть выше, чем в случае, если бы его не лечили вообще. Профилактическая эндоскопическая склеротерапия по сравнению с группами больных, где лечение не проводилось, или не дает никакого эффекта, или сопровождается худшими показателями.
В нескольких исследованиях показано, что эндоскопическое лигирование, выполненное с профилактической целью, способствует уменьшению риска кровотечения и снижает смертность, однако эти результаты требуют дальнейшего подтверждения. Профилактический прием неселективных бета-блокаторов ведет к уменьшению риска первого кровотечения из варикозно расширенных вен и, но всей видимости, улучшает выживаемость. Кровотечение более вероятно у больных с большими варикозными узлами. Именно им следует проводить профилактическое лечение.
— Также рекомендуем «Советы при гастроэзофагеальном рефлюксе (ГЭРБ, желудочно-пищеводном рефлюксе, ЖПР)»
Оглавление темы «Советы молодым абдоминальным хирургам.»:
- Советы при аппендиците и аппендэктомии
- Советы при холецистите и желчнокаменной болезни (ЖКБ)
- Советы при раке поджелудочной железы
- Советы при остром панкреатите
- Советы при хроническом панкреатите
- Советы при портальной гипертензии и варикозном расширении вен пищевода
- Советы при гастроэзофагеальном рефлюксе (ГЭРБ, желудочно-пищеводном рефлюксе, ЖПР)
- Советы при раке пищевода и болезни Баррета
- Советы при язве двенадцатиперстной кишки
- Советы при язве желудка
Источник
Описание
Портальная гипертензия
— синдром повышенного давления в системе воротной вены, вызванного нарушением кровотока в портальных сосудах, печеночных венах и нижней полой вене.
Портальная гипертензия сопровождается спленомегалией (увеличением селезенки), варикозным расширением вен пищевода и желудка,
асцитом
,
печеночной энцефалопатией (печеночной недостаточностью)
.
В норме давление в системе портальных вен составляет 5-10 мм рт.ст. Повышение давления в системе портальных вен выше 12 мм рт.ст. свидетельствует о развитии портальной гипертензии.
Варикозное расширение вен
возникает при давлении в портальной системе больше 12 мм рт. ст.
В большинстве случаев портальная гипертензия является следствием цирроза печени, шистосоматоза (в эндемичных районах), структурных аномалий печеночных сосудов.
Если при портальной гипертензии давление в малой печеночной вене больше или равно 12 мм рт. ст., между портальной системой и системной венозной сетью возникает коллатеральное кровообращение. По коллатералям (варикозам) отводится часть портального кровотока от печени, что способствует уменьшению портальной гипертензии, но никогда полностью не устраняет ее. Коллатерали возникают в местах близкого расположения ветвей портальной и системной венозной сети: в слизистой оболочке пищевода, желудка, прямой кишки; на передней брюшной стенке (между пупочными и эпигастральными венами).
.jpg)
Портальная система печени.
Диагноз портальной гипертензии устанавливается на основании данных клинической оценки, визуализирующих методов обследования и эндоскопии.
Лечение заключается в медикаментозных и эндоскопических мероприятиях, направленных на профилактику кровотечений из расширенных вен пищевода, желудка, кишечника. К хирургическим методам терапии относится портосистемное шунтирование.
- Эпидемиология портальной гипертензии
Точных количественных данных о частоте развития портальной гипертензии нет.
У 90% больных циррозом печени возникает варикозное расширение вен пищевода, желудка и кишечника. В 30% случаев оно осложняется кровотечениями. Смертность после первого эпизода кровотечения составляет 30-50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, кровотечения возникают повторно.
Среди всех причин, вызывающих кровотечения ЖКТ, варикозное расширение вен пищевода и желудка составляют 5-10%. Наиболее высок риск этого осложнения у больных с портальной гипертензией, вызванной тромбозом селезеночных вен.
- Классификация портальной гипертензии
Портальную гипертензию подразделяют на предпеченочную, внутрипеченочную и постпеченочную.
- Предпеченочная портальная гипертензия.
Предпеченочная портальная гипертензия возникает при тромбозе портальной и селезеночной вен, врожденной атрезии или стенозе портальной вены, сдавлении портальной вены опухолями; при увеличении кровотока в портальной вене, которое наблюдается при артериовенозных фистулах, выраженной спленомегалии, гематологических заболеваниях.
- Внутрипеченочная портальная гипертензия.
Внутрипеченочная портальная гипертензия, в свою очередь, делится на пресинусоидальную, синусоидальную и постсинусоидальную.
- Пресинусоидальная внутрипеченочная портальная гипертензия.
Пресинусоидальная внутрипеченочная портальная гипертензия может быть следствием фиброза печени, саркоидоза, шистосоматоза, миелопролиферативных болезней, первичного билиарного цирроза.
- Синусоидальная внутрипеченочная портальная гипертензия.
Синусоидальная внутрипеченочная портальная гипертензия связана с диффузными хроническими заболеваниями печени (
циррозом печени
, хроническим гепатитом, врожденным печеночном фиброзом), а также с возможной аномалией развития или опухолевыми процессами в печени.
.jpg)
Схема формирования синусоидальной портальной гипертензии.
- Постсинусоидальная внутрипеченочная портальная гипертензия.
Постсинусоидальная внутрипеченочная портальная гипертензия возникает при синдроме Бадда-Киари, веноокклюзионной болезни.
- Пресинусоидальная внутрипеченочная портальная гипертензия.
- Постпеченочная портальная гипертензия.
Постпеченочная портальная гипертензия обусловлена нарушением проходимости нижней полой вены, тромбозом печеночных вен (синдром Бадда-Киари), повышением давления в правых отделах сердца, вызванных констриктивным
перикардитом
,
рестриктивной кардиомиопатией
.
- Смешанная портальная гипертензия.
При
циррозе печени
, хроническом активном гепатите портальная гипертензия носит смешанный характер: синусоидальный и постсинусоидальный.
При первичном билиарном циррозе портальная гипертензия пресинусоидальная и постсинусоидальная.
- Предпеченочная портальная гипертензия.
- Этиология портальной гипертензии
- Причины развития предпеченочной портальной гипертензии
- Причины развития внутрипеченочной портальной гипертензии
- Причины развития постпеченочной портальной гипертензии
- Патогенез портальной гипертензии
В печень кровь поступает через систему портальной вены и печеночной артерии. В портальную вену поступает кровь из верхней брыжеечной и селезеночной вен, которые собирают ее от органов ЖКТ, селезенки и поджелудочной железы.
(new).jpg)
.jpg)
На рисунках представлена схема оттока венозной крови от органов ЖКТ в портальную систему.
Оба потока (венозный и артериальный) соединяются в печени на уровне синусоидов.
В синусоидах смешанная портальная и артериальная кровь контактируют с микроворсинками гепатоцитов в пространствах Диссе, что обеспечивает выполнение печенью метаболических функций. В норме давление в системе портальных вен составляет 5-10 мм рт.ст.
Микроскопическое строение ткани печени: 1 — гепатоциты; 2 — терминальная печеночная венула; 3 — синусоид печени.
Повышение давления в системе портальных вен свидетельствует о развитии портальной гипертензии. Портальная гипертензия является следствием нарастающего давления в воротной вене или в одной из ее ветвей (физиологическое портальное давление достигает максимально 7-12 мм рт.ст.), которое вызывается как повышением венозного сопротивления в предпеченочной, печеночной и постпеченочной части портальной системы, так и усилением абдоминального кровотока. Это происходит на фоне уменьшения артериального сосудистого сопротивления.
Портальная гипертензия является следствием цирроза печени, шистосоматоза (в эндемичных районах), структурных аномалий печеночных сосудов.
При циррозах печени развивается характерный симптомокомплекс — синдром портальной гипертензии, обусловленный значительным увеличением давления в системе вен, обеспечивающих приток крови от большинства органов, расположенных в брюшной полости к печени.
При циррозе печени — пораженная печень не в состоянии пропустить через себя то количество жидкости, транзит которой обеспечивала здоровая печень в нормальных условиях. Некоторое количество жидкой части крови «выдавливается» через венозную стенку и проникает в окружающие ткани, а в дальнейшем может попасть в брюшную полость.
Повышение давления в воротной вене сопровождается повышенным выходом жидкости в лимфатическое русло. Вследствие этого лимфатические сосуды значительно расширяются.
Однако, в патогенезе асцита решающая роль принадлежит не нарушению проходимости в системе воротной вены, а трудностям крово- и лимфооттока на уровне печёночных долек. При циррозах наблюдаются структурные изменений в печени: прогрессирующее отложение коллагена и образование узлов регенерации нарушают нормальную архитектонику печени и увеличивают сопротивление портальному току крови. Синусоиды становятся менее растяжимыми из-за накопления коллагена в пространстве Диссе.
Печеночные синусоиды представляют собой специфическое капиллярное русло. Синусоидальные эндотелиальные клетки образуют мембрану с множеством пор (на снимке указаны стрелками), почти полностью проницаемую для макромолекул, включая белки плазмы.
Размер пор внутренних капилляров в 50-100 раз меньше, чем печеночных синусоидов, поэтому градиент транссинусоидального онкотического давления в печени почти нулевой, в то время как в печеночной циркуляции он равняется 0,8-0,9. Высокий градиент онкотического давления минимизирует влияние любых изменений концентрации альбумина плазмы на трансмикроваскулярный обмен жидкостью.
.jpg)
Портальная гипертензия повышает гидростатическое давление в синусоидах печени.
На поздних стадиях цирроза печени поры в эндотелии синусоидов исчезают, его проницаемость снижается. Возникает градиент давления между интерстициальными пространствами гепатоцитов и просветом синусоидов.
У здоровых людей почти 100% крови, проходящей по системе воротной вены (скорость портального кровотока примерно 1 л/мин) поступает в печеночную вену. У пациента с циррозом этот показатель составляет 87%. Развивается портальная гипертензия. Этому способствует системная вазодилатация и снижение сосудистой споротивляемости.
Если при портальной гипертензии давление в малой печеночной вене больше или равно 12 мм рт. ст., между портальной системой и системной венозной сетью возникает коллатеральное кровообращение. Коллатерали возникают в местах близкого расположения ветвей портальной и системной венозной сети: в слизистой оболочке пищевода, желудка (портальная гипертензионная гастропатия), прямой кишки; на передней брюшной стенке между пупочными и эпигастральными венами (на передней брюшной стенке у пациентов с этой патологией визуализируется «голова медузы»).
По коллатералям (варикозам) отводится часть портального кровотока от печени, что способствует уменьшению портальной гипертензии, но никогда полностью не устраняет ее. Наиболее часто варикозные вены возникают в пищеводе и желудке.
.jpg)
Схема кровообращения печени и механизм развития портальной гипертензии и варикозного расширения вен пищевода.
Результатом варикозного расширения вен пищевода, желудка и кишечника являются кровотечения.
Последствиями портальной гипертензии является развитие портокавальных анастомозов, асцита и спленомегалии, часто с явлениями гиперспленизма.
Постепенно у пациентов с портальной гипертензией формируются внепеченочныетпортосистемные шунты. Кровь от органов ЖКТ попадает в системный кровоток, минуя печень. Переполнение кровью внутренних органов способствует возникновению асцита. Спленомегалия и явления гиперспленизма (тромбоцитопения, лейкопения, анемия) возникают в результате повышения давления в селезеночной вене.
- Клиника портальной гипертензии
Основные клинические проявления хронической портальной гипертензии:
- Варикозные вены.
Варикозные вены обнаруживаются чаще всего в пищеводе, реже в желудке и аноректальной зоне. Вены вокруг пупка («голова медузы») наблюдаются только тогда, когда пупочная вена остается незаращенной после рождения.
Асцит
.
В развитии асцита определенное значение имеют следующие факторы: затруднение оттока крови и лимфы из печени, гипопротеинемия, увеличение антидиуретического гормона и задержка в организме натрия.
- Гиперспленизм.
Гиперспленизм проявляется увеличением селезенки, анемией, тромбоцитопенией, лейкопенией. Свидетельствует о тяжелой, длительно существующей портальной гипертензии, как правило, обусловленной циррозом печени, иногда хроническим активным гепатитом.
- Портальная гипертензионная гастропатия.
Портальная гипертензионная гастропатия — эрозии и язвы слизистой оболочки желудка. Часто возникает после склеротерапии варикозных вен пищевода.
Диспептические проявления
.
Диспептические проявления — вздутие живота, боль в околопупочной зоне, урчание, метеоризм.
- Признаки полиавитаминоза.
- Клинические стадии портальной гипертензии
Клинически портальная гипертензия подразделяется на 4 стадии:
- I Стадия — доклиническая.
Больные могут предъявлять жалобы на тяжесть в правом подреберье, умеренный метеоризм и общее недомогание.
- II Стадия — выраженные клинические проявления.
Субъективно и объективно определяются тяжесть и боли в верхней половине живота, правом подреберье, метеоризм, диспептические расстройства, гепато- и спленомегалия.
- III Стадия — резко выраженные клинические проявления с наличием всех признаков портальной гипертензии, асцита при отсутствии выраженных кровотечений.
- IV Стадия — стадия осложнений.
Имеет место плохо поддающийся терапии асцит, массивные, повторяющиеся кровотечения из варикозно-расширенных вен внутренних органов.
- I Стадия — доклиническая.
- Осложнения портальной гипертензии
- Кровотечение из варикозно-расширенных вен пищевода, желудка, прямой кишки.
У 90% больных циррозом печени возникает варикозное расширение вен пищевода, желудка и кишечника. В 30% случаев оно осложняется кровотечениями. Смертность после первого эпизода кровотечения составляет 30-50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, при отсутствии терапии в течение года кровотечения возникают повторно.
Среди всех причин, вызывающих кровотечения ЖКТ, варикозное расширение вен пищевода и желудка составляют 5-10%. Наиболее высок риск этого осложнения у больных с портальной гипертензией, вызванной тромбозом селезеночных вен. В большинстве случаев кровотечения возникают из вен пищевода. Они могут быть массивными. У больных наблюдаются мелена и гематомезис.
.jpg)
Цирроз печени и риск развития кровотечений.
У больных без варикозных вен ежегодный риск развития этого осложнения составляет 5-20%.
Варикозные вены пищевода появляются примерно у 30% больных компенсированным
циррозом печени
и у 60% пациентов с декомпенсированным циррозом.
Печеночная энцефалопатия (печеночная недостаточность)
.
Печеночная энцефалопатия — это комплекс часто обратимых в начальной и необратимых в конечной стадии психических и нервно-мышечных нарушений, обусловленных тяжелой печеночной недостаточностью. Этот синдром чаще всего развивается при хронической печеночной недостаточности, характерной для поздних стадий цирроза печени, а также при острой печеночной недостаточности.
Печеночная энцефалопатия является результатом токсического влияния на ЦНС продуктов метаболизма азотистых соединений, у здоровых людей инактивируемых печенью.
Стадии печеночной энцефалопатии:
- Стадия 1: Нарушения сна, концентрации внимания; депрессия, тревожность или раздражительность.
- Стадия 2: Сонливость, дезориентация, нарушения кратковременной памяти, расстройства поведения.
- Стадия 3: Сонливость, спутанность сознания, амнезия, гнев, паранояльные идеи, расстройства поведения.
- Стадия 4: Кома.
- Другие (более редкие) осложнения портальной гипертензии:
- Бронхиальная аспирация.
- Почечная недостаточность.
- Системные инфекции.
Спонтанный бактериальный перитонит
.
Гепаторенальный синдром
.
- Кровотечение из варикозно-расширенных вен пищевода, желудка, прямой кишки.
- Варикозные вены.
- Диагностика портальной гипертензии
Портальную гипертензию у пациента с хроническими заболеваниями печени можно заподозрить по наличию коллатерального кровообращения, спленомегалии, асциту, печеночной энцефалопатии.
- Цели диагностики портальной гипертензии
- Диагностика портальной гипертензии и оценка степени тяжести.
- Установление локализации блока портального кровообращения.
- Оценка степени риска осложнений.
- Методы диагностики портальной гипертензии
- Сбор анамнеза
- Физикальное исследование
- Лабораторные методы исследования
- Инструментальные методы диагностики
- Дополнительные методы обследования
- Цели диагностики портальной гипертензии
- Лечение портальной гипертензии
Терапевтические мероприятия направлены на профилактику и устранение осложнений (кровотечения, асцит), а также на лечение болезней, вызвавших портальную гипертензию.
- Цели лечения портальной гипертензии
- Лечение заболеваний, вызвавших портальную гипертензию.
- Профилактика и лечение осложнений.
- Задачи лечения портальной гипертензии
- Снижение портального давления.
- Остановка кровотечения из вен пищевода.
- Возмещение кровопотери и устранение гипоксии.
- Воздействие на коагуляционный потенциал крови.
- Лечение печеночной недостаточности.
- Диетотерапия
- Медикаментозная терапия портальной гипертензии
- Хирургическое лечение портальной гипертензии
- Лечение осложнений портальной гипертензии
- Лечение кровотечений из варикозных вен
- Лечение спленомегалии и гиперспленизма
- Лечение асцита
- Лечение печеночной энцефалопатии
- Цели лечения портальной гипертензии
- Профилактика портальной гипертензии
Профилактические мероприятия у пациентов с портальной гипертензией должны быть направлены на предупреждение кровотечений из варикозных вен.
- Первичная профилактика кровотечений из варикозных вен пищевода.
.jpg)
Первичная профилактика кровотечений из варикозных вен пищевода.
Эзофагогастродуоденоскопия проводится всем пациентам с циррозом печени для выявления варикозных вен. Скрининг могут проходить и больные с низким содержанием тромбоцитов в крови, спленомегалией, хроническими заболеваниями печени со степенью тяжести классов В или С по шкале Child-Pugh.
Если обнаружены крупные варикозные вены или имеются красные маркеры (пятна «красной вишни» или гематоцистные пятна, свидетельствующие о высоком риске возникновения кровотечения), то пациенту необходимо назначить терапию
бета-адреноблокаторами
. При непереносимости этих препаратов проводится склерозирование или лигирование варикозных вен. В дальнейшем повторные обследования проводятся каждые 6 месяцев.
Если размеры варикозных вен небольшие, то повторное обследование проводится через 2-3 года для оценки динамики прогрессирования патологического процесса.
Если у больного варикозные вены не обнаружены, то повторное обследование проводится через 3-5 лет.
- Вторичная профилактика кровотечений.
- Повторная эндоскопическая склеротерапия или лигирование (каждые 2-4 недели) до облитерации варикозных вен.
- Неселективные
бета-адреноблокаторы
(
пропранолол
(
Анаприлин
,
Обзидан
) или
надолол
) действуют как антигипертензивные препараты в системе воротной вены; более эффективны при хорошо компенсированных циррозах; они назначаются в дозах, снижающих ЧСС на 25 %.
- Спленэктомия (при тромбозе селезеночной вены).
- Трансюгулярный внутрипеченочный портосистемный шунт.
- Деваскуляризация нижнего отдела пищевода и верхней зоны желудка (операция Sugiura).
- Первичная профилактика кровотечений из варикозных вен пищевода.
- Прогноз при портальной гипертензии
Прогноз у пациентов с портальной гипертензией определяется наличием кровотечений и степенью выраженности нарушений функции печени.
Риск возникновения повторных кровотечений из варикозных вен в течение 1-2 лет после первого эпизода составляет 50-75%.
Источник


